
- DAZ.online
- DAZ / AZ
- DAZ 1-2/2019
- Ade Alkohol
Beratung
Ade Alkohol!
Der gute Vorsatz fürs neue Jahr, und wie man ihn – vielleicht – erreicht
In Deutschland herrscht ein permissiver Umgang mit der Droge Alkohol. Sie ist allgemeines Kulturgut, akzeptiert im Alltag, bei gesellschaftlichen Anlässen, ritualisiert eingebunden in Traditionen. Weihnachtsfeiern und Silvester, Geburtstage und Jubiläen – ohne Bier, Wein und Sekt kaum denkbar ... Auch der schnöde Alltag lässt sich aus Sicht Vieler mit dem Gläschen in Ehren verschönern. „Meine Belohnung für den Tag“, prangt es auf Starkbierflaschen. Alkoholwerbung läuft zur besten Sendezeit. Der lässige Umgang mit dem Thema hat Folgen: ein Pro-Kopf-Verbrauch von derzeit rund zehn Liter Reinalkohol – über dem Durchschnitt der EU-Staaten – und ein früher Einstieg junger Menschen in einen regelmäßigen oder episodisch intensiven Konsum [1].
Die gesundheitlichen Folgen
Was „normal“ ist, muss nicht zuträglich sein. Zu den Organschäden infolge chronisch erhöhten Alkoholkonsums gehören die Veränderungen der Leber (Fettleber, Zirrhose), der Bauchspeicheldrüse, des Herzens (Erweiterung des Herzmuskels) sowie des zentralen und peripheren Nervensystems (Hirnatrophie, Polyneuropathie) und der Muskulatur (Muskelatrophie) [2]. Die Begünstigung der Karzinogenese erhöht das Risiko entsprechender Erkrankungen der Mundhöhle, des Ösophagus, des oberen und unteren Gastrointestinaltraktes, des Pankreas und der Leber. Die Alkoholtoxizität für den Fötus ist schon lange bekannt. Alkohol verändert Arzneimittelwirkungen und steigert das Risiko für perioperative Komplikationen [3]. Nach Daten aus 2002 sind pro Jahr etwa 74.000 Sterbefälle in Deutschland auf den Alkoholkonsum zurückzuführen, dies entspricht etwa zehn Prozent der Gesamtmortalität [4]. Ziemlich offenkundig ist Alkoholkonsum einer der bedeutsamsten vermeidbaren Risikofaktoren für Krankheit, vorzeitigen Tod und Gesundheitskosten, von alkoholbedingter Delinquenz (Straftaten, Verkehrsunfälle) ganz abgesehen.
Gerne wird die Kardioprotektion durch kleine Alkoholmengen für die Genussdroge ins Feld geführt. Wenn sich diese These überhaupt halten lässt – nach neuesten Reanalysen epidemiologischer Studien steht sie infrage – treten ihre Effekte gegenüber den schädlichen Wirkungen in den Hintergrund. Ein regelmäßiger Alkoholkonsum geht überdies bei vielen Menschen mit Tabakkonsum einher. Rauchen bedingt nicht nur additive, sondern zum Teil multiplikative Risiken in Zusammenhang mit Alkoholkonsum.
Die fünf Trinkertypen
Die Alkoholikertypologie nach Elvin M. Jellinek (1960) ist die in der Medizin gebräuchlichste Klassifikation des Alkoholismus. Zwischen den fünf Trinker-Typen gibt es zahlreiche Übergangs- und Mischformen. Empirisch hat sich nur die Unterscheidung zwischen Gamma- und Delta-Trinkern relativ gut bestätigen lassen
[19]. Die letzten drei Typen (Rauschtrinker, Spiegeltrinker, Quartalssäufer stellen die pathologischen Trinkertypen dar, da typische Zeichen einer Abhängigkeit wie Kontrollverlust und Dosissteigerung bestehen.
- Der Alpha-Trinker (Konflikttrinker) trinkt, um seelische Spannungen abzubauen. Es besteht keine körperliche, jedoch eine seelische Abhängigkeit. Das Trinkverhalten ist undiszipliniert, ohne dass es zu einem Kontrollverlust kommt. Gesundheitsschäden und soziale Auffälligkeiten sind nicht selten. Übergang in die Alkoholabhängigkeit vom Gamma-Typ ist häufig.
- Beta-Trinker (Gelegenheitstrinker) trinken unter der Übernahme gesellschaftlicher Konsummuster (z. B. auf Feiern jeglicher Art). Obwohl Beta-Trinker weder psychisch noch physisch abhängig sind, lassen sie sich leicht zum Konsum verleiten. Beta-Trinker sind suchtgefährdet (nicht selten Übergang in einen Delta-Alkoholismus).
- Gamma-Trinker (Rauschtrinker) sind psychisch stärker abhängig als physisch. Trinkexzesse und unauffällige Phasen wechseln sich ab. Durch den ersten Schluck Alkohol wird häufig ein scheinbar unstillbares Verlangen nach mehr Alkohol ausgelöst, es kommt zum Kontrollverlust.
- Delta-Trinker (Spiegeltrinker) sind körperlich stark abhängig. Sie müssen einen ausreichenden Alkoholspiegel sicherstellen, um Entzugserscheinungen zu vermeiden. Die Kontrolle über das Ob und Wann des Trinkens geht verloren. Dennoch bleiben sie lange Zeit sozial unauffällig, da nicht unbedingt erkennbar betrunken. Es entstehen zahlreiche körperliche Folgeschäden.
- Epsilon-Trinker (Quartalssäufer) sind psychisch abhängig. Sie können über Monate abstinent sein, gefolgt von Episoden exzessiven Alkoholkonsums unter Kontrollverlust. Trinkexzesse können tagelang fortgeführt werden und zu vorübergehendem Gedächtnisschwund (Filmriss) und illusionärer Verkennung führen.
Quelle
Alk-Info e.U. – Internetplattform für alkoholkranke Menschen, deren Angehörige und Freunde. www.alk-info.com
Alkoholikertypologie nach Jellinek. https://flexikon.doccheck.com, Abruf 17. Dezember 2018
Gibt es einen unschädlichen Alkoholkonsum?
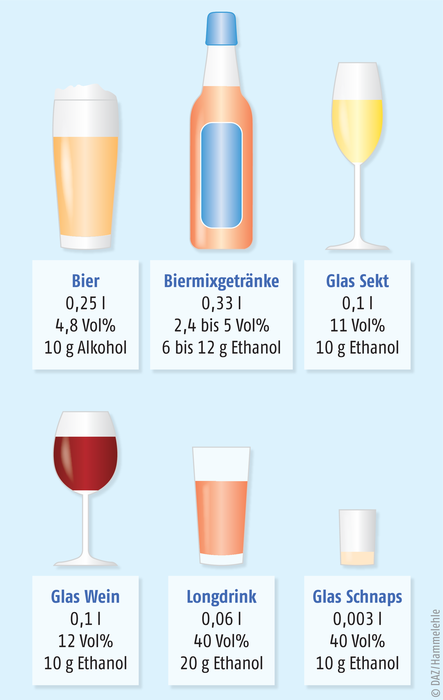
Die alkoholbedingten Risiken sind dosisabhängig. Sie betreffen nicht nur Abhängige, sondern alle, die regelmäßig zu viel Alkohol trinken. Als gesundheitlich unbedenklich gilt nur ein geringfügiger und nur gelegentlicher Alkoholkonsum. Diesen hat die Deutsche Hauptstelle für Suchtfragen (DHS) mit einem täglichen durchschnittlichen Grenzwert für die Menge reinen Alkohols von 12 g für Frauen und 24 g für Männer festgelegt. 12 Gramm Alkohol entsprechen z. B. einem Glas Bier à 0,3 l oder einem Glas Wein à 0,125 l (Abb. 1). Empfohlen werden wenigstens zwei alkoholfreie Tage pro Woche [5]. Auf Basis dieser Grenzwerte dürfte der jährliche Pro-Kopf-Konsum die Gesamtmenge an Reinalkohol 4,4 bzw. 8,8 Liter nicht überschreiten (real: 10 Liter).
Wie entstehen Gewöhnung und Abhängigkeit?
Je zur Hälfte wird das Risiko für Alkoholmissbrauch auf erbliche Veranlagung und auf Umweltfaktoren zurückgeführt [6]. Große epidemiologische Studien identifizierten Stressoren in Kindheit und Jugend, wie verbale, physische und sexuelle Gewalt und schwierige Familienverhältnisse, als Risikofaktoren [7]. Auf psychosozialer Ebene sind soziale Verstärkung, Gewohnheitsbildungen und Konditionierung Faktoren, die Alkoholkonsum verstärken. Co-Abhängigkeit bezeichnet den Umstand, dass Bezugspersonen eines Suchtkranken ebenfalls in Verhaltensweisen festgefahren sind. Der Co-Abhängige entschuldigt ständig das Fehlverhalten des Abhängigen, er kompensiert seine Minderleistungen, übernimmt seine Aufgaben, verschleiert die Probleme. Er wird zum Komplizen und trägt so ungewollt dazu bei, dass sich die Sucht verfestigt. Co-abhängiges Verhalten reduziert den Leidensdruck des Suchtkranken, hemmt seine Krankheitseinsicht und verlängert so die Krankheits- und Leidensdauer.
Pharmakologisch gesehen stimuliert Alkohol durch Freisetzung von Dopamin das mesolimbische Belohnungssystem – die gemeinsame Endstrecke aller Suchtmittel. Dopamin- und Endorphin-Freisetzung lösen Glücksgefühl, Erfolgserleben oder auch Euphorie aus. Alkohol verbessert somit kurzfristig die Stimmungslage, hilft bei der Überwindung von sozialer Unsicherheit und Angst und distanziert von aktuellen negativen Emotionen. Alkohol beeinflusst weitere Neurotransmittersysteme, die von γ-Aminobuttersäure (GABA), Endorphinen, Glutamat, Cannabinoiden und Serotonin, des Weiteren auch die Hypothalamus-Hypophysen-Nebennierenrinden-Achse. Diese Systeme interagieren mit dem mesolimbischen Belohnungssystem [8]. Langfristiger Alkoholkonsum steigert über die Beeinflussung des serotonergen und dopaminergen Systems das Risiko für depressive Störungen [3].
Durch neuronale Adaptationsprozesse, die der Alkoholwirkung entgegengesetzt sind, entwickelt sich die pharmakodynamische Toleranz. Die Gewöhnung verlangt höhere Alkoholdosen für die gleiche Wirkung. Wird der Konsum ganz unterbrochen, führt ein Ungleichgewicht zwischen (fehlender) alkoholbedingter Sedierung und (gegenregulatorisch erhöhter) Erregung zur Entzugssymptomatik mit Hyperhidrosis, Tremor, Tachykardie, Blutdruckanstieg und psychovegetativer Irritabilität [3].
Missbrauch in Stufen: Gewohnheit oder Krankheit?
Ein „riskanter Konsum“ liegt ab einem Durchschnittswert von > 12 bzw. 24 Gramm reinem Alkohol/Tag vor (Frauen bzw. Männer). Dies trifft auf 14% der Erwachsenen in Deutschland zu, das sind 7,4 Millionen Menschen. Schon über 12% der 11- bis 17-jährigen Kinder sollen riskanten Alkoholkonsum betreiben [9]. Bei jungen Frauen ist die Prävalenz seit 2011 steigend, bei jungen Männern rückläufig.
Als Rauschtrinken (Binge-Drinking) wird ein mindestens einmal monatlicher Konsum von vier bzw. fünf (Frauen/Männer) Standarddrinks bezeichnet. Männer (28,4%) tun es doppelt so oft wie Frauen (12,9%). Regelmäßiges Rauschtrinken berichten sogar 7,0% der Jugendlichen [9].
Als schädlicher Alkoholgebrauch gilt laut der International Classification of Diseases der WHO jeder Alkoholkonsum, der zu körperlichen, psychischen oder sozialen Folgeschäden führt (ICD-10: F10.1). Eine akute Intoxikation (Rausch) oder ein Kater (Hangover) rechtfertigen die Diagnose nicht [10]. Die Kriterien für schädlichen Alkoholgebrauch erfüllen rund 3,1% der deutschen Bevölkerung (Männer 4,7%, Frauen 1,5%).
Das Alkoholabhängigkeitssyndrom (ICD-10: F10.2) geht über den schädlichen Gebrauch hinaus, insbesondere durch das Merkmal des übermächtigen Konsumzwanges (Craving). Daneben gelten Kontrollminderung beim Konsum, Toleranzentwicklung und Entzugserscheinungen als Kernelemente der Alkoholabhängigkeit, hinzu kommen Vernachlässigung anderer Interessen und das bewusste Ignorieren schädlicher Folgen. Von insgesamt sechs Kriterien müssen nach ICD-10 drei für die Diagnose erfüllt sein [10]. Rund 3,4% der deutschen Bevölkerung (1,8 Millionen!) gelten als alkoholabhängig (Männer 4,8%, Frauen 2,0%).
Die Kategorien „schädlicher Gebrauch“ und „Abhängigkeit“, die auf einem Kontinuum liegen, hat die Neufassung des Diagnostic and Statistical Manual of Psychiatric Diseases (DSM-5) der American Psychiatric Association im Jahr 2013 zu einer einzigen Störungsdiagnose zusammengefasst, der „Alkoholgebrauchsstörung“ (Alcohol Use Disorder, AUD) [11]. Ob dies in die klar umrissenen ICD-Codierungen übernommen werden soll, wird in der Fachwelt noch diskutiert.
Therapie der Alkoholabhängigkeit
Die Behandlung kann in eine Frühinterventions- und Motivationsphase, die Akuttherapie (Entgiftung bzw. qualifizierter Entzug), eine längerfristige Entwöhnungstherapie und eine Stabilisierungsphase gegliedert werden [3].
Frühinterventionen sind motivierende Beratungen mit dem Ziel, für das Alkoholproblem zu sensibilisieren, Bereitschaft zur Verhaltensänderung aufzubauen und den Zugang zum – in Deutschland flächendeckenden – Behandlungsangebot herzustellen. Wichtigstes Mittel der Frühintervention ist der Aufbau einer empathischen Beziehung in motivierenden Gesprächen. Diese können z. B. beim Hausarzt oder in psychosozialen Beratungsstellen erfolgen (siehe Kasten „Wo findet man Hilfe?“ auf S. 48).
Wo findet man Hilfe und Informationen?
Prinzipiell sind alle Gesundheitsämter Anlaufstelle für Suchtberatung und Suchtprävention.
- viele Informationen rund um Suchtfragen: Deutsche Hauptstelle für Suchtfragen e. V., www.dhs.de
- bundesweites Verzeichnis von Suchtberatungsstellen, Infomaterial: Bundeszentrale für gesundheitliche Aufklärung, www.bzga.de/service/beratungsstellen/suchtprobleme/
- Suchtberatungsstellen nach PLZ in Bayern, Materialien zur Alkoholabhängigkeit: Wissenschaftliches Institut für Prävention im Gesundheitswesen der Bayerischen Landesapothekerkammer (WIPIG), www.wipig.de
- Fokus Jugendliche: www.null-alkohol-voll-power.de
- Fokus Männer/Alter: www.maennergesundheitsportal.de
- Kenn Dein Limit. Auf den Seiten der Bundeszentrale für gesundheitliche Aufklärung (BZgA) können Jugendliche sich über den Umgang mit Alkohol und das eigene Risiko informieren: www.kenn-dein-limit.de (Webcode X5AX2)
- zur Alkoholprävention für Erwachsene bietet die BZgA viele Broschüren und auch ein Trinktagebuch an (Webcode E7XR8)
- über versteckten Alkohol in Lebensmitteln informiert der VerbraucherService Bayern: www.vis.bayern.de (Webcode: W9MV3)
- Zum Alkoholgehalt der verschiedenen Getränke informiert die Hessische Landesstelle für Suchtfragen e. V. (HLS), www.hls.org (Webcode: M9CJ3)
Als besonders niedrigschwellige Anlaufstelle kann die Apotheke ins Spiel kommen. Nicht zuletzt, weil Alkoholabhängige häufig einen Mischkonsum betreiben, der nicht nur Tabak, sondern auch weitere psychotrope Stoffe und Medikamente einschließt. Jede Apotheke kennt Patienten mit auffälligem Bedarf an Schlafmitteln, Beruhigungsmitteln, Codein-haltigen Hustenmitteln und ähnlichem. Solche Arzneimittel sind häufig ärztlich verordnet, werden aber auch unter fadenscheinigen Begründungen ohne Rezept erbeten, gerne auch im Notdienst. Wo ein Missbrauchsverdacht und eine ausreichende Vertrauensbeziehung zum Patienten bestehen, können Hinweise auf die Folgen fortgesetzten Suchtmittelkonsums gegeben werden und Betroffene an Ärzte oder Beratungsstellen vermittelt werden.
Wie ändert der Mensch sein Verhalten?
Nach dem in der Tabakentwöhnung empirisch bewährten transtheoretischen Modell [20] ist Verhaltensänderung ein Prozess, bei dem aufeinander aufbauende Stufen zu nehmen sind, um eine nachhaltige Verhaltensänderung zu erreichen (siehe Tabelle). Meist ist das lineare Durchlaufen der Stufen die Ausnahme, Rückfälle sind die Regel. Eine phasengerechte psychosoziale Unterstützung soll Misserfolgserfahrungen konstruktiv aufarbeiten und den Wiedereinstieg in den Prozess unterstützen.
Stadium |
Interventionsschwerpunkte |
|---|---|
Sorglosigkeit (Pre-Contemplation) |
Information, Förderung des Problembewusstseins |
Bewusstwerdung (Contemplation) |
Absichtsbildung, Auflösung von Ambivalenzen, Bestärkung |
Vorbereitung (Preparation) |
Zielplanung in kleinen Schritten, Selbsthilfegruppen |
Handlung (Action) |
Abstinenz, Entzug, Selbstsicherheitstraining, psychosoziale Therapie, Sport- und Bewegungstherapie, Belastungserprobung |
Aufrechterhaltung (Maintenance) |
Rückfallprävention, Coping-Strategien, balancierter Lebensstil |
Die körperliche Entgiftung umfasst die Behandlung von Alkoholintoxikationen mit neurologischen Ausfallerscheinungen und/oder Entzugssymptomen. Orientiert an der Schwere der Entzugssymptomatik, werden Clomethiazol oder Benzodiazepine eindosiert. Lorazepam, Diazepam, Oxazepam oder Chlordiazepoxid werden meist auf zwei bis vier Dosen pro Tag verteilt.
Clomethiazol wird angesichts der kurzen Halbwertszeit etwa alle zwei Stunden gegeben. Im Verlauf von sieben Tagen können die Medikamente in der Regel ausgeschlichen werden. Alternativ stehen für die Behandlung des Alkoholentzugssyndroms unter anderem Carbamazepin oder Oxcarbazepin zur Verfügung [3].
Bei der so genannten qualifizierten Entzugsbehandlung wird die Entgiftung von psychoedukativen Maßnahmen mit dem Ziel der stabilen Abstinenz begleitet. Ohne diese Unterstützung werden etwa 85% der alkoholkranken Patienten nach der Entgiftung rückfällig. Zur Anwendung kommen psychotherapeutische und verhaltenstherapeutische Angebote, bei denen Motivation, Sozialkompetenz, Stressbewältigung, Reizexposition und Ablehnungsstrategien trainiert werden. Der meist dreiwöchige qualifizierte Entzug wird von psychiatrischen Kliniken oder suchtspezifisch qualifizierten internistischen Kliniken angeboten.
Die Evidenz für eine neurobiologische Basis der Alkoholeffekte ist die Rationale für eine langfristige medikamentöse Entwöhnungstherapie. Zur Langzeitbehandlung der Alkoholabhängigkeit sind in Deutschland drei Medikamente zugelassen: das Taurin-Analogon Acamprosat (Campral®) und die Opioid-Antagonisten Naltrexon (Adepent®, Generika wie Naltrexon-HCl neuraxpharm) und Nalmefen (Selincro®).
Die Behandlung mit Acamprosat sollte unmittelbar nach der Entgiftung beginnen, ein Jahr dauern und darf auch im Falle eines Rezidivs nicht abgebrochen werden. Patienten müssen dreimal täglich ein bis zwei Tabletten à 333 mg einnehmen, was eine ausreichende Zuverlässigkeit voraussetzt. Nach mäßiger Resorption wird die Substanz acetyliert und kann die Blut-Hirn-Schranke passieren. Die Wirkung basiert wahrscheinlich auf einer Stimulierung der inhibitorischen GABAergen Neurotransmission sowie auf einem antagonistischen Effekt auf die erregenden Aminosäuren, insbesondere Glutamat [12]. Laut einer aktuellen hochrangigen Metaanalyse blieben in den Acamprosat-Gruppen 9% mehr Patienten abstinent als in den Placebo-Gruppen, was in eine Number needed to treat (NNT) von zwölf umgerechnet werden kann. Allerdings verhindert Acamprosat nicht das Binge-Drinking [13]. An häufigen Nebenwirkungen nennt die Fachinformation Magen-Darm-Störungen, erniedrigte Libido und Juckreiz [12].
Naltrexon ist ein reiner Antagonist an verschiedenen Opioid-Rezeptoren und wurde zunächst zur Unterstützung entwöhnter Opioid-abhängiger Patienten zugelassen. Auf welche Weise auch das Alkoholverlangen reduziert wird, ist nicht letztlich verstanden. Die alkoholbedingte Stimulation des endogenen Opioid-Systems soll moduliert, positiv verstärkende (belohnende) Alkoholeffekte im mesolimbischen System sollen vermindert werden. Eine verminderte Verfügbarkeit von Opioid-Rezeptoren im Belohnungssystem wird diskutiert. Der signifikante, aber geringe Effekt wird mit einer NNT von 20 beschrieben; in den Naltrexon-Gruppen blieben 5% mehr Patienten abstinent als in den Placebo-Gruppen [13]. Als herausragender Effekt wird eine Senkung des Risikos gesehen, dass es nach Konsum einer begrenzten Menge Alkohols zu einem Kontrollverlust mit Rauschtrinken kommt [14]. Naltrexon muss nur einmal am Tag eingenommen werden (50 mg/Tag). Eine Dauer der Behandlung wird nicht vorgegeben; sie liegt häufig bei drei bis zwölf Monaten. Häufige Nebenwirkungen der Therapie sind gastrointestinale Beschwerden, Unruhe und Kopfschmerzen.
Im Head-to-Head-Vergleich waren die Effekte von Naltrexon und Acamprosat ähnlich [11]. Die Effektstärken sind trotz Signifikanz bescheiden. Dabei sollte aber gesehen werden, dass es sich um On-Top-Effekte handelt; die maßgeblichen Studien untersuchten die Wirkung zur Aufrechterhaltung der Abstinenz zusätzlich zu einer psychosozialen Unterstützung, welche Voraussetzung für den sinnvollen Einsatz der Medikamente ist. Anticraving-Substanzen sind bei alkoholbezogenen Störungen laut Leitlinie unbedingt in einen Gesamtbehandlungsplan zu integrieren, der psycho- und soziotherapeutische Maßnahmen einschließt [10].
In der Stabilisierungsphase solltedie Rehabilitation und die Rückführung der Patienten in den Berufsalltag und in ein stabiles familiäres und soziales Umfeld durch Einbindung in Selbsthilfegruppen unterstützt werden. Die hausärztliche Nachsorge sollte regelmäßige Abstinenzkontrollen und ein wirksames Rückfallmanagement beinhalten.
Nalmefen und das „kontrollierte Trinken“
Ein mit Naltrexon chemisch nahezu identischer Opioidantagonist ist Nalmefen. Im Gegensatz zu Naltrexon wird Nalmefen (Selincro®) aber nicht kontinuierlich zur Aufrechterhaltung der Abstinenz angewendet, sondern bedarfsweise zur Reduktion der Trinkmenge. Damit werden gleich zwei aus suchttherapeutischer Sicht problematische Konzepte verfolgt (siehe Kasten „Kontrolliertes Trinken“: Kann das gehen?“). Selincro® nehmen die Patienten „möglichst eine bis zwei Stunden vor dem voraussichtlichen Zeitpunkt des Alkoholkonsums“ ein. Die Zulassung ist beschränkt auf alkoholabhängige Patienten mit Alkoholkonsum auf hohem Risikoniveau, bei denen keine körperlichen Entzugserscheinungen vorliegen und für die keine sofortige Entgiftung erforderlich ist. Auch Nalmefen ist nur in Verbindung mit kontinuierlicher psychosozialer Unterstützung zu verschreiben. In den Zulassungsstudien am eindrucksvollsten waren gerade die Effekte der niedrig-intensiven psychosozialen Intervention sowie der ausgeprägte Placebo-Effekt: Der durchschnittliche Alkoholkonsum verringerte sich von 84 g Ethanol (gut 2 l Bier) pro Tag auf 44 g unter Placebo bzw. 33 g unter Nalmefen (entsprechend 275 ml Bier weniger). In einer weiteren Studie war der Verum-Effekt noch geringer (75 ml Bier weniger als Placebo). 23% der Patienten brachen die Therapie unter Nalmefen wegen Nebenwirkungen ab, hingegen nur 7,4% in der Placebogruppe [15].
„Kontrolliertes Trinken“: Kann das gehen?
Das Konzept des „reduzierten Trinkens“ (früher als „kontrolliert“ bezeichnet) wird in der Fachwelt sehr heftig diskutiert [3, 16]. Einzelne Untersuchungen zeigen, dass die Trinkmengenreduktion zwar funktioniert, dass aber Patienten mit dem Therapieziel Abstinenz (im Unterschied zu Personen mit dem Ziel des reduzierten Konsums) besser abschneiden – sowohl bezüglich der Abstinenz als auch des reduzierten Konsums. Das Konzept des reduzierten Trinkens sollte abstinenzwilligen Patienten mit „guter Prognose“ nicht angeboten werden, da diese damit von der nach jetziger Studienlage wirksamsten und sichersten Behandlung abgehalten werden, schreiben Suchtexperten im Deutschen Ärzteblatt. Andererseits würden in dieser Betrachtung häufig Zielgruppen außen vor gelassen, für die „Trinkmengenbegrenzung“ ein sinnvolles Ziel sein könnte, etwa die zahlreichen Menschen im Stadium des riskanten Konsums oder auch die schwer abhängigen, konstanten Trinker aus der Obdachlosenszene.
Indikationskriterien für das „reduzierte Trinken“ könnten sein:
- ein schädlicher Konsum ohne Abhängigkeit,
- eine fehlende Abstinenzmotivation,
- mehrfach gescheiterte professionell unterstützte Abstinenzversuche ohne weitere Abstinenzmotivation [3].
Nach Auffassung des Gemeinsamen Bundesausschusses (G-BA) ist das Therapiekonzept der Abstinenz grundsätzlich einer Reduktion vorzuziehen, weshalb die Verordnung von Nalmefen zulasten der GKV weiteren Einschränkungen unterliegt. So darf Nalmefen nur Patienten verordnet werden, die zur Abstinenz bereit sind, aber auf einen Therapieplatz warten. Die Verordnungsdauer ist auf drei, in Ausnahmefällen sechs Monate beschränkt.
Baclofen und die „Wunderheilung“
Um Baclofen hat sich in den letzten Jahren eine teils unsachliche Debatte insbesondere in der Laienöffentlichkeit entzündet, basierend auf einer Serie von Fallberichten, die dem Mittel Wunderkräfte bei Alkoholismus zuschrieben. Baclofen (Lioresal®) ist seit 1975 zur Behandlung muskulärer Spastik zugelassen, wobei Tagesdosierungen von 30 bis 75 mg eingesetzt werden. Für den Alkoholentzug wird Baclofen hierzulande in Bezug auf Indikation und Dosis off label eingesetzt, wenngleich es in Frankreich in Dosierungen bis zu 300 mg am Tag für alkoholkranke Patienten zugelassen wurde. Baclofen verstärkt als GABA-B-Agonist die Wirkung eines Neurotransmitters, der auch durch Alkohol verstärkt wird. Allerdings ist die Substanz auch in hohen Dosierungen kaum in der Lage, die Blut-Hirn-Schranke zu überwinden. In einer doppelblinden Studie mit 56 alkoholkranken Patienten wurden durchschnittlich 180 mg pro Tag (maximal 270 mg) eingenommen; über die Studiendauer von zwölf Wochen blieben 42,9% der Baclofen-Patienten und 14,3% der Placebo-Patienten vollständig abstinent. Hochdosiertes Baclofen war damit deutlich effektiver als Placebo, aber mit einer Rückfallrate von gut 57% weit von dem propagierten „Wundermittel“ entfernt [17]. Ein aktueller Cochrane-Review der bisherigen randomisiert-kontrollierten Studien zu Baclofen zum Alkoholentzug bilanziert, dass derzeit wegen ungenügender Evidenz keine Schlussfolgerung über Wirksamkeit und Sicherheit von Baclofen möglich sei [18].
Die jahrzehntelang bewährt Aversionstherapie mit Disulfiram ist in Deutschland kaum noch verfügbar, was Suchtexperten bedauern. Nach der Produktionseinstellung von Antabus® in Deutschland ruhte die Zulassung seit 2011 und erlosch 2013. Disulfiram hemmt die Acetaldehyd-Dehydrogenase und damit den vollständigen metabolischen Abbau von Alkohol. Wird während der Behandlung Alkohol getrunken, kommt es zu einer unangenehmen Unverträglichkeitsreaktion, die sich in einer Hautrötung, Gefäßerweiterung, tiefem Blutdruck und einem schnellen Herzschlag äußert. |
Machen Sie mit bei der „Aktionswoche Alkohol“!
Die Deutsche Hauptstelle für Suchtfragen (DHS) e. V. veranstaltet alle zwei Jahre die „Aktionswoche Alkohol“. Auch Apothekerinnen und Apotheker sind eingeladen, sich an diesen Aktionen zu beteiligen, da sie häufig die ersten neutralen Kontaktpersonen für Menschen sind, die zu viel trinken. Wenn Sie riskanten Alkoholkonsum vermuten, können Sie ein vertrauliches Gespräch beginnen und über Alkohol und risikoarmen Konsum informieren. Die Deutsche Hauptstelle für Suchtfragen gibt Anregungen und Ideen für Aktionen, stellt Plakate und Infomaterial zur Verfügung: www.aktionswoche-alkohol.de
Das Motto der diesjährigen „Aktionswoche Alkohol“ vom 18. bis 26. Mai 2019 lautet: Weniger Alkohol ist besser. Und bei der Arbeit und auf der Straße 0 Promille.
Literatur
[1] Lange C, Manz K, Rommel A, Schienkiewitz A, Mensink GBM. Alkoholkonsum von Erwachsenen in Deutschland: Riskante Trinkmengen, Folgen und Maßnahmen. J Health Monitor 2016;1(1):2-21, DOI 10.17886/RKI-GBE-2016-025
[2] Alkohol. Informationen der Deutschen Hauptstelle für Suchtfragen e. V., www.dhs.de/suchtstoffe-verhalten/alkohol.html, Abruf 10. Dezember 2018
[3] Batra A, Müller CA, Mann K, Heinz A. Alcohol dependence and harmful use of alcohol – diagnosis and treatment options. Dtsch Arztebl Int 2016;113:301-310, DOI: 10.3238/arztebl.2016.0301
[4] John U, Hanke M. Alcohol-attributable mortality in a high per capita consumption country Germany. Alcohol Alcoholism 2002;37;581-585
[5] Seitz HK et al. Grenzwerte für den Konsum alkoholhaltiger Getränke. In: Jahrbuch Sucht 2008, Geesthacht: Neuland Verlagsgesellschaft mbH 2009
[6] Verhulst B et al. The heritability of alcohol use disorders: a meta-analysis of twin and adoption studies. Psychol Med 2015;45:1061-1072
[7] Dube SR et al. Adverse childhood experiences and personal alcohol abuse as an adult. Addict Behav 2002;27(5):713-725
[8] Noronha ABC, Cui C, Harris RA, Crabbe JC, eds. Neurobiology of Alcohol Dependence. London, England: Academic Press 2014
[9] Alkohol. Informationen des WIPIG – Wissenschaftliches Institut für Prävention im Gesundheitswesen der Bayerischen Landesapothekerkammer, www.wipig.de/materialien/projekte-downloads/item/alkohol-2, Abruf 10. Dezember 2018
[10] Screening, Diagnose und Behandlung alkoholbezogener Störungen. S3-Leitlinie der Deutschen Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde (DGPPN) und der Deutschen Gesellschaft für Suchtforschung und Suchttherapie e.V. (DG-SUCHT), Stand: 28. Februar 2016, AWMF-Register Nr. 076-001
[11] Kranzler HR, Soyka M. Diagnosis and Pharmacotherapy of Alcohol Use Disorder – A Review .JAMA 2018;320:815-824
[12] Fachinformation Campral®, Stand April 2016
[13] Jonas DE et al. Pharmacotherapy for Adults With Alcohol Use Disorders in Outpatient Settings. JAMA 2014;311:1889-1900
[14] Fachinformation Naltrexon-HCl neuraxpharm®, Stand Oktober 2015
[15] Mann K et al. Extending the treatment options in alcohol dependence: a randomized controlled study of as-needed nalmefene. Biol Psychiatry 2013;73:706-713
[16] Bschor T. Medikamente zur Behandlung der Alkoholabhängigkeit. Sucht Aktuell 2015;2
[17] Müller CA et al. High-dose baclofen for the treatment of alcohol dependence (BACLAD study) Eur Neuropsychopharmacol 2015; 25:1167-1177
[18] Liu J, W LN. Baclofen for alcohol withdrawal. Cochrane Database of Systematic Reviews 2017;8:Art. No.: CD008502, DOI: 10.1002/14651858.CD008502.pub5, www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD008502.pub5/full
[19] Babor TF et al. Types of alcoholics, I: Evidence for an empirically derived typology based on indicators of vulnerability and severity. Archives of General Psychiatry 1992:49:599–608
[20] DiClemente CC et al. The process of smoking cessation: an analysis of precontemplation, contemplation, and preparation stages of change. J Consult Clin Psychol 1991;59:295-304























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.