
- DAZ.online
- DAZ / AZ
- DAZ 18/2005
- Ernährung und ...
Ernährung heute
Ernährung und Osteoporose – Vitamin K, Fluorid und Phytoestrogene
Von Vitamin K hängen viele Knochenproteine ab
Bisher noch relativ wenig bekannt ist die Tatsache, dass auch Vitamin K eine wesentliche Rolle im Knochenstoffwechsel spielt. Als Cofaktor der c-Glutamylcarboxylase ist die Substanz an der Carboxylierung peptidgebundener Glutaminsäurereste beteiligt (Abb. 1). Im Knochengewebe wurden bislang mehrere solcher Vitamin-K-abhängiger Proteine identifiziert. Dazu zählt neben dem von Osteoblasten synthetisierten Osteocalcin das Matrix-Gla-Protein und das Matrix-Gla-Protein-MGP sowie das Knochenprotein S, die an der Mineralisation und Regulation des Knochengewebes beteiligt sind. Aufgrund der Funktion von Vitamin K bei der c-Carboxylierung von Osteocalcin wird vielfach der Carboxylierungsgrad als Marker für die Vitamin-K-Versorgung verwendet [37].
In Humanstudien ist eine hohe Konzentration an untercarboxyliertem Osteocalcin (ucOC) mit einer verminderter Knochendichte und erhöhtem Frakturrisiko assoziiert [116, 124, 136]. Beobachtungsstudien unterstreichen den Zusammenhang zwischen der Zufuhr von Vitamin K und der Knochendichte, wobei Frauen mit der höchsten Aufnahme von 309 µg/d Vitamin K eine signifikant höhere Dichte von Oberschenkelhals und Wirbeln aufwiesen als Frauen, die nur 70 µg/d zuführten [14].
Unter den Teilnehmerinnen der Nurses' Health Study wurde ein erhöhtes Risiko für Hüftfrakturen bei einer Vitamin-K-Zufuhr unter 109 µg/d beobachtet [42]. Auch in der Framingham Heart Study zeigte sich ein ähnlicher Trend. Hier war das Hüftfrakturrisiko in der Gruppe mit der höchsten Vitamin-K-Zufuhr um 35% geringer als in der Gruppe mit der niedrigsten Aufnahme [13].
Mehrere Interventionsstudien untermauern die Vermutung, dass Vitamin K ursächlich auf das Osteoporoserisikio Einfluss nimmt. Die Gabe einer deutlich über dem physiologischen Bereich liegenden Dosis (2 mg Vitamin K pro kg Körpergewicht und Tag) führte bei Kindern zu einem Absinken des ucOC im Serum und zu einem Anstieg der Knochendichte in den Lendenwirbeln [63]. Bei postmenopausalen Frauen mit verminderter Knochendichte wurde nach Gabe von 80 µg Vitamin K pro Tag eine Erhöhung des carboxylierten Osteocalcins auf normale Werte beobachtet [113]. Eine Supplementierung von 1 mg Vitamin K pro Tag führte zu einer Abnahme der Konzentration dieses Markers und zu einem Anstieg der Knochendichte [37]. Interessant ist auch der Befund, wonach Vitamin-K-Gaben die renale Calciumexkretion vermindern [67, 73].
Nicht nur präventiv, auch therapeutisch wirksam
Neben diesen präventiven Effekten zeigen sich auch therapeutische Wirkungen von Vitamin K bei der Osteoporose. So konnte in Studien durch therapeutische Dosierungen der in Nahrungsergänzungsmitteln und diätetischen Lebensmitteln nicht zulässigen Substanz Vitamin K2 (Menachinon) bei Osteoporose-Patienten der weitere Knochenmineralverlust vermindert und das Frakturrisiko reduziert werden [148]. Eine klinische Studie mit 45 mg (!) Vitamin-K2 über zwei Wochen ergab eine Verminderung der Konzentration an ucOC ohne Veränderung der Konzentration an carboxyliertem Osteocalcin [89]. Zudem konnte durch die gleiche Dosierung an Vitamin K2 eine geringere Frakturinzidenz und eine verminderte Abnahme der Knochendichte im Vergleich zur Kontrollgruppe erzielt werden [115]. Im Hinblick auf die Knochendichte der Lendenwirbelsäule bei Frauen mit Osteoporose erwies sich die kombinierte Gabe von Vitamin D3 und Vitamin K2 der separaten Gabe der Vitamine überlegen [66].
Aus diesen Zusammenhängen ergibt sich die für die Apothekenpraxis relevante Frage, ob eine Therapie mit Vitamin-K-Antagonisten mit negativen Effekten auf den Knochenstoffwechsel und das Osteoporoserisiko verbunden ist. Dies ist physiologisch plausibel, spielt aber offenbar keine zentrale Rolle. In einer Metaanalyse ergab sich kein erhöhtes Risiko für eine Reduktion der Knochendichte im Bereich der Hüfte und der Wirbelsäule, für die Gelenke zeigte sich ein mäßiger Einfluss [22].
Unklar: die optimale Vitamin-K-Menge
Insgesamt lässt sich derzeit nicht abschließend beurteilen, welche Zufuhr an Vitamin K zur Prävention und Therapie der Osteoporose optimal ist. Ob die derzeit geltenden Zufuhrempfehlungen der wissenschaftlichen Fachgesellschaften (60–80 µg/d für Erwachsene je nach Alter und Geschlecht) ausreichend sind, wird kontrovers diskutiert. Wird der Carboxylierungsgrad von Osteocalcin als Marker herangezogen, so scheint in der Primärprävention eine Aufnahme von 80 µg/d ausreichend zu sein [113].
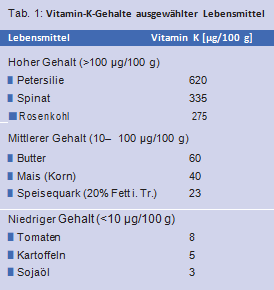
Von anderen Autoren werden Zufuhrempfehlungen von etwa 200 µg/d empfohlen, um einen optimalen Effekt auf die Knochengesundheit zu erzielen [114]. Da Vitamin K in zahlreichen Lebensmitteln, insbesondere aber in grünen Blattgemüsen, enthalten ist (Tab. 1), wird die Versorgung im Allgemeinen als unproblematisch angesehen.
Fluorid macht Knochen hart
Das in der Natur ubiquitär verbreitete Spurenelement Fluorid kann im Austausch gegen Hydroxlionen des Hydroxylapatits in die Knochenmatrix eingelagert werden. Hierdurch steigert es die Härte und Widerstandsfähigkeit des Skeletts. Zudem gilt Fluorid als ein potenter Aktivator der Osteoblasten [24] indem es die Wirkung endogener Wachstumsfaktoren wie IGF-1 verstärkt. Dadurch stimuliert es die Knochenneubildung [106], worauf sein potenzieller Nutzen in der Primär- bzw. Sekundärprävention der Osteoporose zurückzuführen ist.
Tatsächlich zeigte sich in einer frühen Beobachtungsstudie ein Zusammenhang zwischen dem Fluoridgehalt des Trinkwassers und dem Osteoporoserisiko [8]. Nachfolgende Untersuchungen fanden allerdings keine überzeugenden Belege für die These, wonach eine vergleichsweise hohe Fluoridaufnahme die Knochenmasse positiv beeinflusst [2, 69].
Widersprüchliche Daten
zum Therapienutzen Studien zum therapeutischen Einsatz von Fluoriden bei Osteoporose lieferten widersprüchliche Ergebnisse. Durch eine Gabe von 34 (!) mg Fluorid sowie 1500 mg Calcium pro Tag konnte bei postmenopausalen Frauen mit Osteoporose die Knochendichte erhöht werden, allerdings erhöhte sich insgesamt in der Versuchsgruppe die Zahl von Knochenbrüchen gegenüber der Plazebogruppe, die nur Calcium erhielt. Lediglich auf die Anzahl von Wirbelbrüchen hatte diese sehr hohe Fluoridgabe keinen negativen Einfluss [107].
Die gleichen Dosierungen zeigten in einer anderen Studie mit einem vergleichbaren Kollektiv keine Unterschiede in Bezug auf Knochendichte und Frakturinzidenz [72]. Dagegen zeigte die Gabe von 20 mg Fluorid/d in Kombination mit 1000 mg Calcium/d einen therapeutischen Effekt bei Frauen mit Osteoporose. Die Knochendichte der Wirbel stieg an und die Häufigkeit von Wirbelbrüchen war nach einer Studiendauer von vier Jahren niedriger als in der Vergleichsgruppe, die nur Calcium erhalten hatte. Es wurde kein Unterschied in der Anzahl der übrigen Knochenbrüche zwischen beiden Gruppen festgestellt [105].
Eine Metaanalyse zur Wirksamkeit von Fluorid bei postmenopausalen Frakturen mit elf eingeschlossenen Studien zeigte, dass Fluorid zwar die Knochendichte der Lendenwirbelsäule erhöht, hierdurch jedoch keine Verminderung vertebraler Frakturen erzielt wurde. Besonders bei hoher Dosierung und langfristiger Einnahme erhöht sich zudem das Risiko nicht vertebraler Frakturen und gastrointestinaler Nebenwirkungen [52].
Generell lässt sich mittels einer langjährigen Fluoridtherapie die Knochendichte erhöhen. Allerdings ist fraglich, ob damit auch das Frakturrisiko zu senken ist. Im Rahmen der adjuvanten Osteoporosetherapie werden Fluoridgaben von bis zu 20 mg/d empfohlen [146]. Da die therapeutische Breite des Spurenelements relativ gering ist, besteht bei zu hoher Dosierung die Gefahr einer Skelettfluorose und Osteosklerose, wodurch die Stabilität des Knochens abnimmt und das Risiko für Frakturen steigt [53].
Grundsätzlich werden in der Osteoporosetherapie offenbar Fluoriddosierungen benötigt, die unter toxikologischen Gesichtspunkten nicht mehr in den Bereich von Nahrungsergänzungsmitteln und diätetischen Lebensmitteln fallen und damit nicht unbedenklich supplementiert werden können und sollten.
Phytoestrogene – Langzeitstudien erforderlich
Phytoestrogene gehören zu den selektiven Estrogenrezeptormodulatoren (SERM), die in Geweben sowohl estrogenagonistische als auch -antagonistische Wirkungen ausüben können. Am besten untersucht in dieser Gruppe ist mittlerweile das Isoflavon Genistein, das z. B. in der Sojabohne enthalten ist. In der asiatischen Ernährung kommen Sojaprodukte häufig vor, sodass in Untersuchungen eine mittlere Isoflavonzufuhr von etwa 50 mg dokumentiert wurde. In der europäischen Ernährung ist der Sojakonsum in der Regel gering (vgl. DAZ Nr. 5/2005, S. 52ff).
In-vitro-Studien deuten darauf hin, dass Phytoestrogene nicht nur zu einer Verminderung der Knochenresorption, sondern auch zu einer erhöhten Knochenbildung führen könnten [16]. Auch Befunde aus Tierexperimenten an ovarektomierten Ratten als Modell für eine postmenopausale Stoffwechsellage lieferten Hinweise für positive Effekte von Phytoestrogenen auf die Erhaltung bzw. Steigerung der Knochendichte [40, 64, 143]. Die Daten aus Beobachtungsstudien dagegen sind widersprüchlich. Studien zeigten sowohl keine [92], schwache [50, 57, 58] wie auch deutliche Zusammenhänge [86] zwischen der Zufuhr an Isoflavonen und der Knochendichte.
Interventionsstudien lieferten ebenfalls widersprüchliche Ergebnisse. Dabei wurden sowohl biochemische Marker des Knochenstoffwechsels als auch die Knochendichte als Zielparameter verwendet. Keinerlei Daten liegen zum Einfluss von Sojaprotein bzw. Isoflavonen auf Frakturen als aussagekräftigstem Endpunkt vor. Die Verabreichung von Sojaprotein mit einem Isoflavongehalt von 80 mg/d (über 6 Monate) [1] bzw. von Sojaprotein mit 96 oder 52 mg/d Isoflavonen über 9 Monate [45] zeigte im Vergleich zu Plazebo keine Effekte auf verschiedene Marker des Knochenstoffwechsels.
Demgegenüber verbesserte die Aufnahme von 37 bzw. 62 mg/d Sojaisoflavonen in Form von Extrakt sowie eine einjährige Genisteingabe (54 mg/d) Biomarker des Knochenstoffwechsels [90, 131, 144]. Lediglich die alkalische Knochenphosphatase, nicht jedoch andere Knochenmarker, wurden durch die Gabe von Protein mit einem Gehalt von 65 bzw. 130 mg/d Isoflavone über einen Zeitraum von drei Monaten positiv beeinflusst [138].
Uneinheitlich sind auch die Ergebnisse von Interventionsstudien zum Einfluss von Phytoestrogenen auf die Knochendichte. Bei jungen Frauen hatte Sojaprotein mit einem Isoflavongehalt von 90 mg/d innerhalb von 12 Monaten keine Auswirkung auf Knochendichte oder Knochenmineralgehalt [3]. Eine Aufnahme von täglich 40 g Sojaprotein mit 90 mg enthaltenen Isoflavonen jedoch nicht mit 56 mg/d über 24 Wochen führte bei postmenopausalen Frauen zu einer Steigerung der Knochendichte in den Lendenwirbeln um 2,2 %, nicht aber in anderen Knochen [102].
Eine vergleichbare Dosierung mit 80 mg/d Isoflavonen in 40 g Sojaprotein bewirkte eine Erhöhung der Knochendichte um 5,6 % und des Knochenmineralgehaltes um 10,1 % [1]. Demgegenüber konnte in einer neueren randomisierten Interventionsstudie mit langfristiger Supplementierung von isoflavonreichem Sojaprotein keine Verbesserung der Knochendichte erzielt werden [74].
Aufgrund der vorliegenden Daten lässt sich kein protektiver Effekt von Isoflavonen auf die Knochendichte und das Osteoporoserisiko postmenopausaler Frauen nachweisen. Weitere gut kontrollierte Langzeitstudien wären erforderlich, um die bestehenden Hinweise zu bestätigen oder zu widerlegen [133]. Deshalb ist auch das Ergebnis eines jüngst publizierten Konsensus-Papiers zu Phytoestrogenen [108] wissenschaftlich in keiner Form nachvollziehbar. Die dort gegebene Empfehlung, wonach Frauen ab 35 Jahren generell die Einnahme von 50–100 mg Isoflavonen zur Prävention des Knochenabbaus anzuraten ist, entbehrt aufgrund widersprüchlicher Daten zum Einfluss von Isoflavonen auf die Knochendichte und gänzlich fehlender Daten zum Frakturrisiko der notwendigen wissenschaftlichen Grundlage [140].
Weitere Ernährungsfaktoren bei Osteoporose
Neben den oben ausgeführten Verbindungen existieren eine Reihe weiterer Mineralstoffe und Vitamine, die Einfluss auf den Knochenstoffwechsel nehmen. Zu den wichtigsten zählen Retinol, Ascorbinsäure, Phosphor, Magnesium, Natrium, Zink und Kupfer. Ihre knochenspezifischen Effekte sind in Tabelle 2 zusammengestellt. Während sich die Befunde mehren, wonach eine erhöhte Zufuhr an Retinol als Risikofaktor für Osteoporose anzusehen ist [43, 87, 104], trifft dies für Phosphor offenbar nur dann zu, wenn die Calciumaufnahme gleichzeitig niedrig ist [7, 26].
Inwieweit eine optimierte Versorgung an Ascorbinsäure, Magnesium, Natrium, Zink und Kupfer dazu beitragen kann, das Osteoporoserisiko zu senken, ist bislang unzureichend erforscht. Wie aus Tabelle 2 hervorgeht, stammen Daten, die einen derartigen Zusammenhang nahe legen könnten, vorwiegend aus tierexperimentellen Untersuchungen und einigen Beobachtungsstudien. Bei Letzteren ist nicht auszuschließen, dass die Ergebnisse durch andere Störgrößen zustande kamen (siehe DAZ Nr. 45/2004, S. 43ff). So ist beispielsweise der günstige Effekt einer hohen Magnesiumzufuhr auf die Knochendichte möglicherweise nur ein Indikator für eine insgesamt "gesunde Ernährung" [128].
Auch im Bereich der Sekundärprävention und adjuvanten Therapie der Osteoporose mangelt es bislang an aussagekräftigen Interventionsstudien, die anhand definierter klinischer Endpunkte bzw. intermediärer Marker belegen, dass eine Supplementierung mit z.B. Zink, Kupfer oder Vitamin C mit einem entsprechenden klinischen Nutzen einhergeht. Bestimmte "Therapieempfehlungen" zur Vitamin- und Mineralstoffsupplementierung bei Osteoporose [51] müssen vor diesem Hintergrund besonders überraschen. So ist von der dort gemachten Empfehlung einer Supplementierung mit Vitamin A aufgrund der oben dargestellten Datenlage abzuraten.
Empfehlungen für die Praxis
Die Primärprävention der Osteoporose ist von größter Bedeutung, da bisher keine sicheren Methoden zur vollständigen Regeneration des Knochengewebes verfügbar sind. Basis hierfür ist die Maximierung und die "Pflege" der angelegten Knochenmasse in allen Lebensabschnitten. Dies erfordert neben dem Ausschalten von Risikofaktoren (Bewegungsmangel, Rauchen und geringe UV-Licht-Exposition) eine lebenslange "knochenprotektive" Ernährung. Im Grundsatz gleicht diese den generellen Empfehlungen für eine gesund erhaltende Ernährung, die bereits in Teil 1 der Beitragsserie (siehe DAZ Nr. 45/2004, S. 43ff) näher ausgeführt worden waren.
Der reichliche Verzehr von Gemüse und Obst (Calcium, Magnesium, Vitamin C, Folsäure), mageren Milchprodukten, Samen und Nüssen (Calcium, Magnesium), Vollkorn- und Sojaprodukten (Magnesium, Phytoestrogene, Zink), ergänzt um Fischgerichte (Vitamin D), optimiert die Versorgung mit allen "knochenprotektiven" Nährstoffen.
In diesem Zusammenhang sind – besonders in der ersten Lebenshälfte – die Calciumzufuhr und die Vitamin-D-Aufnahme von Relevanz. Bekanntlich wird Milch und Milchprodukten für die Calciumversorgung ein besonderer Stellenwert beigemessen. Sie weisen nicht nur eine hohe Calciumdichte auf (Tab. 3), auch die Bioverfügbarkeit ist mit ca. 30% vergleichsweise hoch. Allerdings sollte nicht verkannt werden, dass auch Mineralwässer, manche Nüsse und Samen, angereicherte Fruchtsäfte und calciumreiche Gemüsesorten (Broccoli, Grünkohl) eine reichhaltige Nahrungsquelle für gut verfügbares Calcium darstellen.
Daher ist es auch für Personen die unter Kuhmilchallergie leiden oder aus anderen Gründen auf den Konsum von Milchprodukten verzichten (z. B. Veganer) möglich, ihre Calciumzufuhr zu optimieren. Der Einsatz von Calciumsupplementen ist dann indiziert, wenn sich die empfohlene Calciumaufnahme über die Ernährung nicht realisieren lässt. Vermehrt Beachtung finden sollten dabei Hochrisikogruppen wie etwa postmenopausalen Frauen. Besonders bei dieser Personengruppe ist die Calciumversorgung häufig unzureichend, sodass eine Supplementierung von bis zu 1000 mg/Tag empfohlen werden kann [29].
Neben der Calciumzufuhr ist in allen Lebensphasen auf eine optimierte Vitamin-D-Aufnahme zu achten. Höhere Mengen finden sich ausschließlich in fettreichen Fischarten (z. B. Lachs, Hering, Sardine, Thunfisch und Heilbutt). Personen die keinen Fisch verzehren, laufen insbesondere in den Wintermonaten Gefahr, unzureichend versorgt zu sein. Aber auch ältere und hospitalisierte Menschen mit geringer UV-Exposition zählen zu den Risikogruppen [126]. Eine Supplementierung (25 µg/Tag) ist in diesen Fällen ausdrücklich zu empfehlen. Die wissenschaftliche Evidenz für eine generelle Supplementierung von Vitamin D und Calcium in der Gesamtbevölkerung ist hingegen noch nicht ausreichend [29, 103].
Die oben ausgeführten Ernährungsempfehlungen bilden in gleichem Maße die Grundlage für die Sekundärprävention bzw. die adjuvante Therapie der Osteoporose. Zusätzlich gewinnt hier die Supplementierung mit Calcium (1000–1500 mg/Tag), Vitamin D (10–20 µg/d = 200–400 IE/d) [29] und gegebenenfalls Fluorid (bis zu 20 mg/Tag) [146] an Bedeutung. Tabelle 4 fasst die dargestellten Empfehlungen zur Prävention und Therapie nochmals übersichtlich zusammen.
Empfehlungen für die Praxis
Die Primärprävention der Osteoporose ist von größter Bedeutung, da bisher keine sicheren Me- thoden zur vollständigen Regeneration des Kno- chengewebes verfügbar sind. Basis hierfür ist die Maximierung und die „Pflege“ der angelegten Knochenmasse in allen Lebensabschnitten. Dies erfordert neben dem Ausschalten von Risikofaktoren (Bewegungsmangel, Rauchen und geringe UV- Licht-Exposition) eine lebenslange „knochenpro- tektive“ Ernährung. Im Grundsatz gleicht diese den generellen Empfehlungen für eine gesund er- haltende Ernährung, die bereits in Teil 1 der Bei- tragsserie (siehe DAZ Nr. 45/2004, S. 43ff) näher ausgeführt worden waren. Der reichliche Verzehr von Gemüse und Obst (Calcium, Magnesium, Vitamin C, Folsäure), mageren Milchprodukten, Samen und Nüssen (Calcium, Magnesium), Vollkorn- und Sojaprodukten (Magnesium, Phytoestro- gene, Zink), ergänzt um Fischgerichte (Vitamin D), optimiert die Versorgung mit allen „knochen- protektiven“ Nährstoffen.
In diesem Zusammenhang sind – besonders in der ersten Lebenshälfte – die Calciumzufuhr und die Vitamin-D-Aufnahme von Relevanz. Be- kanntlich wird Milch und Milchprodukten für die Calciumversorgung ein besonderer Stellenwert beigemessen. Sie weisen nicht nur eine hohe Calciumdichte auf (Tab. 3), auch die Bioverfügbar- keit ist mit ca. 30% vergleichsweise hoch. Aller- dings sollte nicht verkannt werden, dass auch Mineralwässer, manche Nüsse und Samen, ange- reicherte Fruchtsäfte und calciumreiche Gemüse- sorten (Broccoli, Grünkohl) eine reichhaltige Nahrungsquelle für gut verfügbares Calcium dar- stellen. Daher ist es auch für Personen die unter
Kuhmilchallergie leiden oder aus anderen Grün- den auf den Konsum von Milchprodukten ver- zichten (z. B. Veganer) möglich, ihre Cal- ciumzufuhr zu optimieren. Der Einsatz von Cal- ciumsupplementen ist dann indiziert, wenn sich die empfohlene Calciumaufnahme über die Er- nährung nicht realisieren lässt. Vermehrt Beach- tung finden sollten dabei Hochrisikogruppen wie etwa postmenopausalen Frauen. Besonders bei dieser Personengruppe ist die Calciumversorgung häufig unzureichend, sodass eine Supplementie- rung von bis zu 1000 mg/Tag empfohlen werden kann [29].
Neben der Calciumzufuhr ist in allen Lebensphasen auf eine optimierte Vitamin-D-Aufnahme zu achten. Höhere Mengen finden sich ausschließlich in fettrei- chen Fischarten (z. B. Lachs, Hering, Sardine, Thun- fisch und Heilbutt). Personen die keinen Fisch ver- zehren, laufen insbesondere in den Wintermonaten Gefahr, unzureichend versorgt zu sein. Aber auch äl- tere und hospitalisierte Menschen mit geringer UV- Exposition zählen zu den Risikogruppen [126]. Eine Supplementierung (25µg/Tag) ist in diesen Fällen ausdrücklich zu empfehlen. Die wissenschaftliche Evidenz für eine generelle Supplementierung von Vitamin D und Calcium in der Gesamtbevölkerung ist hingegen noch nicht ausreichend [29, 103].
Die oben ausgeführten Ernährungsempfehlungen bilden in gleichem Maße die Grundlage für die Sekundärprävention bzw. die adjuvante Therapie der Osteoporose. Zusätzlich gewinnt hier die Sup- plementierung mit Calcium (1000 – 1500 mg/Tag), Vitamin D (10 –20 µg/d = 200 – 400 IE/d) [29] und gegebenenfalls Fluorid (bis zu 20 mg/Tag) [146] an Bedeutung. Tabelle 4 fasst die dargestellten Empfehlungen zur Prävention und Therapie noch- mals übersichtlich zusammen.
Literatur
[6] Beattie J, Avenell A (1992): Trace element nutrition and bone metabolism. Nutr Res Rev 5: 167 – 88.
[23] Cashman KD (2005): Homocysteine and osteoporotic fracture risk: a potential role for B vitamins. Nutr Rev. 63(1): 29 – 36.
[32] Dawson-Hughes B, Heaney RP, Holick MF, Lips P, Meunier PJ, Vieth R (2005): Estimates of optimal vitamin D status. Osteoporos Int. 18; [Epub ahead of print]
[52] Haguenauer D, Welch V, Shea B, Tugwell P, Adachi JD, Wells G (2000): Fluoride for the treatment of postmenopau- sal osteoporotic fractures: a meta-analysis. Osteoporos Int. 11(9): 727 – 738.
[53] Hahn A, Ströhle A, Wolters M (2005): Ernährung. Physiolo- gische Grundlagen, Prävention, Therapie. Wissenschaftliche Verlagsgesellschaft mbH Stuttgart
[62] Ilich JZ, Kerstetter JE (2000): Nutrition in bone health revisited: a story beyond calcium.J Am Coll Nutr. 19(6): 715 – 737.
[100] Papadimitropoulos E, Wells G, Shea B, Gillespie W, Weaver B, Zytaruk N, Cranney A, Adachi J, Tugwell P, Josse R, Greenwood C, Guyatt G (2002): Osteoporosis Methodology Group and The Osteoporosis Research Advisory Group.
Meta-analyses of therapies for postmenopausal osteoporosis. VIII: Meta-analysis of the efficacy of vitamin D treatment in preventing osteoporosis in postmenopausal women. Endocr Rev. 23(4): 560 – 569.
[102] Potter SM, Baum JA, Teng H, Stillman RJ, Shay NF, Erd- man JW Jr (1998): Soy protein and isoflavones: their effects on blood lipids and bone density in postmenopausal women. Am J Clin Nutr. 68(6 Suppl): 1375 – 1379.
[103] Prentice A. Diet (2004): nutrition and the prevention of osteoporosis. Public Health Nutr. 7(1A): 227 – 243.
[119] Shea B, Wells G, Cranney A, Zytaruk N, Robinson V, Grif- fith L, Hamel C, Ortiz Z, Peterson J, Adachi J, Tugwell P, Guyatt G (2004): Osteoporosis Methodology Group; Osteo- porosis Research Advisory Group. Calcium supplementation on bone loss in postmenopausal women. Cochrane Database Syst Rev. (1):CD004526.
[148] Zittermann A (2001): Effects of vitamin K on calcium and bone metabolism. Curr Opin Clin Nutr Metab Care. 4(6): 483 – 487.
Das vollständige Literaturverzeichnis der Folgen 7 und 8 finden Sie im Internet unter www.deutsche-apotheker-zeitung.de im Anschluss an die Folge 8
Bedeutung von körperlicher Aktivität für die Knochengesundheit
Insbesondere in der Wachstumsphase reagieren Knochen besonders stark auf mechanische Reize [101]. Untersuchungen an Kindern und Jugendlichen aus dem Leistungssport zeigen, dass intensive körperliche Aktivität mit einem gesteigerten Aufbau von Knochenmasse an tragenden Stellen des Skeletts assoziiert ist [12]. Aber auch bei üblichen sportlichen Freizeitaktivitäten im Kindes- und Jugendalter ergeben sich positive Effekte auf die Knochenmasse [15, 91]. Auch im Erwachsenenalter scheint eine ausreichende Bewegung Einfluss auf die Knochengesundheit zu haben.
So zeigte sich in einer aktuellen Beobachtung an über 1000 Frauen, dass eine hohe körperliche Aktivität zu einer erhöhten Knochenmasse auch in fortgeschrittenem Lebensalter (72–78 Jahre) führen kann [33].
Die Serie im Überblick
Von unserer Serie "Qualifizierte Ernährungsberatung in der Apotheke" sind bisher erschienen:
- Teil 1: Von den Grundlagen zur Anwendung (DAZ Nr. 45/2004, S. 43ff)
- Teil 2: Vitamine in der Prävention (DAZ Nr. 49/2004, S. 65ff)
- Teil 3: Neue Erkenntnisse zu Vitamin D und Vitamin B12 (DAZ Nr. 2/2005, S. 49ff)
- Teil 4: Sekundäre Pflanzenstoffe – die neuen "Vitamine"? (DAZ Nr. 5/2005, S. 73ff)
- Teil 5: Mineralstoffe – ist eine Supplementierung immer sinnvoll? (DAZ Nr. 8/2005, S. 52ff)
- Teil 6: Selen und Zink in Prävention und Therapie (DAZ Nr. 11/2005, S. 62ff)
- Teil 7: Ernährung und Osteoporose – Bedeutung von Calcium und Vitamin D (DAZ Nr. 15/2005, S. 74ff)
Die Serie im Überblick
Von unserer Serie "Qualifizierte Ernährungsberatung in der Apotheke" sind bisher erschienen:
- Teil 1: Von den Grundlagen zur Anwendung (DAZ Nr. 45/2004, S. 43ff)
- Teil 2: Vitamine in der Prävention (DAZ Nr. 49/2004, S. 65ff)
- Teil 3: Neue Erkenntnisse zu Vitamin D und Vitamin B12 (DAZ Nr. 2/2005, S. 49ff)
- Teil 4: Sekundäre Pflanzenstoffe – die neuen "Vitamine"? (DAZ Nr. 5/2005, S. 73ff)
- Teil 5: Mineralstoffe – ist eine Supplementierung immer sinnvoll? (DAZ Nr. 8/2005, S. 52ff)
- Teil 6: Selen und Zink in Prävention und Therapie (DAZ Nr. 11/2005, S. 62ff)
- Teil 7: Ernährung und Osteoporose – Bedeutung von Calcium und Vitamin D (DAZ Nr. 15/2005, S. 74ff)
























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.