
- DAZ.online
- DAZ / AZ
- DAZ 20/2015
- Krankheit oder Mode
Krankheit oder Mode?
Nahrungsmittelunverträglichkeiten: Ist das wirklich schlecht für mich?
Unverträglichkeit, Intoleranz, Allergie
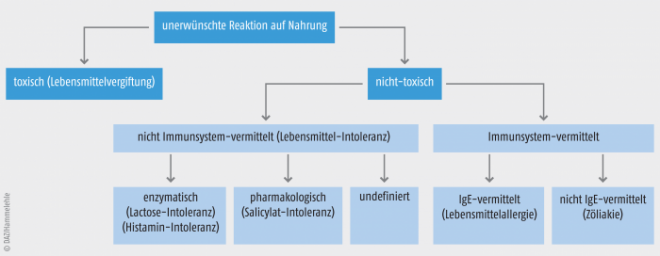
Geradezu explosionsartig scheint die Zahl der Betroffenen zuzunehmen, die unter einer durch Lebensmittel bzw. Speisen ausgelösten Problematik leiden und darüber diskutieren. Oft werden dabei die Begriffe „Unverträglichkeit“, „Intoleranz“ und „Allergie“ synonym verwendet – zu Unrecht. Die European Academy of Allergy and Clinical Immunology (EAACI) hat für Überempfindlichkeitsreaktionen eine differenzierte Systematik entwickelt und eine Zuordnung für Begriffe und Mechanismen zugrunde gelegt (Abb. 1).
Nahrungsmittelunverträglichkeiten sind gemäß der EAACI „adverse reactions to food“ und umfassen „alle reproduzierbaren, unerwünschten Reaktionen nach dem Verzehr von Lebensmitteln, unabhängig davon, ob sie erwartet oder unerwartet aufgetreten sind“ [5, 6]. Ihnen können sowohl immunologische als auch nicht-immunologische Reaktionsmuster zugrunde liegen. Immunologische Reaktionen werden durch bestimmte Nahrungsproteine hervorgerufen und laufen IgE-vermittelt als Antigen-spezifische Immunreaktionen (Typ I – IV) ab. Sie kommen mit einer Häufigkeit von 2 bis 5% eher selten vor [3, 4, 7]. Im Rahmen einer derartigen allergischen Reaktion auf Nahrungsbestandteile (z. B. Nüsse, Muscheln, Soja, Eier) kommt es bereits bei Aufnahme kleinster Mengen zu massiven gastrointestinalen Symptomen bis hin zum generalisierten und lebensbedrohlichen anaphylaktischen Schock.
Immunreaktionen nach Genuss von Lebensmitteln bzw. Speisen ohne Beteiligung IgE-vermittelter Mechanismen werden als nicht-allergische Nahrungsmittelunverträglichkeiten als Intoleranzen definiert [8]. Hierbei können bestimmte, in Nahrungsmitteln enthaltene Proteine wie z. B. Gluten IgA- oder IgG-vermittelte Symptomkomplexe auslösen, die sich häufig im Magen-Darmtrakt manifestieren. Andere Nahrungsmittelinhaltsstoffe wie Lactose, Histamin oder Salicylate vermitteln ohne Beteiligung des Immunsystems zwar starke Symptome, die im klinischen Bild einer allergischen Sofortreaktion ähneln können; hierbei ist jedoch keine immunologische Antigen-Antikörper-Reaktion nachweisbar (pseudoallergische Reaktion).
| Störung/Erkrankung | Pathophysiologie | Therapie |
|---|---|---|
| hereditäre Fructose-Intoleranz | Gendefekt der Aldolase B
|
lebenslange Fructose-freie Ernährung |
| Fructose-Malabsorption | bei einer unphysiologisch hohen Fructose-Zufuhr wird die intestinale Resorptionskapazität für Fructose überschritten (> 25 g/d)
|
Umstellung der Nahrungsmittelauswahl, Etablierung einer Fructose-reduzierten Dauerernährung mit individuell tolerierbaren Fructose-Mengen |
| Lactose-Unverträglichkeit | genetisch bedingter Laktase-Mangel führt zur Störung des enzymatischen Lactose-Abbaus (Maldigestion)
|
Lactose-reduzierte Ernährung (max. 10 g/d) |
| Lactose-Intoleranz | stärkste Form der Lactose-Unverträglichkeit, praktisch keine Laktase-Restaktivität | Lactose-freie Ernährung (max. 1 g/d) |
| Gluten-Intoleranz (Zöliakie) | immunologisch verursachte, jedoch nicht allergische Reaktion gegenüber dem Getreideeiweiß Gluten
|
lebenslange Gluten-freie Ernährung |
| Gluten-Sensitivität | Krankheitswert und Pathophysiologie fraglich | Gluten-arme und Gluten-freie Ernährung werden als möglicherweise sinnvolle Ansätze diskutiert |
Fructose-Intoleranz und Fructose-Malabsorption
Insbesondere bei der Unverträglichkeit von Fructose wird durch die undifferenzierte Verwendung des Begriffs „Fructose-Intoleranz“ die korrekte Zuordnung von Pathogenese und Bezeichnung verwechselt; dies kann im schlimmsten Fall sogar zu einer falschen Ernährungsintervention führen. Fructose-Intoleranz und Fructose-Malabsorption sind unterschiedliche Krankheitsbilder, deren therapeutische Intervention nur dann wirksam gelingen kann, wenn die Krankheit korrekt diagnostiziert wurde. Fructose-Intoleranz – korrekt hereditäre Fructose-Intoleranz (HFI) – ist eine autosomal rezessiv vererbte Enzymstörung, die sehr selten vorkommt (1:130.000) [9]. Zugrunde liegt ein genetisch bedingter Mangel an Aldolase B (Fructose-1,6-bisphosphat-Aldolase), dem Schlüsselenzym des Fructose-Stoffwechsels [10]. Dadurch kommt es nach Fructose-Zufuhr zur Kumulation von Fructose-1-Phosphat in den Leberzellen; dieses wiederum führt zur Hemmung der Enzyme von Glykolyse und Gluconeogenese mit einem konsekutiven Mangel an Fructose- und Glucose-6-Phosphat. Klinische Folge sind schwere Hypoglykämien nach Aufnahme minimaler Fructose-Mengen. Während die hereditäre Fructose-Intoleranz unerkannt tödlich verläuft, wird sie üblicherweise in früher Kindheit über einen Gentest diagnostiziert [11]. Diese Patienten müssen sich lebenslang Fructose-frei ernähren. Handelsübliche, orale Fructose-Belastungstests mit bis zu 50 g Fructose sind somit streng kontraindiziert. Patienten, die bereits einen derartigen, oralen Fructose-Belastungstest absolviert haben, haben daher nie eine Fructose-Intoleranz – sondern eine Fructose-Malabsorption.
Nach neuesten Schätzungen leidet rund ein Drittel der Bevölkerung an einer intestinalen Fructose-Malabsorption [12, 13]. Das bedeutet, dass bei einer unphysiologisch hohen Fructose-Zufuhr über die Nahrung die intestinale Resorptionskapazität für die Fructose überschritten wird. Im Gegensatz zu anderen Zuckern wird Fructose nicht über einen aktiven Transportmechanismus resorbiert, sondern folgt passiv dem Konzentrationsgefälle [10]. In Form einer „erleichterten Diffusion“ gelangt die Fructose über das spezifische Transportprotein GLUT5 in die Enterozyten. Dieses intestinale Transportsystem arbeitet bereits bei gesunder Mukosa und üblichen Verzehrmengen am Rande seiner Kapazität [14]. Die Grenze der intestinalen Fructose-Resorption ist beim Erwachsenen schon bei einer Zufuhr von ca. 25 g Fructose erreicht, was z. B. zwei Gläsern Apfelsaft, fünf getrockneten Feigen oder einer halben Tüte Rosinen entspricht [10]. Durch veränderte Verzehrgewohnheiten wird diese physiologische Zufuhrgrenze häufig überschritten [15]. Anders als man vermuten könnte liegt der Grund dafür allerdings (leider) nicht in einem deutlich gestiegenen Obstkonsum, sondern in der verstärkten Verwendung von Fructose als vermeintlich „natürlichem“ Süßungsmittel in Softdrinks, Sportriegeln, Joghurt-Erzeugnissen und Süßigkeiten. So ist beispielsweise die Fructose-Menge in einem „Sportriegel“ rund viermal so hoch wie in einem Apfel [16].
Für die Diagnostik einer Fructose-Malabsorption werden teilweise noch immer bis zu 50 g Fructose in Form einer Testlösung verabreicht [17], was ca. 13 Esslöffeln Honig oder 220 Weintrauben entsprechen würde. Da bei dieser Belastungstestmenge auch bei völlig Gesunden die physiologische Resorptionsgrenze deutlich überschritten wird, führt dieser Test zu sehr vielen, falsch positiven Testergebnissen. Leitliniengemäß ist daher eine Testdosis von 25 g Fructose mit anschließender H2-Atemtestung [17 – 19].
Die Therapie der Fructose-Malabsorption besteht wie bei allen Kohlenhydrat-Malabsorptionen aus einem dreistufigen Vorgehen: Am Anfang steht eine kurzzeitige gezielte Fructose-Restriktion für maximal sechs Wochen (Karenzphase), danach eine Test- bzw. Übergangsphase mit dem Ziel der Umstellung der Nahrungsmittelauswahl, und schließlich eine Dauerernährung, die individuell tolerierte Fructose-Mengen berücksichtigt und ermöglicht [20, 21].
Lactose-Unverträglichkeit und Lactose-Intoleranz
Verwirrung stiftet die laienhaft häufig synonyme Verwendung von Lactose-Unverträglichkeit, Lactose-Malabsorption und Lactose-Intoleranz. Patienten vermuten hinter dem Intoleranzbegriff eine Unverträglichkeit unter Beteiligung des Immunsystems, was jedoch für keines der Lactose-assoziierten Krankheitsbilder zutrifft. Bei der Lactose-Unverträglichkeit handelt es sich um eine genetisch determinierte Störung des enzymatischen Lactose-Abbaus (Maldigestion), die durch einen Mangel der intestinalen Laktase verursacht wird [10, 11]. Dadurch kann die mit der Nahrung aufgenommene Lactose in den Mikrovilli nicht mehr in Glucose und Galactose gespalten werden, sondern gelangt unverdaut in distale Darmabschnitte bzw. ins Kolon, wo sie durch bakterielle Enzyme des Darmmikrobioms abgebaut wird. Die dabei entstehenden Abbauprodukte (niedermolekulare Carbonsäuren) wirken laxierend und führen so zu Durchfällen und den entsprechenden Unterbauchbeschwerden [11]. Der Laktase-Mangel kann unterschiedlich stark sein. Je nach individueller Ausprägung der Lactose-Unverträglichkeit sollten sich die Patienten mehr oder weniger Lactose-arm ernähren [21]. Die Lactose-arme Kost enthält dabei maximal 10 g Lactose pro Tag [22, 23]. Nicht ganz zutreffend ist die häufig synonyme Verwendung des Begriffs der Lactose-Malabsorption, da das Disaccharid Lactose ja ohnehin auch physiologischerweise nicht resorbiert wird, sondern lediglich die Monosaccharide des enzymatischen Lactose-Abbaus [24]. Die stärkste Ausprägung der Lactose-Unverträglichkeit mit nur noch minimaler Laktase-Aktivität wird als Lactose-Intoleranz bezeichnet [8, 24]; in diesem Fall ist eine Lactose-freie Ernährung (< 1 g/d) indiziert [22, 23].
Obwohl als ein weltweites Problem bezeichnet [25], scheint die Prävalenz der Lactose-Intoleranz in Europa am höchsten [26]. Mit einer Prävalenz < 5% ist die Lactose-Unverträglichkeit in Skandinavien eher selten, während sich Deutschland mit einer Prävalenz von ca. 25% im europäischen Mittelfeld bewegt. Spitzenreiter des Nord-Süd-Gefälles sind Griechenland (51 – 71%) und die Türkei (74%) [26]. Als mögliche Ursache für den Prävalenzanstieg in den vergangenen Jahren in Deutschland wird unter anderem auch die Zuwanderung aus süd(ost)europäischen Regionen diskutiert [13].
Auf diese neue „Volkskrankheit“ [8] stellen sich die Lebensmittelproduzenten mit einem immer vielfältigeren Sortiment bestens ein. Besonders kritisch zu sehen ist in diesem Zusammenhang allerdings eine Produktwerbung, die suggeriert, dass Lactose-freie Lebensmittel per se – also unabhängig von einem individuellen Laktase-Mangel – „gesünder“, verträglicher oder gar allergiepräventiv wären. Dieses ist definitiv nicht der Fall.
Gluten-Intoleranz und Gluten-Sensitivität
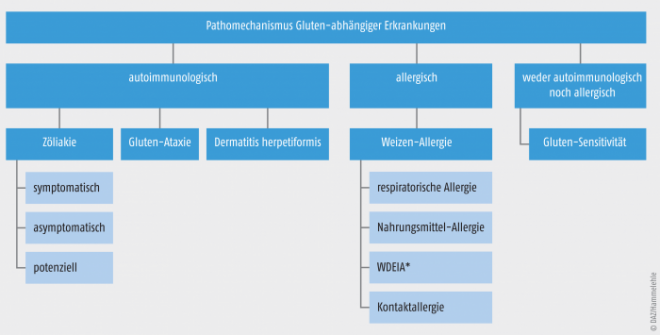
Zöliakie (Gluten-Intoleranz) ist eine immunologisch verursachte, jedoch nicht allergische Reaktion gegenüber dem Getreideeiweiß Gluten (siehe Abb. 2). Bei entsprechender genetischer Prädisposition führt die Gluten-Zufuhr bei diesen Patienten zu intestinalen Mukosa-Schäden mit Zotten-Atrophie, Verbreiterung und Vertiefung der Krypten sowie zu einer Infiltration von Plasmazellen und Lymphozyten [10, 11]. In der Folge nehmen die Absorptionsfläche und die Absorptionsfähigkeit der Dünndarmmukosa stark ab. Von der resultierenden Resorptionsstörung sind grundsätzlich zwar alle Nahrungsbestandteile betroffen (globale Malabsorption), klinisch steht jedoch die Lipid-Malabsorption im Vordergrund. Dies äußert sich in chronischen Durchfällen und massiven Fettstühlen (Steatorrhö) sowie in Mangelzuständen infolge der reduzierten Aufnahme der fettlöslichen Vitamine (z. B. Hypokalzämie durch Vitamin-D3-Mangel) [11]. Die Diagnose erfolgt durch serologische und histologische Untersuchung, und die einzig mögliche Therapie besteht in einer streng einzuhaltenden, lebenslangen Gluten-freien Ernährung [27].
Abb. 2. Nomenklatur und Klassifikation der Gluten-abhängigen Erkrankungen nach ihrem Pathomechanismus, modifiziert nach [30]. *WDEIA: wheat dependent exercise induced anaphylaxis (durch körperliche Aktivität bedingte, Weizen-abhängige Anaphylaxie)
Die Prävalenz der Gluten-Intoleranz liegt im europäischen Durchschnitt sowie in den USA bei 0,5% bis 1,26%, in Deutschland jedoch lediglich bei 0,3% [28]. Aus immunologischen Screening-Untersuchungen ist bekannt, dass bei vielen Menschen eine asymptomatische Form der Zöliakie vorliegt [8, 28], die üblicherweise klinisch unauffällig und dadurch undiagnostiziert bleibt [29]. Verstärkte Aufmerksamkeit, verbesserte Diagnostik, veränderte Zuchtziele des Weizens sowie eine höhere mediale Präsenz dieser Erkrankung begründen unter anderem die Prävalenzzunahme auch in Deutschland.
Von der Zöliakie (Gluten-Intoleranz) deutlich abzugrenzen ist die sogenannte Gluten-Sensitivität (non-celiac gluten sensitivity, NCGS) [27, 30]. Während die Gluten-Sensitivität für die einen ein nicht mehr zu ignorierendes Krankheitsbild ist, bei dem ernährungsmedizinische Interventionen den Betroffenen eine deutliche Entlastung bringen [31, 32], sehen andere in dem Begriff lediglich die ökonomisch motivierte Etablierung eines künstlichen Krankheitsbildes [33]. Tatsächlich können viele Patienten mit einem Reizdarmsyndrom ohne nachgewiesene Zöliakie von einer Gluten-freien Ernährung profitieren [34 – 38]. Allerdings bedeutet eine Verbesserung der Darmproblematik unter Gluten-freier Ernährung nicht zwangsläufig, dass die Unverträglichkeitsreaktionen auf einen Gluten-abhängigen Mechanismus zurückgehen [11]. Aktuell laufen zahlreiche Studien, die sich mit einer differenzierten Pathophysiologie beschäftigen, da bislang neben dem Gluten auch verschiedene andere Nahrungsinhaltsstoffe in Getreideprodukten als Auslöser der Unverträglichkeitsreaktionen diskutiert werden, so z. B. Amylase-Trypsin-Inhibitoren (ATI) oder die sogenannten FODMAPs (fermentierbare Oligosaccharide, Disaccharide, Monosaccharide und Polyole) [33].
Die werbewirksame Stilisierung eines „Frei-von“-Lebensstils mit Lactose- und Gluten-freien Lebensmitteln, die auch für völlig gesunde Menschen vorteilhaft sein sollen oder die sogar zur Prävention einer Gewichtszunahme postuliert werden, entbehrt einer ernährungsmedizinischen Grundlage [39]. Gesunde Menschen erzielen durch eine präventive Gluten-freie Ernährung keinen gesundheitlichen Vorteil.
Fazit
- Immer mehr Menschen leiden unter einer Nahrungsmittelunverträglichkeit.
- Die Gründe des rasanten Anstiegs dieser Unverträglichkeiten sind vielfältig und teilweise noch zu wenig erforscht, mitunter scheint es „en vogue“, eine Nahrungsmittelunverträglichkeit zu haben.
- Größere mediale Aufmerksamkeit, Screening-Untersuchungen und methodisch verbesserte Diagnostik führen zu steigenden Prävalenzen.
- Ein Zuviel an üblichen Grundnahrungsmitteln wie Brot, Obst und Gemüse kann durchaus zu Unverträglichkeitsreaktionen führen.
- Es gibt für gesunde, asymptomatische Menschen keinen Anlass, präventiv auf Fructose-, Lactose- oder Gluten-freie Lebensmittel umzusteigen, vielmehr betonen auch die aktuellsten Ernährungsempfehlungen die eindeutigen Vorteile einer Ernährungsweise auf Basis eines hohen Obst-, Gemüse- und Getreideverzehrs. |
Literatur
[1] Davis W. Weizenwampe: Warum Weizen dick und krank macht. 2013; Goldmann Verlag München
[2] Perlmutter D, Loberg K. Dumm wie Brot. Wie Weizen schleichend ihr Gehirn zerstört. Mosaik 2014; Goldmann Verlag München.
[3] Zopf Y, Baenkler HW, Silbermann A et al. The differential diagnosis of food intolerance. Dtsch Ärztebl Int; 2009;106(21):359-369
[4] Osterballe M, Mortz CG, Hansen TK et al. The prevalence of food hypersensitivity in young adults. Pediatr Allergy Immunol; 2009;20:686-692
[5] Muraro A, Werfel T, Hoffmann-Sommergruber K et al. EAACI Food Allergy and Anaphylaxis Guidelines: diagnosis and management of food allergy. Allergy 2014;69(8):1008-1025
[6] Bruijnzeel-Koomen C, Ortolani C, Aas K et al. Adverse reactions to food. Allergy 1995;50(8):623-635
[7] Stein J, Raithel M, Kist M. Erkrankungen durch Nahrungs- und Genussmittel. 1. Auflage 2011; Wissenschaftliche Verlagsgesellschaft mbH Stuttgart
[8] Vogelreuther A. Nahrungsmittelunverträglichkeiten Lactose – Fructose – Histamin – Gluten. 1. Auflage 2012; Wissenschaftliche Verlagsgesellschaft mbH Stuttgart
[9] Schäfer C. Fructose: Malabsorption oder Intoleranz? Strategien für die Ernährungstherapie. Ernährungs Umschau 2009;12/09:694-700
[10] Klinke R et al. Physiologie. 6. Auflage 2009; Thieme Stuttgart
[11] Biesalski HK et al. Ernährungsmedizin. 4. Auflage 2010; Thieme Stuttgart.
[12] Born P. Carbohydrate malabsorption in patients with non-specific abdominal complaints. World J Gastroenterol 2007;21:5687-5691
[13] Litschauer-Poursadrollah M, El-Sayad S, Wantke F et al. Bauchschmerzen, Blähbauch, Diarrhoe: Fructosemalabsorption, Lactoseintoleranz oder Reizdarmsyndrom? Wien Med Wochenschr 2012;162:506-512
[14] Datta B, Ledochowski M. Fructosemalabsorption (intestinale Fructoseintoleranz). Klinische Ernährungsmedizin. Wien Springer. 2010;451-459
[15] Deutsche Gesellschaft für Ernährung. Ernährungsbericht 2008. Bonn Umschau: 2008;31-38
[16] Blumenschein B, Smollich M. Was darf man bei Gicht essen? Ernährungsmedizinische Aspekte – jenseits von Fleischverzicht und Alkoholabstinenz Dtsch Apoth Ztg 2014;154(11):1088-1093
[17] Keller J, Wedel T, Seidl H et al. S3-Leitlinie der Deutschen Gesellschaft für Verdauungs- und Stoffwechselkrankheiten (DGVS) und der Deutschen Gesellschaft für Neurogastroenterologie und Motilität (DGNM) zu Definition, Pathophysiologie, Diagnostik und Therapie intestinaler Motilitätsstörungen. Z Gastroenterol; 2011;49:374-390
[18] Young K, Choi MD, Fredrick C et al. Fructose intolerance: an under-recognized problem. Am J Gastroenterol 2003;98:1348-1353
[19] Layer P, Rosien U (Hrsg.) Praktische Gastroenterologie. 3. Auflage 2008. Elsevier München
[20] Schäfer C, Reese I, Ballmer-Weber B et al. Fructosemalabsorption Stellungsnahme der AG Nahrungsmittelallergie in der Deutschen Gesellschaft für Allergologie und klinische Immunologie (DGAKI) Allergo J (2010;19;66-69
[21] Kamp A, Schäfer C. Lactose – Fructose – Sorbit. Ein Update verändert Schwerpunkte in der Ernährungstherapie. Ernährung & Medizin; 2015;30:33-57
[22] Ledochowski, M. (Hrsg.) Klinische Ernährungsmedizin. Springer Wien: 2010;446-447
[23] Höfler E, Sprengart P. Praktische Diätetik Grundlagen, Ziele und Umsetzung der Ernährungstherapie. 1. Auflage 2012. Wissenschaftliche Verlagsgesellschaft mbH Stuttgart: 256-259
[24] Usai-Satta P, Scarpa M, Oppia F et al. Lactose malabsorption and intolerance: What should be the best clinical management? World J Gastrointest Pharmacol Ther 2012;6;3(3):29-33
[25] Wantke F, Hemmer. Leerer Kühlschrank? Nahrungsmittelallergie und Intoleranz - Praxisrelevante Diagnostik. Journal für Ernährungsmedizin 2011;13(2):6-9
[26] Vogelsang H. Im Blickpunkt: Lactose- und Fructose-Malabsorption. Journal für Ernährungsmedizin; 2009;11(3-4),6-11
[27] Felber J, Aust D, Baas S et al. S2k-Leitlinie Zöliakie 2014. Ergebnisse einer S2k-Konsensuskonferenz der Deutschen Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselerkrankungen (DGVS) gemeinsam mit der Deutschen Zöliakie-Gesellschaft (DZG e. V.) zur Zöliakie, Weizenallergie und Weizensensitivität.
[28] Mustalahti K, Catassi C, Reunanen A et al. The prevalence of celiac disease in Europe: results of a centralized, international mass screening project. Ann Med 2010;42:587-595
[29] Catassi C, Rätsch IM, Fabiani E. Coeliac disease in the year 2000: exploring the iceberg. Lancet 1994;22;343(8891):200-203
[30] Sapone A, Bai JC, Ciacci C et al. Spectrum of gluten-related disorder: consensus on new nomenclature and classification. BMC Medicine 2012;10;13
[32] Körner U. Pro Gluten- oder Weizensensitivität Allergologie 2014; 37(11):463-465
[33] Reese I. Contra Nicht-Zöliakie-Glutensensitivität Allergologie 2014; 37(11):461-462
[34] Biesiekierski JR, Newnham ED Irving PM et al. Gluten causes gastrointestinal symptoms in subjects without celiac disease: a double-blind randomized placebo-controlled trial. Am J Gastroenterol. 2011;106(3):508-514
[35] Layer P, Andresen V, Pehl C et al. S3-Leitlinie Reizdarmsyndrom: Definition, Pathophysiologie, Diagnostik und Therapie. Gemeinsame Leitlinie der Deutschen Gesellschaft für Verdauungs- und Stoffwechselkrankheiten (DGVS) und der Deutschen Gesellschaft für Neurogastroenterologie und Motilität (DGNM) Z Gastroenterol. 2011;49:237-293
[36] Carroccio A, Mansueto P, Iacono G et al. Non-celiac wheat sensitivity diagnosed by double-blind placebo-controlled challenge: exploring a new clinical entity. Am J Gastroenterol. 2012;107(12):1898-1906
[37] Lundin KE, Alaedini A. Non-celiac gluten sensitivity. Gastrointest Endosc Clin N Am. 2012;22(4):723-734
[38] Nijeboer P, Bontkes HJ, Mulder CJ et al. Non-celiac gluten sensitivity. Is it in the gluten or the grain? J Gastrointestin Liver Dis. 2013;22(4):435-440
[39] Crowe SE. Management of Celiac Disease: Beyond the Gluten-Free Diet Gastroenterology. 2014;146(7):1594–1596
[40] NutriDis. Allergy vs. Intolerance. Scientific Association for Research and Education in the field of food-intolerances. Online: http://www.google.de/imgres?imgurl=http%3A%2F%2Fwww.nutridis.at%2Ffileadmin%2Fcontent%2FBilder%2FNMU_en.JPG&imgrefurl=http%3A%2F%2Fwww.nutridis.at%2Fen%2Fstory%2F&h=720&w=960&tbnid=cq7tbHU_o71IQM%3A&zoom=1&docid=296fdJgRZxS6rM&ei=9oc8VaeINtHTaNONgLgP&tbm=isch&iact=rc&uact=3&dur=253&page=1&start=0&ndsp=14&ved=0CC0QrQMwBA. Letzter Zugriff 26. April 2015
Autoren
Prof. Dr. rer. nat. Martin Smollich, Fachapotheker für Klinische Pharmazie, Antibiotic Stewardship-Experte (DGI). 1998 bis 2004 Studium von Biologie und Pharmazie in Münster und Cambridge (UK), 2005 bis 2008 wissenschaftlicher Mitarbeiter an der Universitätsfrauenklinik Münster und Promotion über ein Thema zur experimentellen Pharmakotherapie des Mammakarzinoms, 2009 bis 2013 klinische Tätigkeit und pharmakologischer Konsildienst. Seit 2013 Professor und Studiengangsleiter des Studiengangs Clinical Nutrition/Ernährungsmanagement an der Mathias Hochschule Rheine.
Wissenschaftliche Schwerpunkte:
Klinische Ernährung, Klinische Pharmakologie, Arzneimitteltherapiesicherheit und rationale Antiinfektiva-Therapie.
Dipl. med. päd. Birgit Blumenschein, Diätassistentin, 1988 bis 1990 Ausbildung zur staatlich anerkannten Diätassistentin, 1996 bis 2002 Lehrassistentin an medizinischer Fachschule, Fachbereich Diätassistenz, 1997 bis 2003 Studium der Medizinpädagogik an der Charité in Berlin. Seit 2003 selbstständig tätig in eigener Praxis, seit 2011 wissenschaftliche Mitarbeiterin an der Mathias Hochschule Rheine, Studiengangskoordinatorin des Studiengangs Clinical Nutrition/Ernährungsmanagement, B.Sc.
Wissenschaftliche Schwerpunkte:
Ernährungsmedizin mit den Schwerpunkten Gastroenterologie, Stoffwechsel und Adipositas; Gesundheitsbildung, Betriebliches Gesundheitsmanagement.

























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.