
- DAZ.online
- DAZ / AZ
- DAZ 5/2016
- Evidenz bei Demenz
Arzneimittel und Therapie
Evidenz bei Demenz
Aktualisierte S3-Leitlinie „Demenzen“ bietet Orientierung
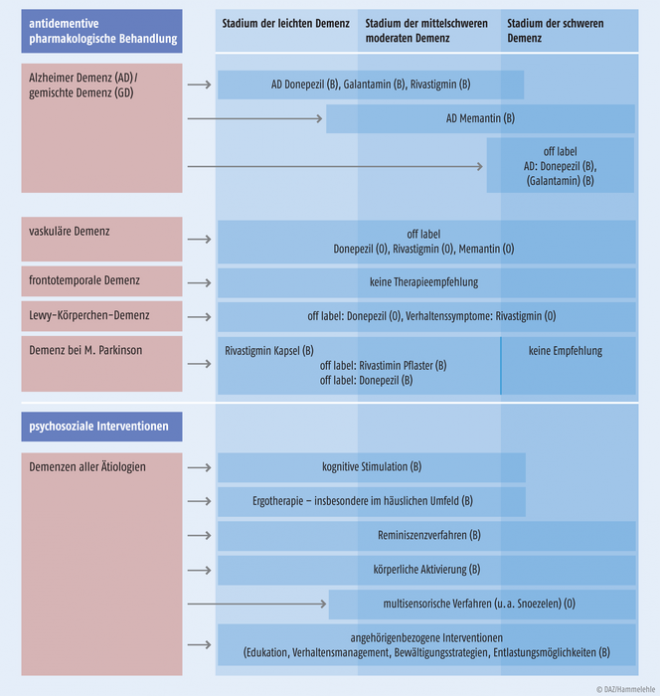
Die evidenz- und konsensusbasierte Leitlinie beinhaltet Aussagen zu Prävention, Diagnostik und Therapie von Demenzerkrankungen sowie von leichten kognitiven Störungen. Sie bezieht sich auf die Alzheimer-Demenz, die vaskuläre Demenz, die gemischte Demenz, die frontotemporale Demenz, die Demenz bei Morbus Parkinson und die Lewy-Körperchen-Demenz. Schätzungen zufolge sind von den ca. 1,2 Millionen Demenzkranken in Deutschland nach klinischen Kriterien etwa 50 – 70% der Alzheimer-Demenz und ca. 15 – 25% der vaskulären Demenz zuzuordnen. Demenzsyndrome, wie sie beispielsweise bei internistischen Erkrankungen auftreten können, sowie seltene Formen der Demenz bei anderen Erkrankungen des Gehirns sind nicht Gegenstand der Leitlinie. Idealerweise erfolgt die Therapie von Demenzerkrankungen im Rahmen eines Gesamtbehandlungsplans durch pharmakologische Behandlung und psychosoziale Interventionen. Letztere werden nicht nur den Betroffenen, sondern in gewissem Umfang auch deren Angehörigen angeboten (s. Abb.). Dieser Beitrag konzentriert sich auf die medikamentösen Optionen bei Demenzen, deren Zahl recht begrenzt ist. Dazu sagte Prof. Richard Dodel, Kommissarischer Leiter der Klinik für Neurologie, Universitätsklinikum Marburg, und Mitglied der Leitlinien-Expertengruppe für die DGN: „Schätzungsweise 50.000 Wissenschaftler weltweit forschen an der Alzheimer-Erkrankung. Dutzende Wirkstoffe befinden sich in klinischen Studien – und doch gibt es noch kein Medikament, das einen krankheitsmodifizierenden Effekt besitzt, und es ist kurzfristig leider auch keines in Sicht“. Dennoch habe sich das Wissen über ein kleines Arsenal von vier Medikamenten in der Alzheimer-Therapie, mit denen die Kernsymptomatik – der Verfall kognitiver Fähigkeiten – behandelt wird, verfestigt. Sie müssen jedoch sehr differenziert in Abhängigkeit vom Grad der Erkrankung sowie Neben- und Wechselwirkungen eingesetzt werden, so die Leitlinienautoren.
Abb.: Die S3-Leitlinie Demenzen empfiehlt eine individualisierte, auf die progrediente Veränderung des Schweregrads der Erkrankung abgestimmte Therapie.
Kleines Arsenal gegen Alzheimer
Acetylcholinesterase-Hemmer. Für die drei derzeit für die leichte bis mittelschwere Alzheimer-Demenz zugelassenen Wirkstoffe Donepezil, Galantamin und Rivastigmin gibt die Leitlinie folgende Empfehlungen, die teilweise einen Off-label-Einsatz erfordern (s. Abb.). Sie besagen, dass Acetylcholinesterase-Hemmer wirksam sind in Hinsicht auf die Fähigkeit zur Verrichtung von Alltagsaktivitäten, auf die Besserung kognitiver Funktionen und auf den ärztlichen Gesamteindruck bei der leichten bis mittelschweren Erkrankung. Eine Behandlung wird empfohlen (Empfehlungsgrad B, s. Kasten „Empfehlungsgrade“), wobei die höchste verträgliche Dosis angestrebt werden soll (Empfehlungsgrad A). Da keine ausreichenden Hinweise für klinisch relevante Unterschiede in der Wirksamkeit der verfügbaren Substanzen vorliegen, sollte sich die Auswahl primär am Neben- und Wechselwirkungsprofil orientieren (Empfehlungsgrad B). Acetylcholinesterase-Hemmer können bei guter Verträglichkeit im leichten bis mittleren Stadium fortlaufend gegeben werden (Empfehlungsgrad B). Bei Langzeitbehandlung und klinischer Progredienz ins mittlere bis schwere Krankheitsstadium ist ein Absetzen von Acetylcholinesterase-Hemmern mit einem Risiko für klinische Verschlechterung bei der Alzheimer-Demenz assoziiert. Daher wird ein Absetzversuch nur bei Zweifeln an einem günstigen Verhältnis aus Nutzen zu Nebenwirkungen empfohlen (Empfehlungsgrad 0). Gegebenenfalls kann dann das Umsetzen auf einen anderen Acetylcholinesterase-Hemmer erwogen werden (Empfehlungsgrad B). Es gibt Hinweise für eine Wirksamkeit von Donepezil bei Alzheimer-Demenz im schweren Krankheitsstadium auf Kognition, Alltagsfunktionen und klinischen Gesamteindruck und für Galantamin auf die Kognition. Die (Off-label-)Weiterbehandlung von vorbehandelten Patienten, die in das schwere Stadium eintreten, oder die erstmalige Behandlung von Patienten im schweren Stadium kann empfohlen werden (Empfehlungsgrad B).
Memantin. Der nichtkompetitive NMDA-Antagonist Memantin ist in Deutschland zur Behandlung der moderaten bis schweren Alzheimer-Demenz, jedoch nicht für leichte Formen der Erkrankung zugelassen. Sein Einsatz wird von der Leitlinie empfohlen (Empfehlungsgrad B), da Memantin wirksam auf die Kognition, Alltagsfunktion und den klinischen Gesamteindruck bei Patienten mit moderater bis schwerer Alzheimer-Demenz ist. Wegen des nicht belegten Nutzens soll Memantin zur Behandlung von Patienten mit leichter Alzheimer-Demenz nicht eingesetzt werden (Empfehlungsgrad A). Weniger Evidenz gibt es bezüglich einer Kombinationstherapie von Memantin und Acetylcholinesterase-Hemmern. Sie kann beispielsweise in Betracht gezogen werden, wenn sich die Erkrankung unter einem Acetylcholinesterase-Hemmer verschlimmert, d. h. ein Übergang von der moderaten zur schweren Form erfolgt. Die Datenlage zu einer Add-on-Behandlung mit Memantin bei Patienten mit schwerer Alzheimer-Demenz, die Donepezil erhalten, ist widersprüchlich. Eine Add-on-Behandlung kann erwogen werden (Empfehlungsgrad 0), sie wäre zurzeit off label. Für eine Add-on-Behandlung mit Memantin bei Patienten mit einer Alzheimer-Demenz im leichten, mittelschweren (MMST*: 10 –14 Punkte) bis oberen mittelschweren Bereich (MMST: 15 – 22 Punkte), die bereits einen Acetylcholinesterase-Hemmer erhalten, wurde keine Überlegenheit gegenüber einer Monotherapie mit einem Acetylcholinesterase-Hemmer gezeigt. Sie wird daher nicht empfohlen (Empfehlungsgrad B).
Ginkgo biloba. In der Vorgängerversion der Leitlinie Demenzen war Ginkgo biloba noch nicht empfohlen worden. Laut der aktualisierten Ausgabe kann eine Behandlung mit dem Extrakt EGb 761 erwogen werden (Empfehlungsgrad 0), da es Wirksamkeitshinweise auf die Kognition bei Patienten mit leichter bis mittelgradiger Alzheimer-Demenz oder vaskulärer Demenz und nicht-psychotischen Verhaltenssymptomen gibt. Eine ausführliche Bewertung der Evidenz von Ginkgo biloba bei Demenz findet sich in dieser Ausgabe auf Seite 32.
Weitere Therapeutika. Eine Therapie der Alzheimer-Demenz mit Vitamin E wird wegen mangelnder Evidenz für Wirksamkeit und aufgrund des Nebenwirkungsrisikos nicht empfohlen (Empfehlungsgrad A), da bei gesunden Personen Risiken wie erhöhte allgemeine Sterblichkeit und häufigere kardiovaskuläre Ereignisse beobachtet wurden.
Für eine Wirksamkeit von nichtsteroidalen Antiphlogistika (Rofecoxib, Naproxen, Diclofenac, Indomethacin) auf die Symptomatik der Alzheimer-Demenz gibt es keine überzeugende Evidenz, eine Behandlung wird daher nicht empfohlen (Empfehlungsgrad A).
Bei postmenopausalen Frauen soll eine Hormonersatztherapie nicht zur Verringerung kognitiver Beeinträchtigungen eingesetzt werden (Empfehlungsgrad B). Diese Empfehlung basiert u. a. auf einer Metaanalyse über fünf RCTs, die keine Hinweise für Wirksamkeit einer Hormonersatztherapie auf die Kognition bei Frauen mit Demenz gezeigt hatten. Außerdem gibt es Hinweise für ein erhöhtes Risiko, u. a. für Schlaganfall, Thrombose oder Brustkrebs, bei Hormonersatztherapie.
Auch für Substanzen, die unter dem Begriff Nootropika subsummiert werden (Piracetam, Nicergolin, Hydergin, Phosphatidylcholin, Nimodipin, Cerebrolysin, Selegilin) existiert derzeit keine ausreichende Evidenz für eine Wirksamkeit bei Alzheimer-Demenz, eine Behandlung wird daher nicht empfohlen (Empfehlungsgrad A).
Evidenzebenen
Ia: Evidenz aus einer Metaanalyse von mindestens drei randomisierten kontrollierten Studien (randomized controlled trials, RCTs).
Ib: Evidenz aus mindestens einer randomisiert kontrollierten Studie oder einer Metaanalyse von weniger als drei RCTs.
IIa: Evidenz aus zumindest einer methodisch gut kontrollierten Studie ohne Randomisierung.
IIb: Evidenz aus zumindest einer methodisch guten, „quasi-experimentellen“ deskriptiven Studie.
III: Evidenz aus methodisch guten, nichtexperimentellen Beobachtungsstudien, wie z. B. Vergleichsstudien, Korrelationsstudien und Fallstudien.
IV: Evidenz aus Berichten von Expertenkomitees oder Expertenmeinung und/oder klinische Erfahrung.
Empfehlungsgrade
Die Leitlinie unterscheidet drei Empfehlungsgrade (A, B und 0) – sie stehen zu den Evidenzgraden in Beziehung – sowie GCP-Empfehlungen zu Therapien, für die es noch keine experimentelle wissenschaftliche Evidenz gibt.
A – „Soll“-Empfehlung: Zumindest eine randomisierte kontrollierte Studie von insgesamt guter Qualität und Konsistenz, die sich direkt auf die jeweilige Empfehlung bezieht und nicht extrapoliert wurde (Evidenzebenen Ia und Ib).
B – „Sollte“-Empfehlung: Gut durchgeführte klinische Studien, aber keine randomisierten klinischen Studien, mit direktem Bezug zur Empfehlung (Evidenzebenen II oder III) oder Extrapolation von Evidenzebene I, falls der Bezug zur spezifischen Fragestellung fehlt.
0 – „Kann“-Empfehlung: Berichte von Expertenkreisen oder Expertenmeinung und/oder klinische Erfahrung anerkannter Autoritäten (Evidenzkategorie IV) oder Extrapolation von Evidenzebene IIa, IIb oder III. Diese Einstufung zeigt an, dass direkt anwendbare klinische Studien von guter Qualität nicht vorhanden oder nicht verfügbar waren.
GCP „Good Clinical Practice“: Empfohlen als gute klinische Praxis im Konsens und aufgrund der klinischen Erfahrung der Mitglieder der Leitliniengruppe als ein Standard in der Behandlung, bei dem keine experimentelle wissenschaftliche Evidenz vorliegt.
Weitere Demenzarten
Unter dem Begriff vaskuläre Demenz fasst man alle zerebrovaskulär bedingten Schädigungen, die zu einer Demenz führen, zusammen (z. B. infolge Schlaganfall). Die Leitlinie empfiehlt zum einen, Risikofaktoren und Grunderkrankungen, die zu weiteren vaskulären Schädigungen führen, zu behandeln, und zum anderen, die Symptomatik der Demenz zu stabilisieren bzw. zu verbessern.
Es gibt Hinweise für eine Wirksamkeit von Acetylcholinesterase-Hemmern und Memantin, insbesondere auf exekutive Funktionen bei Patienten mit subkortikaler vaskulärer Demenz. Im Einzelfall kann eine Therapie erwogen werden (Empfehlungsgrad 0). Bei der gemischten Demenz, d. h. dem gleichzeitigen Vorliegen einer Alzheimer-Demenz und einer vaskulären Demenz, können Patienten entsprechend der Alzheimer-Demenz behandelt werden (Empfehlungsgrad 0). Aus Mangel an Evidenz kann für Patienten mit frontotemporaler Demenz keine Behandlungsempfehlung gegeben werden (Empfehlungsgrad B).
Rivastigmin (als Kapseln) ist zur antidementiven Behandlung der Demenz bei M. Parkinson im leichten und mittleren Stadium wirksam im Hinblick auf kognitive Störung und Alltagsfunktion und sollte eingesetzt werden. Es gibt Hinweise für die Wirksamkeit von Donepezil auf Kognition und klinischen Gesamteindruck bei der Demenz bei M. Parkinson (Empfehlungsgrad B).
Für die antidementive Behandlung der Lewy-Körperchen-Demenz existiert keine zugelassene oder ausreichend belegte Medikation. Es gibt Hinweise für eine Wirksamkeit von Rivastigmin auf Verhaltenssymptome und von Donepezil auf Kognition, den klinischen Gesamteindruck und Verhaltenssymptome. Es gibt ferner Hinweise für die Wirksamkeit von Memantin auf den klinischen Gesamteindruck und Verhaltenssymptome, nicht aber auf Kognition. Entsprechende Behandlungsversuche können erwogen werden (Empfehlungsgrad 0).
Psychische und Verhaltenssymptome
Neben den kognitiven Einbußen können bei Demenzkranken zahlreiche weitere Symptome wie beispielsweise Angst, Unruhe, Agitiertheit, Depression, Apathie, Appetitstörungen mit der Folge des Gewichtsverlustes oder Schlafstörungen auftreten. Daher kommen auch psychotrope Medikamente (Antipsychotika, Antidepressiva, Antikonvulsiva, Tranquilizer) zum Einsatz, häufig off label. Die Leitlinienautoren betonen, dass dabei einige prinzipielle Punkte zu beachten sind. So sollten beispielsweise psychotrope Arzneimittel mit anticholinerger Wirkung wegen des Mangels an Acetylcholin bei Demenz gemieden werden. Auch Medikamente mit sedierender Wirkung sind möglichst zu vermeiden, da die Sedierung die kognitive Leistung negativ beeinflussen und die Sturzgefahr der Erkrankten erhöhen kann. Benzodiazepine sollen bei Patienten mit Demenz nur bei speziellen Indikationen kurzfristig eingesetzt werden (Empfehlungsgrad 0). Generell gilt der Einsatz mit der geringstmöglichen Dosis über einen möglichst kurzen Zeitraum sowie eine engmaschige Kontrolle des Behandlungsverlaufs auch für andere Substanzen. Bei Patienten mit Demenz und Depression gibt es Hinweise für die Wirksamkeit einer medikamentösen antidepressiven Therapie. Bei der Ersteinstellung und Umstellung sollten trizyklische Antidepressiva aufgrund des Nebenwirkungsprofils nicht eingesetzt werden (Empfehlungsgrad B).
Wenn zur Behandlung von agitiertem und aggressivem Verhalten Antipsychotika erforderlich werden, dann sollte Risperidon bevorzugt werden (Empfehlungsgrad B).
Dagegen soll Olanzapin aufgrund des anticholinergen Nebenwirkungsprofils und heterogener Datenlage bezüglich der Wirksamkeit nicht zur Behandlung von agitiertem und aggressivem Verhalten bei Patienten mit Demenz eingesetzt werden (A). Alternativ kann
Aripiprazol aufgrund seiner Wirksamkeit gegen Agitation und Aggression empfohlen werden (Empfehlungsgrad 0). |
Quelle
S3-Leitlinie Demenzen, Stand Januar 2016, Hrsg.: Deutsche Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde (DGPPN) und Deutsche Gesellschaft für Neurologie (DGN) in Zusammenarbeit mit der Deutschen Alzheimer Gesellschaft e. V. – Selbsthilfe Demenz unter Beteiligung weiterer medizinisch-wissenschaftlicher Fachgesellschaften, Berufsverbände und Organisationen, www.dgppn.de, www.dgn.de





















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.