
- DAZ.online
- DAZ / AZ
- DAZ 41/2017
- Beruhigende Daten zur ...
Arzneimittel und Therapie
Beruhigende Daten zur Hormonersatztherapie
Nachbeobachtung zeigt keine erhöhte Mortalität
Die Autoren der aktuell veröffentlichten Studie [1] untersuchten die Sterblichkeitsrate der 27.347 Frauen, die in zwei Women’s Health Initiative (WHI)-Studien zur Hormonersatztherapie (HRT) randomisiert wurden. Die klinischen Studien wurden mit US-amerikanischen, postmenopausalen Frauen zwischen 50 und 79 Jahren durchgeführt. In den WHI-Studien wurden zum einen konjugierte equine Estrogene (CEE) plus Medroxyprogesteronacetat (MPA) für Frauen mit intaktem Uterus (n = 8.506) versus Placebo (n = 8.102) und zum anderen alleinig CEE für Frauen nach Hysterektomie (n = 5.310) versus Placebo (n = 5.429) untersucht. Die Studie zur kombinierten HRT wurde vorzeitig (nach 5,6 Jahren) abgebrochen, da das Brustkrebsrisiko erhöht war und die Gesamtrisiken den Nutzen überstiegen. Die Mono-HRT wurde nach 7,2 Jahren wegen eines erhöhten Schlaganfall-Risikos abgebrochen.
Gesamtmortalität unbeeinflusst
Während der 18 Jahre andauernden kumulativen Nachverfolgungsphase traten 7.489 Todesfälle auf (1.088 Todesfälle während der Interventionsphase und 6.401 während der Nachverfolgungsphase). In der gepoolten Kohorte aller Hormonanwenderinnen versus Placebo war kein Unterschied in der Gesamtmortalität festzustellen (27,1% vs. 27,6%; Hazard Ratio [HR]: 0,99 [95% KI: 0,94 – 1,03]). Allerdings scheint das Alter der HRT-Patientinnen relevant zu sein: Die Gesamtmortalität der Frauen, die zu Beginn der Hormontherapie zwischen 50 bis 59 Jahre alt waren, war im Vergleich mit Frauen zwischen 70 bis 79 geringer.
Kardiovaskuläre Mortalität unbeeinflusst
Auch für die kardiovaskuläre Mortalität in der gepoolten Kohorte der HRT-Gruppe versus Placebo lassen sich weder ein positiver noch ein negativer Effekt der Hormonersatztherapie langfristig ableiten (HRT: 8,9% vs. Placebo: 9,0%; HR: 1,00 [95% KI: 0,92 – 1,08]).
Brustkrebsmortalität divergent
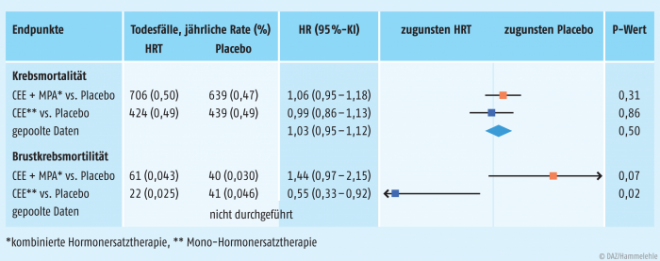
Während der Nachverfolgungsphase gab es 2.207 Todesfälle aufgrund von Krebs in der gesamten gepoolten Kohorte. Die Krebsmortalität war nahezu identisch bei Hormonanwenderinnen und Nichtanwenderinnen (8,2% vs. 8,0%; HR: 1,03 [95% KI: 0,95 0– 1,12]; p = 0,50). Allerdings gab es Unterschiede hinsichtlich der Brustkrebsmortalität zwischen der Kombinationstherapie (HR: 1,44 [95% KI: 0,97 – 2,15]; p = 0,07) und der alleinigen Estrogen-Therapie (HR: 0,55 [95% KI: 0,33 – 0,92]; p = 0,02). Die Brustkrebsmortalität war unter der Kombinationstherapie erhöht, während sie unter der Monotherapie reduziert wurde. Die Unterschiede sind spannend: Studien konnten zeigen, dass das Brustkrebsrisiko durch die Mono-HRT signifikant reduziert werden kann [2, 3], wohingegen ein signifikanter Anstieg der Brustkrebsinzidenz in der Kombinationstherapie beobachtet wurde [4, 5] (Tab.).
Offene Fragen
Offen bleibt die Frage der optimalen Therapiedauer und ob ein früherer Beginn, wie zum Beispiel innerhalb von zwei Jahren während des menopausalen Übergangs, zusätzlichen Nutzen liefern würde. Laut Autoren der aktuellen Veröffentlichung ist unklar, ob der Nutzen die Risiken bei längerer HRT-Anwendung übersteigt. In der Therapieentscheidung sollten Kontraindikationen beachtet werden und die Stärke der menopausalen Beschwerden sowie die Beeinträchtigung durch unbehandelte vasomotorische Symptome gegenüber den potenziellen Risiken der HRT sorgsam abgewogen werden. |
Literatur
[1] Manson JE et al. Menopausal Hormone Therapy and Long-term All-Cause and Cause-Specific Mortality – The Women’s Health Initiative Randomized Trials. JAMA 2017;318(10):927-938
[2] Stefanick ML et al. WHI Investigators. Effects of conjugated equine estrogens on breast cancer and mammography screening in postmenopausal women with hysterectomy. JAMA 2006;295(14):1647-1657
[3] Anderson GL et al. Conjugated equine oestrogen and breast cancer incidence and mortality in postmenopausal women with hysterectomy: extended follow-up of the Women’s Health Initiative randomised placebo-controlled trial. Lancet Oncol 2012;13(5):476-486
[4] Manson JE et al. Menopausal hormone therapy and health outcomes during the intervention and extended poststopping phases of theWomen’s Health Initiative randomized trials. JAMA 2013;310(13):1353-1368
[5] Chlebowski RT et al. Breast cancer after use of estrogen plus progestin and estrogen alone: analyses of data from 2 Women’s Health Initiative randomized clinical trials. JAMA Oncol 2015;1(3):296-305





















1 Kommentar
"Hormonersatztherapie"
von H. Peters am 13.10.2017 um 13:56 Uhr
» Auf diesen Kommentar antworten | 0 Antworten
Das Kommentieren ist aktuell nicht möglich.