
- DAZ.online
- DAZ / AZ
- DAZ 23/2019
- Kampf gegen Krätze
Beratung
Kampf gegen Krätze
Scabies erkennen und richtig behandeln
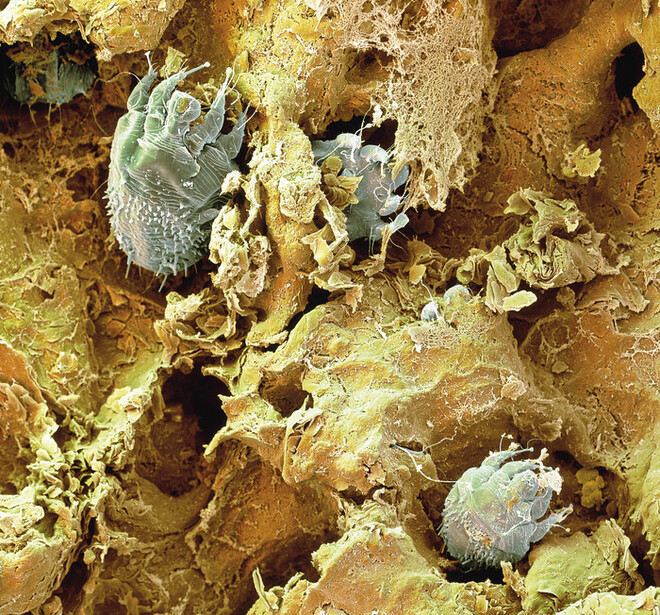
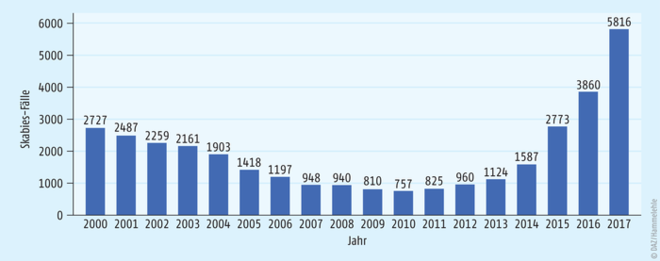
Die Skabies (lat. scabere: kratzen) ist ein Befall der Haut mit der Skabiesmilbe (Abb. 1). Die Erkrankung kommt weltweit vor und kann in jedem Alter auftreten. Menschen, die auf engem Raum zusammen leben (z. B. in Gefängnissen, Obdachlosenasylen, Altersheimen, Kindergärten) sind besonders häufig betroffen. In Deutschland ist Skabies keine meldepflichtige Erkrankung. Wenn allerdings Menschen in Gemeinschaftseinrichtungen (z. B. Pflegeheime, Asylbewerberunterkünfte, Justizvollzugsanstalten) betroffen sind, muss dies dem zuständigen Gesundheitsamt gemeldet werden. Aufgrund der fehlenden generellen Meldepflicht gibt es keine genauen Fallzahlen, wie viele Menschen jährlich hierzulande betroffen sind. Anhand der Diagnosedaten von Patienten, die vollstationär in ein Krankenhaus aufgenommen wurden, kann in den letzten Jahren aber tatsächlich wieder ein Anstieg der Erkrankung festgestellt werden (s. Abb. 2). Es wird gemutmaßt, dass dieser Anstieg mit einer Zunahme von Risikogruppen zusammenhängt. So sind durch Migrationsbewegungen mehr Menschen aus Ländern mit höherer Prävalenz nach Deutschland gekommen. Besonders häufig sind hierbei Kinder betroffen, die oftmals unzureichend behandelt werden. Weiterhin leben hierzulande immer mehr immunsupprimierte ältere Personen. Auch Personen mit häufig wechselnden Sexualpartnern haben ein erhöhtes Ansteckungsrisiko. Zudem wird diskutiert, dass heutzutage verbesserte Diagnosemöglichkeiten zur Verfügung stehen und einfach mehr Fälle erkannt werden.
Übertragung
Für die Übertragung der gewöhnlichen Skabies ist ein enger Hautkontakt von fünf bis zehn Minuten Dauer erforderlich. Folglich können sich vor allem Familienmitglieder, Partner, Pflege- und Betreuungskräfte bei den betroffenen Personen infizieren. Häufig ist nicht von Infektion sondern von Besiedlung die Rede, da die Krätzemilbe nicht in die tieferen Hautschichten eindringt.
Das Spinnentier Sarcpotes scabiei var. hominis ist auf den Menschen spezialisiert. Haustiere werden nicht befallen. Ebenso überleben Tiermilben auf dem Menschen nicht lange. Ein Ausschlag, der nach einem Bauernhofaufenthalt auftritt, ist daher meist nach wenigen Tagen selbstlimitierend.
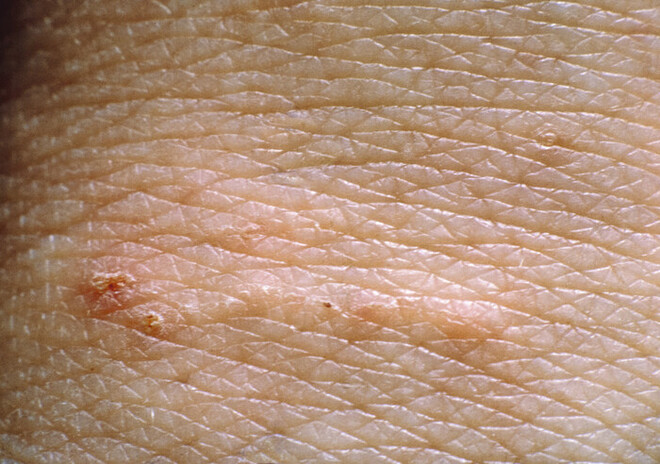
Die Krätzemilbe bewegt sich auf der Haut nur langsam fort und wird maximal 0,5 mm groß – mit bloßem Auge höchstens als Punkt erkennbar. Der Parasit benötigt circa 20 bis 30 Minuten um sich ins Stratum corneum (Hornschicht) der Haut einzugraben. Im Stratum corneum bewegen sich die Krätzemilben täglich maximal 5 mm fort. Hierbei entstehen tunnelförmige Gänge (Abb. 3). In diesen Gängen werden Eier abgelegt bis die Krätzemilbe nach 30 bis 60 Tagen stirbt. Aus den Eiern entwickeln sich innerhalb von zwei bis drei Tagen Larven, die vor allem Hautfalten besiedeln und nach zwei bis drei Wochen geschlechtsreif sind.
Eine Übertragung mittels Textilien (z. B. Bettwäsche) ist theoretisch möglich, allerdings überleben die Spinnentiere außerhalb des Menschen bei 21°C und 40 bis 80% relativer Luftfeuchte höchstwahrscheinlich nur 48 Stunden.
Jedoch ist bereits die Übertragung von einem begatteten Milbenweibchen ausreichend, um eine Besiedlung auszulösen. Besonders ansteckend ist daher Krusten-Skabies (Skabies crustosa). Während sich bei der gewöhnlichen Skabies nur fünf bis 15 Milben auf der Haut befinden, sind es bei der Krusten-Skabies Tausende bis Millionen Krätzemilben. Hier können schon Hautschuppen zu einer Übertragung führen. Diese Form der Skabies ist vor allem bei immunsupprimierten Personen wie multimorbiden Hochbetagten zu finden.
Symptome
Bei einer Erstbesiedelung treten die ersten Symptome nach zwei bis fünf Wochen auf. Handelt es sich hingegen um eine wiederholte Infektion, kann es bereits nach ein bis vier Tagen zu Symptomen wie Juckreiz kommen. Charakteristisch für die Besiedelung ist der quälende generalisierte Juckreiz, der vor allem nachts auftritt. Der Juckreiz ist Ausdruck einer Immunantwort gegen Produkte der Krätzemilben. Sichtbare Hautzeichen sind Bläschen und tunnelförmige Gänge, die vor allem an dünnen Hautstellen zu finden sind (z. B. Interdigitalbereich an Händen und Füßen, Analfalte, Leiste, Knöchel, Brustwarzenhof, Penisschaft). Die Gänge sind oft nur kommaartig bis 1 cm lang. Durch das juckreizbedingte Kratzen kommt es zu mehr oder weniger starken Veränderungen der Effloreszenzen. Dies erschwert oftmals die Abgrenzung von einer Neurodermitis oder von Ekzemen.
Bei der hoch ansteckenden Krustenskabies kann hingegen der Juckreiz fehlen. Diese tritt vor allem bei immunsupprimierten Personen (z. B. polymorbiden Pflegeheimbewohnern) auf. Sie äußert sich mit diffusen Hyperkeratosen, Krusten und Borken, die leicht an Psoriasis erinnern. Oftmals wird daher die Diagnose erst gestellt, wenn bei einer Kontaktperson eine gewöhnliche Krätze festgestellt wird.
Diagnose
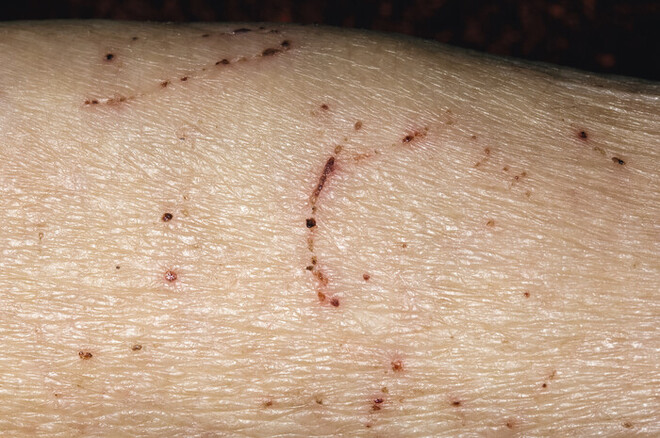
Der Verdacht auf Skabies ist kein medizinischer Notfall. Dennoch sollte baldmöglichst ein Hausarzt oder Dermatologe aufgesucht werden. Die Diagnose sollte nicht nur anhand der charakteristischen Hautläsionen (Abb. 4) gestellt, sondern im Idealfall mikroskopisch gesichert werden. Hierfür wird Haut von den Enden der Gänge abgeschabt und unter dem Mikroskop auf die Anwesenheit von Milben, Eiern und Skybala (Kotballen) geprüft. Statt Haut abzuschaben kann auch ein Klebebandtest durchgeführt werden. Hierbei wird ein transparentes Klebeband mit guter Klebekraft auf die Milbenhügel gedrückt, ruckartig wieder entfernt und dann auf einen Objektträger geklebt. Dies wird dann ebenfalls mikroskopisch analysiert. Erfahrene Ärzte können die Diagnose auch stellen, indem sie die Hautläsionen mit einem Auflichtmikroskop untersuchen.
Therapie
Die Therapie hat stets die Abtötung der Krätzemilben, ihrer Larven und Eier zum Ziel. Hierfür zugelassene Arzneimittel zeigt Tabelle 1. Da der Befall in der Regel auf das Stratum corneum begrenzt ist, ist eine topische Therapie möglich. Mittel erster Wahl ist Permethrin, da hierbei eine Einmalbehandlung in der Regel ausreichend ist. Permethrin stört spannungsabhängige Natrium-Kanäle und wirkt somit neurotoxisch auf die Arthropoden. In Australien gab es in den letzten Jahren einen deutlichen Anstieg der Resistenzen gegenüber Permethrin. In Deutschland gibt es hierzu keine belastbaren Daten. Fallberichte deuten jedoch darauf hin, dass auch hierzulande Resistenzen gegen Permethrin auftreten können. Permethrin kann bereits ab dem dritten Lebensmonat angewendet werden. Die Leitlinie zur Diagnostik und Therapie der Skabies spricht sich außerdem für eine Off-Label-Anwendung bei Säuglingen unter zwei Monaten aus.
Mit Ivermectin ist seit 2016 eine orale Therapie von Skabies möglich. Ivermectin bindet an Glutamat-gesteuerte Chlorid-Kanäle von Invertebraten. Dies führt zur Hyperpolarisation von Nerven- und Muskelzellen. In der Folge sterben die Parasiten ab. Da Säugetiere nicht über Glutamat-gesteuerte Chlorid-Kanäle verfügen, sind Nebenwirkungen bei Einmalgabe selten. Allerdings kann es nach der Einnahme vorübergehend zu verstärktem Juckreiz kommen. Ivermectin ist vergleichbar wirksam wie Permethrin und oftmals ist die Einmalgabe ausreichend. Es wirkt allerdings nicht ovozid, sodass eine zweite Gabe nach sieben bis 14 Tagen vor allem bei Krusten-Skabies, immunsupprimierten Personen und in Gemeinschaftseinrichtungen notwendig ist.
Wirkstoff |
Präparate (Beispiele) |
Anwendungsbeschränkung/Alter |
Anwendung/Dosierung |
|---|---|---|---|
Benzylbenzoat |
Antiscabiosum® 10%/25% Emulsion
|
|
|
Crotamiton |
Crotamitex®
Gel, Lotio, Salbe
Eraxil®
Lotio, Creme
|
|
|
Ivermectin |
Driponin 3 mg Tabletten
Scabioral® 3 mg Tabletten
|
|
|
Permethrin |
Gepescab 5% Creme
Infectomite Crème
Infectoscab® 5% Crème
permethrin-biomo 5% Creme
|
|
|
Ivermectin stellt das Mittel zweiter Wahl nach Permethrin dar. Denn die topische Therapie mit Permethrin wirkt juckreizlindernd, während nach der Einnahme von Ivermectin vorübergehend ein verstärkter Juckreiz auftreten kann. Daher wird die Gabe von Ivermectin vor allem in folgenden Fällen empfohlen:
- Permethrin topisch ist unwirksam
- immunsupprimierte Personen
- Krusten-Skabies (zusätzlich zur topischen Therapie)
- bei stark erosiver Haut (hohe Resorptionsrate bei topischer Therapie möglich)
- wenn eine lege artis durchgeführte topische Therapie nicht möglich ist (z. B. bei kognitiver Einschränkung, Verständigungsschwierigkeiten)
Ansonsten sollte Permethrin als Mittel erster Wahl bevorzugt werden. Wenn Patienten starke Entzündungen aufweisen, kann es sinnvoll sein, vor oder mit Beginn der Therapie für zwei bis drei Tage zusätzlich ein topisches Glucocorticoid anzuwenden.
In der europäischen Leitlinie wird sowohl für Permethrin als auch für Ivermectin eine Wiederholungsbehandlung empfohlen. Diese sollte bei Permethrin nach sieben bis 14 Tagen und bei Ivermectin nach sieben Tagen durchgeführt werden. Die Topika Benzylbenzoat und Crotamiton sind weniger gut untersucht und werden aufgrund der längeren Behandlungsregimes seltener eingesetzt. Sie sind Mittel dritter Wahl, beispielsweise wenn eine Therapie mit Permethrin nicht anschlägt.
Wie lange ist man infektiös?
Die Patienten gelten acht bis zwölf Stunden nach der Behandlung mit Permethrin und 24 Stunden nach der oralen Einnahme von Ivermectin als nicht mehr infektiös. Sie sollten dennoch bis 36 Stunden nach der Therapie auf engen Körperkontakt verzichten, da trotz Behandlung Milben bis 36 Stunden noch beweglich sein können. Dann können Kinder wieder in den Kindergarten bzw. Schule und Erwachsene zur Arbeit gehen. Beim Besuch von Gemeinschaftseinrichtungen ist die Durchführung der Behandlung durch ein ärztliches Attest zu belegen. Bei der Krustenkrätze gilt jedoch: Hier ist eine Isolation notwendig, die erst nach der Wiederholungsbehandlung nach sieben bis 15 Tagen vom Arzt wieder aufgehoben werden sollte.
Was tun als Kontaktperson?
Kontaktpersonen, die längeren und engen Haut-zu-Haut-Kontakt mit der betroffenen Person hatten, sollten mitbehandelt werden, auch wenn diese noch keine Symptome aufweisen. Dies sind meist Familienmitglieder, Partner, Pflege- und Betreuungskräfte. Hierbei ist eine zeitgleiche Therapie sehr wichtig, um einen Pingpong-Effekt zu vermeiden. Die Behandlung asymptomatischer Personen stellt jedoch einen Off-Label-Use dar, der ärztlich begründet und dokumentiert werden muss. Alternativ sind die Kontaktpersonen gut aufzuklären, da sie Überträger sein können, ohne schon selbst Symptome zu haben. Sie sollten daher engen Hautkontakt für fünf bis sechs Wochen meiden, wenn keine prophylaktische Behandlung erfolgt. Da bei der Krustenkrätze bereits Hautschuppen für eine Übertragung ausreichend sind, sollten in diesen Fällen alle Kontaktpersonen mitbehandelt werden, die auch nur einen flüchtigen Haut-zu-Haut-Kontakt mit der Person hatten.
Topische Therapie richtig durchführen
Damit die topische Therapie erfolgreich verläuft, sollten Patienten folgende Hinweise gegeben werden:
- Vor der Behandlung Fingernägel kürzen und reinigen, da sich durch das Kratzen Milben unter den Nägeln befinden können.
- Gründlich duschen oder Baden, um Hautschuppen zu entfernen, damit die lokale Therapie besser wirken kann.
- Körper auf Normaltemperatur abkühlen lassen (60 Minuten nach dem Baden warten)
- Vom Unterkiefer ab bis zu den Zehen den ganzen Körper gründlich und lückenlos eincremen, hierbei sich von einer Person helfen lassen – diese sollte unbedingt Handschuhe tragen, da Hände waschen und/oder desinfizieren nicht ausreichend ist, um eine Übertragung zu verhindern. Bei Säuglingen, Kleinkindern und Krustenkrätze muss auch der Kopf mitbehandelt werden. Lediglich die Bereiche um die Augen und den Mund können ausgespart werden.
- Mindestens acht bis zwölf Stunden – am besten über Nacht – einwirken lassen. Falls währenddessen die Hände gewaschen werden, diese sofort wieder mit dem Antiscabiosum eincremen.
Erst nach der gesamten Einwirkzeit, die je Produkt bis zu vier Tage dauern kann, duschen oder baden.
Alles waschen?
Mit Beginn der Therapie sollte auf jeden Fall das Bett frisch bezogen werden und Textilien, die in den vier Tagen vor der Therapie direkten Hautkontakt hatten (z. B. Kleidung, Bettwäsche, Handtücher), sollten auf mindestens 50°C für wenigstens zehn Minuten gewaschen werden. Gern vergessen werden die Schuhe: Auch sie sollten täglich gewechselt werden. Alles, was nicht so heiß gewaschen werden kann (z. B. Stofftiere, Schuhe), sollte in einen Plastiksack gesteckt werden und für 72 Stunden auf 21°C temperiert werden (z. B. vor einem Heizkörper). Alternativ schlägt die europäische Leitlinie eine Isolation der Gegenstände in einem Plastiksack für sieben Tage vor. Polstermöbel, Autositze oder Teppiche werden abgesaugt oder mindestens 48 Stunden nicht benutzt, wenn direkter Hautkontakt bestand.
Behandelt und nun?
Nach der Behandlung kann es noch einige Wochen dauern, bis der Juckreiz und das Ekzem vollständig abklingen. In dieser Zeit sollte die Haut beobachtet werden, um sicherzustellen, dass keine neuen Effloreszenzen auftreten. Eine gute, gegebenenfalls auch juckreizlindernde Basispflege sollte in dieser Zeit angewendet werden, um ein längerfristiges irritatives Ekzem zu verhindern.
Zusammenfassung
Allein das Wort Krätze ruft bei vielen Menschen Juckreiz hervor. Da die Krätzemilbe nur von Mensch zu Mensch übertragen wird, ist es jedoch wichtig, offen über die Infektion zu sprechen. Nur so können enge Kontaktpersonen identifiziert und eine weitere Ausbreitung verhindert werden.
In der Beratung ist es wichtig, die korrekte Anwendung der Antiscabiosa zu erläutern. Wenn die Therapie versagt, ist dies häufig auf Anwendungsfehler und/oder unzureichende Umgebungsmaßnahmen zurückzuführen. Da der Juckreiz nach der Behandlung anhalten kann, sollte eine gute Basispflege empfohlen werden, welche die Abheilung der Effloreszenzen unterstützt. |
Literatur
Diagnosedaten der Krankenhäuser ab 2000 (Eckdaten der vollstationären Patienten und Patientinnen). Gesundheitsberichterstattung des Bundes. ICD10: B86 Skabies, www.gbe-bund.de, Abruf am 18. April 2019
Dressler C, Rosumeck S, Sunderkötter C et al. The treatment of scabies – a systematic review of randomized controlled trials. Dtsch Arztebl Int 2016;113:757-762
Kämmerer E. Skabies – Erfahrungen aus der Praxis. Deutsches Ärzteblatt 2018;115(15):A700-702
Salavastru CM, Chosidow O, Boffa MJ et al. European guideline for the management of scabies. J Eur Aacad Dermatol Venerol 2017;31(8):1248-1253
Skabies (Krätze). Ratgeber für Ärzte. Herausgegeben vom Robert Koch-Institut, Epidemiologisches Bulletin 2016;27:229-239, www.rki.de
Sunderkötter C, Aebischer A, Neufeld M et al. Zunahme von Skabies in Deutschland und Entwicklung resistenter Krätzemilben? Evidenz und Konsequenz. J Dtsch Dermatol Ges 2019;17(1):15-23
Sunderkötter C, Feldmeier H, Fölster-Holst R et al. S1-Leitlinie zur Diagnostik und Therapie der Skabies. AWMF-Registernummer: 013-052






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.