
- DAZ.online
- DAZ / AZ
- DAZ 3/2019
- Chancen und ...
Dienstleistung
Chancen und Herausforderungen innovativer Switches
Teil 2:Grippeschutzimpfung in der Apotheke
Die Influenza (sog. echte Grippe) ist auf Influenza-Viren zurückzuführen, die seit Jahrzehnten saisonale Influenzawellen verursachen. Die Übertragung erfolgt in der Regel über Tröpfcheninfektion, es kann aber auch eine indirekte Übertragung über kontaminierte Oberflächen und Hände stattfinden. Die Inkubationszeit beträgt ein bis zwei, manchmal bis zu vier Tage.
Die Ausscheidung von Viren erfolgt in der Regel in drei bis fünf, teilweise in bis zu sieben Tagen, im Fall von immunsupprimierten Patienten oder bei schweren Krankheitsverläufen kann dieser Zeitraum länger sein. Die Symptome einer Grippe sind Fieber (über 38,5 °C), (Reiz-)Husten, Halsschmerzen, Rhinitis, Muskel-, Glieder- und Kopfschmerzen sowie ein allgemeines Krankheitsgefühl mit Frösteln und Mattigkeit. Eine Abgrenzung der Influenza zu einer Erkältungskrankheit ist aufgrund der unterschiedlichen Symptomatik relativ eindeutig möglich.
Beide Erkrankungen werden durch Viren verursacht, doch während eine Erkältung meist von alleine und relativ schnell abklingt, nachdem sie sich langsam entwickelt hat, treten die Symptome einer Grippe plötzlich auf und gehen mit einem extremen Krankheitsgefühl einher. Selbst nachdem die Leitsymptome abgeklungen sind, kann sich ein anhaltendes Erschöpfungsgefühl noch Wochen oder Monate halten.
Zudem kann eine Grippe Komplikationen verursachen, die tödlich verlaufen können. Dies ist bedingt durch Bakterien, welche die durch die Influenza-Viren verursachte Schwäche des Immunsystems ausnutzen und als sogenannte Superinfektion die Atemwege, den Magen-Darm-Trakt, Gelenke, Muskeln oder das Gehirn befallen. Daraus können Erkrankungen wie Pneumonie, Enzephalitis oder Myokarditis als lebensbedrohliche Komplikationen entstehen.
Wirksame Prävention
Impfen gilt als eine der wichtigsten und wirksamsten Arten der Prävention. Dabei sollen zum einen die Geimpften selber, aber auch Ungeimpfte durch eine generell reduzierte Ansteckungsgefahr geschützt werden. Hohe Impfquoten können nicht nur zu einer deutlichen Eindämmung bestimmter Erkrankungen führen, sondern sogar zu deren Ausrottung. Um einen anhaltenden Impfschutz im Fall der Influenza zu erreichen, müssen jährliche Auffrischimpfungen stattfinden, da sich der Virus ständig verändert. Die Ständige Impfkommission (STIKO) des Robert Koch-Instituts (RKI) als unabhängiges Expertengremium empfiehlt auf Basis evidenzbasierter medizinisch-epidemiologischer Nutzen-Risiko-Bewertungen die Influenzaimpfung, ab der Saison 2018/2019 sogar standardmäßig die um einen weiteren Virenstamm erweiterte Vierfachimpfung. Zu den Risikogruppen, für die diese Empfehlung gilt, zählen z. B. Personen über 60 Jahre, Schwangere (zumindest ab dem zweiten Trimenon), chronisch kranke Personen, Bewohner von Alters- oder Pflegeheimen und Personen, die im selben Haushalt mit einer Risikoperson leben, die sie gefährden könnten. So werden diese Risikogruppen im Rahmen der sogenannten Herdenimmunität vor der Ausbreitung und Ansteckung mit der Grippe geschützt.
Angst vor Impfschäden unbegründet
Moderne Impfstoffe sind in der Regel gut verträglich und haben nur selten Nebenwirkungen. Typisch ist die sogenannte Impfreaktion, die harmlose vorübergehende Beschwerden wie Rötung und Schwellung an der Einstichstelle oder eine Allgemeinreaktion mit Abgeschlagenheit und leichten grippeartigen Beschwerden mit sich bringt. Diese Reaktionen zeigen die Antwort des Immunsystems auf die injizierten Erreger und sind daher nicht grundsätzlich unerwünscht. Impfkomplikationen gehen über eine Impfreaktion hinaus und treten sehr selten auf, wobei Art und Häufigkeit je nach Impfstoff variiert. Im Extremfall kann es zu Impfschäden kommen, bei denen durch die Impfung eine schwerwiegende chronische Erkrankung ausgelöst wird. Die Rate anerkannter Impfschäden lag im Durchschnitt in den Jahren 2005 bis 2009 bei 0,028 bis 0,052 pro 100.000 Einwohner.
Als mögliche direkte Komplikation einer Impfung kann bis zu vier Stunden nach Verabreichen der Impfdosis eine allergische Reaktion auf den Impfstoff auftreten, was allerdings selten der Fall ist (4,8 bis 83 Mal pro 100.000 Impfdosen). Die meisten dieser Fälle verlaufen mild, anaphylaktische schwere Reaktionen treten nur circa 0,065 Mal pro 100.000 Impfdosen auf. Das Auftreten der zuvor genannten Impfreaktionen und der daraus erwachsenden Risiken steht in keinem Zusammenhang damit, wo die Impfung durchgeführt wird. Zudem gibt es bestimmte Anzeichen, wie Probleme bei früheren Impfungen oder Medikamentenallergien, die im Vorfeld der Impfung abgefragt werden müssen und als Warnzeichen dienen können. Besonders wenn man die Dauer bis zum Auftreten einer allergischen Reaktion betrachtet, wird dies deutlich, denn Patienten verbringen im Regelfall die vier Stunden nach einer Impfung nicht unter ärztlicher Aufsicht. Zudem ist belegt, dass die Risiken, die beim Ausbruch einer Erkrankung entstehen, gegen die eine Impfung empfohlen wird, deutlich die potenziellen Risiken einer Impfung an sich überwiegen.
Impf-Switches als Chance
Die Entscheidung von Patienten für oder gegen eine Impfung wird vor allem durch eine entsprechende Beratung und Information sowie durch öffentliche Meinungsbilder beeinflusst. Bei zahlreichen Erkrankten kann eine höhere Impfbereitschaft erwartet werden. Aus diesem Grund sind Aufklärung und Kommunikation im Zusammenhang mit Impfungen von besonderer Bedeutung. Das zeigen auch Befragungsergebnisse in Bezug auf Gründe für den Verzicht auf eine regelmäßige Impfung gegen Influenza: 50 Prozent der Befragten gehen davon aus, dass eine Impfung nicht vor Grippe schützt, und 42 Prozent, dass eine Grippe keine besonders schwere Krankheit ist. Angst vor Nebenwirkungen geben 33 Prozent an. Zudem wurden 16 Prozent bisher von niemandem auf die Notwendigkeit einer Impfung hingewiesen [1 – 3].
Vor dem Hintergrund der Prävalenz, der Schwere der Erkrankung, die mit Komplikationen und einem hohen Leidensdruck für die Betroffenen einhergehen kann, sowie der schlechten Versorgungssituation mit entsprechenden Impfungen ist die Grippeschutzimpfung in der Diskussion um mögliche „Impf-Switches“ von besonderem Interesse. Mit einem Impf-Switch ist in diesem Fall die Entlassung des Grippeimpfstoffes aus der Rezeptpflicht gemeint. Damit einhergehen müsste die Erlaubnis für Apotheker, Impfungen in der Apotheke durchführen zu dürfen. Diese Aufgabe obliegt zur Zeit ausschließlich Ärzten oder Personen, an die die Tätigkeit delegiert wurde.
Insbesondere in Relation zum Nutzen für den Patienten und dessen Umfeld sind potenzielle Risiken, etwa in Form von Impfschäden, zu vernachlässigen. Ziel sollte es daher sein, sowohl die Impfrate gegen Influenza in der deutschen Bevölkerung zu erhöhen als auch Anreize (bspw. hinsichtlich des zeitlichen Aufwands) zu schaffen, um die Bereitschaft, sich impfen zu lassen, in der Gesamtbevölkerung zu steigern. Dies würde eine erhebliche Verbesserung der Versorgungssituation mit sich bringen. Als jährlich notwendige Impfung, die immer in den gleichen Zeitraum des Jahres fällt, würde die Grippeschutzimpfung zudem ein Entlastungspotenzial für Ärzte bieten, wenn diese nicht mehr ausschließlich in Arztpraxen stattfinden müsste.
Anforderungen an die Apotheke
Im Rahmen einer Untersuchung der May und Bauer Konzepte im Gesundheitsmarkt GbR im Auftrag des Bundesverbandes der Arzneimittel-Hersteller e. V. wurde die Entlassung des Grippeimpfstoffs aus der Rezeptpflicht ebenso wie die Voraussetzungen, die im Hinblick auf die Impfhandlung selbst geschaffen werden müssten, aus gesundheitsökonomischer Perspektive untersucht. Die Möglichkeit, Grippeschutzimpfungen direkt in der Apotheke zu erhalten, erfordert sowohl die unmittelbare Verfügbarkeit des Impfstoffs als auch die Impferlaubnis für das pharmazeutische Personal, was besondere Anforderungen an diesen Personenkreis stellt. Für die Apotheken würde dies eine deutliche Erweiterung der heilberuflichen Kompetenzen mit sich bringen. Der Fokus der Untersuchung lag auf einer Verbesserung der Versorgungssituation für die Bevölkerung im Sinne eines einfacheren Zugangs zu Grippeschutzimpfungen. Befragungen haben in diesem Zusammenhang gezeigt, dass besonders jüngere Altersgruppen, die sich tendenziell seltener impfen lassen und einen Arzt aufsuchen, dem Angebot, sich in der Apotheke impfen zu lassen, aufgeschlossen gegenüberstehen.
Potenzielle medizinische Risiken, die üblicherweise im Zusammenhang mit der Selbstmedikation diskutiert werden, sind im Fall der Grippeschutzimpfung praktisch nicht relevant. Die Gefahren einer Verschleppung oder Maskierung von Erkrankungen, der Fehlgebrauch oder die übermäßige Verwendung der Substanzen scheiden als Risiken im Fall des Impf-Switches naturgemäß aus. Auch eine falsche Anwendung durch den Verbraucher ist aufgrund der Verabreichung des Impfstoffs in der Apotheke auszuschließen. Zudem würde gegebenenfalls vor einer Impfung eine umfassende Beratung und Aufklärung durch den Apotheker erfolgen. Weitergehende Überlegungen haben daher diesbezüglich alleine auf die Frage zu fokussieren, ob anwendungsbezogene Zusatzrisiken daraus resultieren, dass die Impfung in der Offizin anstelle der Arztpraxis verabreicht wird. Hier haben sowohl repräsentative quantitative Umfragen [4, 5] als auch qualitative Interviews gezeigt, dass sich die Mehrheit der Apotheker zutraut, den Impfvorgang korrekt durchzuführen sowie entsprechend zu beraten und aufzuklären. Ebenso sieht dies die Mehrheit der Ärzte. Dass hierfür eine entsprechende Weiterbildung notwendig ist, steht dabei aus beiden Perspektiven außer Frage. Unterschiede in der Qualität der Durchführung sind dementsprechend nicht zu erwarten. Auch die Patienten gaben zum Großteil an, dem Apothekenpersonal im Hinblick auf das Geimpftwerden zu vertrauen [6]. Zudem ist festzuhalten, dass qualifizierte Nutzen-Risiko-Bewertungen auf dem besten wissenschaftlich verfügbaren Erkenntnisstand bereits in den Untersuchungen des RKI und den Empfehlungen der STIKO ihren Niederschlag finden. Das macht eine Diskussion über Nutzen und Risiken der Impfung an sich – und mithin auch über eine Steigerung der Impfrate im Switch-Kontext – unnötig.
In der Tabelle 1 wird ein Überblick über einzelne Argumente aus den Perspektiven der Apotheker und der Ärzte aufgezeigt, die im Rahmen der Diskussion um einen möglichen Impf-Switch erfasst wurden. In diesem Zusammenhang ist herauszustellen, dass es sich hierbei um subjektive Einschätzungen handelt, die nicht unbedingt mit den Ergebnissen der durchgeführten wissenschaftlichen Untersuchung übereinstimmen. Die Aussagen sind weder quantitativ noch nach ihrer Wichtigkeit o. ä. sortiert. Sie sollen lediglich einen Überblick über einzelne Argumente geben.
Apotheker |
Ärzte |
|
|---|---|---|
Pro |
Personen, die sich sonst nicht impfen lassen würden, können erreicht werden. |
unkomplizierte Aufklärung und Behandlung der zu impfenden Person → Apotheker können die notwendige Qualität bieten |
Kundenbindung |
Eine Verbesserung der Kooperation mit Apotheken durch das Impfen ist möglich. |
|
geringe Wartezeiten, spontane Impfentscheidung möglich |
Es wird nicht als Kompetenzverlust der Ärzte gesehen, wenn die Apotheke wie im Fall der Impfung zur Prävention beiträgt. |
|
Kontra |
personelle und finanzielle Hürden bei der Durchführung der Impfung → die Vergütung muss hoch genug sein |
Beim Arzt liegt ein gesundheitserzieherischer Ansatz, weil bei jeder Impfung auch auf andere Impfoptionen hingewiesen wird. |
Die Belastung ist für kleinere Apotheken höher als für große. |
Der Patient würde vor einer Impfung in der Apotheke den Arzt nach dessen Meinung dazu fragen. |
|
Aufklärungskampagnen zum Thema Impfen haben nur geringfügige Auswirkungen auf die Impfquote gehabt, deshalb besteht Skepsis, ob sich im Endeffekt tatsächlich mehr Personen impfen lassen. |
Der Entlastungseffekt für einzelne Ärzte wäre eventuell nur gering, weil eine Impfung schnell durchgeführt werden kann und der regelmäßige Kontakt zwischen Arzt und Patient von Vorteil ist. |
Aus der Versorgungsperspektive bringt eine Impfung bedeutende externe Effekte mit sich, denn sie schützt nicht nur die geimpfte Person, sondern auch andere vor einer Ansteckung, wodurch die Potenzierung der Krankheitsfälle eingedämmt werden kann. Dennoch wird dieses „meritorische Gut“ Grippeschutzimpfung zu selten nachgefragt, als dass die Schutzwirkung innerhalb der Bevölkerung ganz entfaltet werden könnte. Als Gründe dafür konnten der mit einem Arztbesuch verbundene Zeitaufwand und die Notwendigkeit, einen Termin vereinbaren zu müssen, ausgemacht werden. Zudem spielen auch Aspekte wie die Erreichbarkeit des Arztes, insbesondere in ländlichen Gebieten, sowie dessen Öffnungszeiten, die regelmäßig kürzer sind als die der Apotheken, aus Verbrauchersicht eine maßgebliche Rolle. Daher liegt die besondere Motivation für die Einführung der Grippeimpfung in der Apotheke darin begründet, dass durch ein möglichst niederschwelliges Angebot der Grippeschutzimpfung die niedrigen Impfquoten in Deutschland erhöht werden könnten, was wiederum zu einer generellen Verbesserung der Patientenversorgung führt. Dass dieser Effekt in der Praxis tatsächlich zu erwarten ist, kann mit Blick auf internationale Erfahrungen als evidenzbasiert bezeichnet werden (siehe auch Tabelle 2).
|
Zahl der Impfapotheken
(von insgesamt ca. 1800 Apotheken in der Schweiz)
|
2018: 547 (ca. 30%)
Prognose für 2019: 900 (ca. 50%)
|
Zahl der Impfungen in Apotheken |
2016: 8366
2018: ca. 20.000
|
Durchschnittliche Zahl der durchgeführten Impfungen pro Apotheke |
2016: 27
2018: 42
|
Quelle: Kaiser B, Zimmermann L, Oswald A, Schmid C, Kauer L (2018). Impfen in der Apotheke: Bestandsaufnahme und Erfahrungen der Apotheken. Basel 2018 | |
Gesundheitsökonomische Betrachtung
Aufgrund der langjährigen Beobachtung und Datensammlung öffentlicher Stellen im Zusammenhang mit Grippeschutzimpfungen und den Auswirkungen der Grippe auf die Bevölkerung lassen sich fundierte Wahrscheinlichkeiten ableiten, wie häufig eine Grippe mit oder ohne Impfung auftritt und wie der durchschnittliche Verlauf der Erkrankung ist. Hinzu kommen Erfahrungen aus anderen Ländern, wie etwa der Schweiz (siehe Tabelle 2), in denen bereits in Apotheken geimpft wird. Diese haben gezeigt, dass nicht nur das Impfangebot in Apotheken gut angenommen wurde, sondern auch in der Bevölkerung die Aufmerksamkeit für das Thema Impfen deutlich erhöht wurde. Obwohl Impfungen beim Arzt nicht durch solche in der Apotheke substituiert wurden, meldeten beide Professionen einen deutlichen Zuwachs an Neuimpfungen.
Als nicht zur Disposition stehende Prämisse wurde in allen Szenarien davon ausgegangen, dass die Grippeimpfung nach dem Impf-Switch (mindestens) weiterhin für den derzeitigen Personenkreis erstattungsfähig bleibt. Ebenso selbstverständlich ist, dass die Impfung in der Apotheke als pharmazeutische Dienstleistung adäquat honoriert wird, sodass ein ökonomischer Fehlanreiz aufseiten der Apotheken vermieden wird und die zusätzliche Dienstleistung betriebswirtschaftlich angemessen vergütet wird.
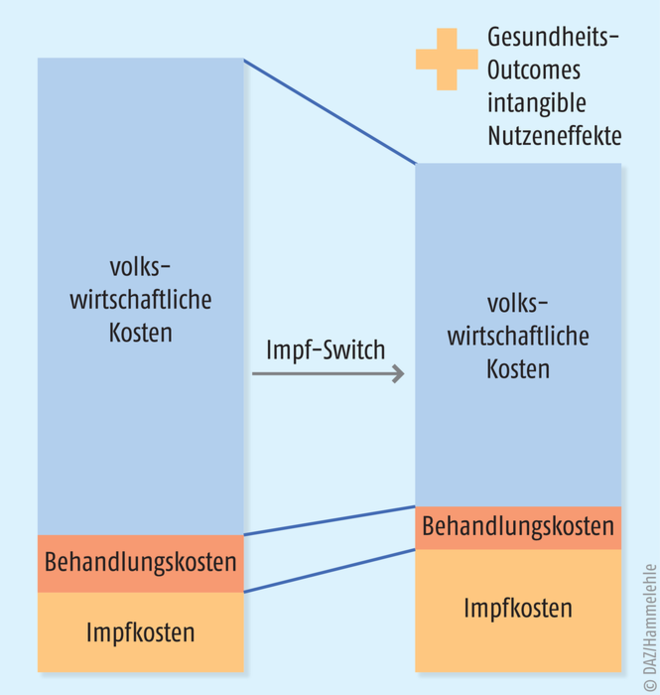
In einem mittelfristigen Szenario, in dem eine mäßig erhöhte Impfbereitschaft und eine positive öffentliche Wahrnehmung der Apotheke als Impfstätte angenommen wird, wird ein Zuwachs der Impfquote um zwölf Prozentpunkte erwartet. Somit würden dann ca. 30,5 Millionen Menschen in Deutschland gegen Grippe geimpft werden. Das Ergebnis dieser erhöhten Impfrate wäre, dass gut 900.000 Menschen weniger an Grippe erkranken sowie gut neun Millionen Krankheitsfälle, knapp 2,9 Millionen Arbeitsunfähigkeitstage vermieden und 41 Todesfälle verhindert werden könnten. Obwohl die Krankenkassen Mehrausgaben für Impfstoffe und deren Verabreichung in Höhe von ca. 337 Millionen Euro im Vergleich zur aktuellen Situation hätten, könnte die Volkswirtschaft allein aufgrund ausbleibender Abwesenheitszeiten der Mitarbeiter über 1,1 Milliarden Euro einsparen. Dabei wurde die Zahl der Neuansteckungen, die durch einen Grippe-Kranken verursacht wird, einkalkuliert. Aus Sicht der Patienten kommt außerdem die Zeiteinsparung aufgrund eines vermiedenen Arztbesuches als weiterer positiv zu bewertender Faktor hinzu. In Abbildung 1 sind die benannten Effekte nochmals schematisch dargestellt.
Fazit
Eine Steigerung der Impfquote gegen saisonale Influenza als präventive Maßnahme ist sowohl medizinisch als auch gesundheitspolitisch ein unstrittiges Ziel. Aus der Versorgungsperspektive liegt es nahe, dass ein niederschwelliger Zugang zu Impfungen diesem Ziel zuträglich ist. Dies vor allem, da aus Patientensicht der Zeitaufwand bei ihrer Impfentscheidung eine entscheidende Rolle spielt. Dies zeigen auch Erfahrungen aus dem Ausland. Ein Unterschied in der Qualität der Durchführung der eigentlichen Impfung, wenn ein Arzt oder ein Apotheker diese durchführt, oder ein erhöhtes Risiko bei einer Apothekenimpfung ist nicht zu erwarten.
Besonders die großen Effekte auf die Morbidität und Mortalität der Bevölkerung im Zusammenhang mit einer Grippe und deren individuelle Gewinne an Gesundheit und Lebensqualität durch das Ausbleiben der Erkrankung, aber auch die Einsparungen auf volkswirtschaftlicher Seite überwiegen aus gesundheitsökonomischer Perspektive die budgetären Effekte der Kostenträger. Die Mehrausgaben der GKV erscheinen vor diesem Hintergrund als zweckmäßig, notwendig und wirtschaftlich.
Die durchgeführte Untersuchung stellte auf die Entlassung des Grippeimpfstoff aus der Verschreibungspflicht (sog. Rx-to-OTC-Switch) ab. Daneben sind auch andere regulatorische Wege wie die Rezeptausstellung durch den Apotheker denkbar, um den Grippeimpfstoff in der Apotheke unmittelbar verfügbar zu machen. Unabdingbar, um den hier skizzierten Vorschlag erfolgreich in die Praxis umzusetzen, ist es unterdessen, dass auf der individuellen monetären Ebene zum einen gewährleistet ist, dass die Impfung zumindest für den Personenkreis erstattungsfähig bleibt, für den sie es heute bereits ist. Zum anderen ist sicherzustellen, dass für die Apotheken eine adäquate Honorierung dieser Dienstleistung erfolgt. Auf diese Weise wird der zeitliche und personelle Mehraufwand, der mit dieser Erweiterung der heilberuflichen Kompetenzen verbunden ist, betriebswirtschaftlich abgebildet. Des Weiteren bietet sich auch die Chance, das Berufsbild des Apothekers anhand eines öffentlichkeitswirksamen „Leuchtturm-Projekts“ zu erweitern. Die Grippeimpfung in der Apotheke wäre – das belegen entsprechende Umfragen – als ein Instrument der Kundenbindung sowie der heilberuflichen Profilierung und Positionierung in besonderer Weise geeignet. |
Literatur
[1] Vgl. Statista (2017): Warum lassen Sie sich nicht regelmäßig jedes Jahr gegen Grippe impfen?
[2] Vgl. Bundesverband der Arzneimittel-Hersteller (2018): Deutscher Gesundheitsmonitor des B. A. H. Quartal 4 2017.
[3] Vgl. Bundesverband der Arzneimittel-Hersteller (2018): Impfen in der Apotheke: bessere Quote, weniger Kosten, geteilte Meinung. Im Internet abrufbar unter: https://www.bah-bonn.de/de/presse/pressemitteilungen/artikel/impfen-in-der-apotheke-bessere-quote-weniger-kosten-geteilte-meinung/ (Zugriff am 19.11.2018)
[4] Vgl. Eckstein N, Kroth E, Stippler A (2018). To switch or not to switch? Erste deutschlandweite Umfrage zum OTC-Bedarf aus Sicht der Apothekerschaft, Deutsche Apotheker Zeitung Nr. 11, 15.03.2018, S. 74-81.
[5] Vgl. Stippler A, Eckstein N, Kroth E (2018). OTC-Switches sind Option für viele Ärzte, ÄrzteZeitung, Nr. 65-110D
[6] Vgl. Bundesverband der Arzneimittel-Hersteller (2018): Deutscher Gesundheitsmonitor des B.A.H. Quartal 4 2017

























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.