
- DAZ.online
- DAZ / AZ
- DAZ 8/2019
- Mein Laborwert ist nicht...
Beratung
Mein Laborwert ist nicht „normal“!
Chancen und Grenzen eines Monitorings
Monitoring gilt als ein wesentlicher Bestandteil des Gesundheitsmanagements. Es dient unter anderem zur Beobachtung einer Krankheit und ihres Verlaufs, z. B. durch die regelmäßige Überwachung eines oder mehrerer medizinischer Parameter oder Biomarker über bestimmte Zeiträume.
Mit den Resultaten eines Monitorings können Veränderungen im Krankheitsverlauf festgestellt werden, klinische und therapeutische Entscheidungen unterstützt und die Formulierung von Behandlungsplänen erleichtert werden. Ein spezialisierter Zweig des Monitoring ist das therapeutische Drug Monitoring. Es dient der Therapieüberwachung und Dosisoptimierung von Arzneimitteln mit engen therapeutischen Konzentrationsbereichen. Das sind Blutspiegel- oder Plasmakonzentrationsbereiche, in denen in der Regel ein therapeutischer Erfolg eintritt, bei gleichzeitig geringer Wahrscheinlichkeit von Nebenwirkungen. Dabei können Wirkstoffkonzentrationen direkt überwacht werden, z. B. Lithium- oder Vancomycin-Spiegel, oder Biomarker, die die Effektivität eines Medikamentes widerspiegeln, z. B. INR oder Prothrombinzeit als Marker der antikoagulatorischen Wirkung von Phenprocoumon (Marcumar®).
Auch beim Monitoring müssen die Grenzen der eingesetzten Tests, die empfohlenen Referenzwerte und Testintervalle, aber auch natürliche Schwankungen berücksichtigt werden. Gleichzeitig sollte nie nur ein „schlechter oder anormaler“ Wert behandelt werden, sondern die Laborwerte müssen unter Berücksichtigung des individuellen Patienten und seiner Behandlungsziele interpretiert werden. Die Interpretation aller diagnostischer Tests, biochemischer Parameter oder Medikamentenkonzentrationen beruht auf
- evidenzbasierten Zielwerten,
- der Verteilung von Messwerten um den Zielwert und
- dem etablierten therapeutischen Referenzbereich.
Zielwerte und Referenzbereiche
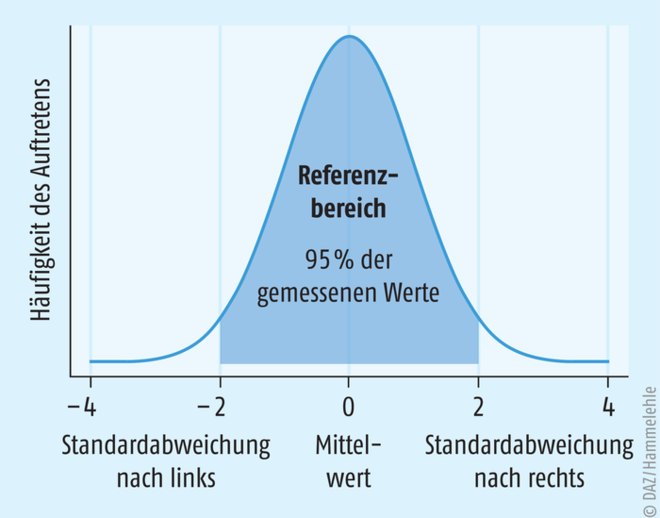
Zielwerte für biochemische, körpereigene Stoffe oder für Arzneistoffkonzentrationen werden zumeist durch Erhebungen von Daten in einer Bevölkerung oder in bestimmten Bevölkerungsgruppen und den dadurch bestimmten Mittelwert festgelegt. Zielwerte können auch aufgrund von Studienergebnissen erstellt werden, die gezeigt haben, dass sie mit einem Krankheitsverlauf korrelieren. Wenn von einer Normalverteilung aller Messwerte in einer Bevölkerung ausgegangen wird, wird der Mittelwert (in der Statistik auch Erwartungswert genannt) oft als der Bevölkerungsmittelwert und auch als Zielwert für einen Test definiert (s. Abb. 1).
Die Referenzbereiche für diese Zielwerte werden dann durch verschiedene statistische Methoden ermittelt [1]. Für die meisten Tests umfasst der Referenzbereich 95% der Werte, die sich um den Mittel- oder Zielwert verteilen. Diese 95% schließen alle Messwerte ein, die zwischen zwei Standardabweichungen (+2/-2) um den mittleren Wert verteilt sind. Diese Ergebnisse gelten als „normal“, die Testergebnisse für die Mehrheit der Referenzbevölkerung liegen innerhalb des Referenzbereichs. Das bedeutet aber auch, dass 5% der gesunden Menschen einen höheren oder einen geringeren Messwert haben.
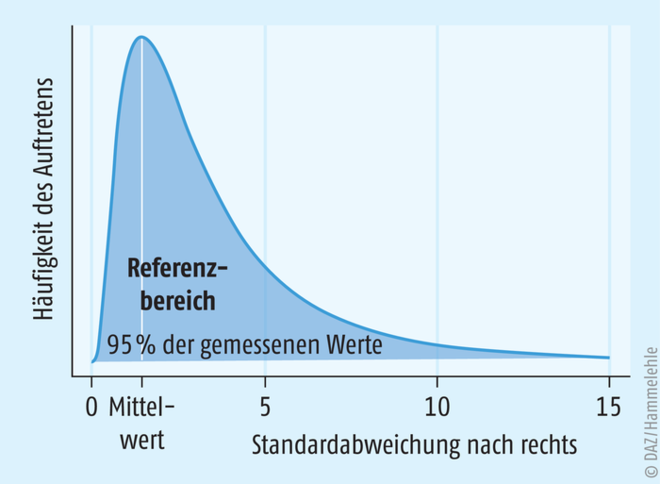
Für manche Tests kann keine Normalverteilung angenommen werden, da es physiologische Grenzen entweder nach unten oder oben gibt. Hier sind die erhaltenen Messwerte nicht gleich häufig zu beiden Seiten des Mittelwertes verteilt (s. Abb. 2). Zum Beispiel findet man bei Blutglucose-Messungen (erwarteter Referenzbereich von 3,9 bis 5,5 mmol/l) selten einen Messwert von 1 mmol/l, dagegen können Werte > 8 mmol/l auch bei Nicht-Diabetikern nach einer Kohlenhydrat-reichen Mahlzeit auftreten. Ein anderes Beispiel ist der Biomarker für die Nierenfunktion, das Creatinin. Auch bei diesem Wert wird von einer „nicht normalen“ Verteilung des Referenzbereiches ausgegangen.
Wenn ein Testergebnis als anormal oder nicht normal bezeichnet wird, heißt das, dass es sich außerhalb des konventionellen Referenzbereichs eines spezifischen Tests befindet. Es muss hier bedacht werden, dass die Testergebnisse von 5% der Bevölkerung entweder 2,5% unter oder 2,5% über dem Referenzbereich liegen können, das bedeutet aber auch, dass bei jedem 20. Gesunden der Messwert außerhalb des Referenzbereichs liegen kann, ohne dass dies als pathologisch zu werten ist. Diese Werte repräsentieren nach wie vor einen „normalen“ Bereich und die natürliche Variabilität in der Bevölkerung. Aufgrund der angewandten statistischen Konventionen werden sie aber nicht mehr als dem Referenzbereich zugehörig betrachtet. Oft führen solche „anormalen“ Testergebnisse zu weiteren, unnötigen Untersuchungen. Zum Beispiel hat sich herausgestellt, dass geringfügige Erhöhungen von PSA (prostate specific antigen)-Werten zu weiteren, invasiven Untersuchungen führen können, die keine diagnostischen oder Überlebensvorteile für die betroffenen Männer bieten. Auch Resultate anderer medizinischer Tests, wie z. B. Zufallsbefunde nach Röntgenaufnahmen bei akuten Rückenschmerzen, können eine diagnostische Kaskade in Gang setzen, die Besorgnis und Kosten verursacht, ohne den Beschwerdenverlauf positiv zu beeinflussen.
Für manche Testsysteme wird der Referenzbereich durch die Ergebnisse klinischer Studien bestimmt, wenn diese zum Beispiel gezeigt haben, dass Testergebnisse zwischen der unteren und oberen Grenze des Referenzbereichs für die Mehrheit der Referenzbevölkerung (> 80%) mit einem „besseren“ Gesundheits- bzw. Krankheitsverlauf und Testergebnisse außerhalb dieses Bereiches mit einem „schlechteren“ Verlauf verbunden sind.
Referenzbereiche und Variabilität
Der Referenzbereich für einen Test kann von Messungen in einer selektierten Bevölkerungsgruppe abgeleitet werden, z. B. jungen Frauen oder Männern, oder einer Gruppe von Freiwilligen. Dadurch ist nicht immer garantiert, dass dieser Referenzbereich dann alle Patienten/Menschen ausreichend repräsentiert. Die Resultate vieler Testergebnisse werden durch die Lebensumstände und genetischen Einflüsse einer willkürlich gewählten Referenzbevölkerung beeinflusst. Wenn man z. B. den Referenzbereich für Vitamin-D-Spiegel in Nordeuropa im Winter erstellt, würde er sich deutlich von einem im Sommer ermittelten Bereich unterscheiden. Auch Geschlecht, biologisches Alter und Zyklen, Tagesrhythmen oder genetische Variationen beeinflussen Referenzbereiche oder ob ein Messwert diesem zugehört. Als Beispiele für Variabilität von Parametern und verbundenen Messungen innerhalb einer Bevölkerung können hier natürliche Schwankungen bei Sexualhormonen, alkalischer Phosphatase bei wachsenden Knochen und Veränderungen im Tagesrhythmus (diurnale Veränderungen) von Nebennierenrindenhormonen und Insulin dienen.
Nicht alle Tests und ihre Ergebnisse sind völlig unabhängig voneinander. Zum Beispiel verändern sich Natrium- und Chlorid-Werte oft gemeinsam, weil sie das wichtigste Kation und Anion der extrazellulären Flüssigkeit sind. Bei der Beurteilung von einem „anormalen“ Resultat ist zu erwägen, wie weit es vom Referenzbereich abweicht und ob auch andere damit zusammenhängende Systeme Abweichungen in den Testergebnissen zeigen. Je höher die Anzahl der Standardabweichungen ist, mit denen ein Testergebnis vom Mittelwert abweicht, oder wenn mehrere sich beeinflussende Testergebnisse Abweichungen aufweisen, desto wahrscheinlicher und klinisch bedeutsamer dürfte eine Anomalie sein.
Fallbeispiel – Referenzbereich
Frau Winter ist 42 Jahre alt und regelmäßige Patientin beim örtlich ansässigen Arzt und in der Apotheke. Sie hat letzte Woche ihren jährlichen Bluttest durchführen lassen, der eine Liste von Elektrolyten, Leberfunktionstests und Nierenfunktionstests sowie alle Blutbestandteile (weiße und rote Blutteilchen, Hämatokrit etc.) getestet hat. Der Arzt berichtete ihr die Ergebnisse und erwähnte, dass zwei der Tests „anormal“ waren. Als Frau Winter ihre Medikamente in der Apotheke abholt, ist sie immer noch über die abweichenden Testwerte besorgt. Wie können Sie Frau Winter beraten und helfen?
Überlegungen zur Beratung nach dem Monitoring
Im konkreten Fall (s. Kasten „Fallbeispiel – Referenzbereich“) wird zuerst angenommen, dass Frau Winter eine Vertreterin der Bevölkerung ist, in der Mittelwerte und Referenzbereiche der angewandten Tests etabliert wurden. Dann kann man davon ausgehen, dass Frau Winters Testergebnisse aber auch außerhalb der zwei Standardabweichungen und damit des 95%igen Referenzbereiches liegen können. Auch wenn Frau Winters „anormale“ Testergebnisse außerhalb des Referenzbereiches der Tests liegen, sollten sie als der Normalverteilung zugehörig betrachtet werden, solange sie nicht mehr als vier Standardabweichungen vom Mittelwert abweichen (siehe Abb. 1).
Wie könnte man Frau Winter beraten?
Als Apotheker kann man daher Frau Winter beruhigen und ihr versichern, dass es sehr wahrscheinlich ist, dass ihre vom Referenzbereich abweichenden Resultate einmalige Ergebnisse sein könnten und bei der Durchführung mehrerer Tests statistisch einfach zu erwarten sind. Der Arzt würde weitere Tests anordnen, wenn die Abweichungen klinisch relevant wären. Es könnte auch sein, das Frau Winter als Person in der Regel niedrigere oder höhere Testergebnisse erzielt (außerhalb der 95% der Referenzbevölkerung) und es keine signifikante Veränderung zu vorherigen Testergebnissen gegeben hat.
Insgesamt hatte der Arzt bei Frau Winter über zehn Einzeltests für die Bestimmung der Elektrolyte und 20 Einzeltests für die Bestimmung der Blutbestandteile durchführen lassen. Es ist daher mit einer hohen statistischen Wahrscheinlichkeit gegeben, dass mehr als ein Wert vom Referenzbereich abweicht. Die statistische Wahrscheinlichkeit potenziert sich proportional zur Anzahl der durchgeführten Tests. Damit liegt bei Frau Winter die Wahrscheinlichkeit, dass alle zehn Werte der Bestimmung der Elektrolyte innerhalb der Referenzbereiche liegen, nur bei 60% (0,9510 = 0,60), und die Wahrscheinlichkeit für die Ergebnisse der Bestimmung der Blutbestandteile sogar nur bei 36% (0,9520 = 0,36).
Regression zur Mitte
Die Regression zur Mitte ist ein empirisch beobachtetes, statistisches Phänomen, welches bei wiederholten Tests in Erscheinung tritt. Nach einem extrem abweichenden Testergebnis wird das nachfolgende Testergebnis wieder näher am Mittelwert liegen, falls der Zufall einen Einfluss auf das erste Testergebnis hatte. Frau Winters Resultate könnten bei der nächsten Messung aufgrund dieses natürlichen Ereignissen zugrunde liegenden Phänomens wieder im Normbereich liegen.
Zusammenfassung
Monitoring durch medizinische Tests erlaubt es, biologische und physiologische Veränderungen sowie Krankheitsverläufe zu überwachen. Die Berücksichtigung der Annahmen und statistischen Konventionen, welche der Erstellung von Zielwerten und Referenzbereichen von Tests zugrunde liegen, ermöglichen eine angemessene Beurteilung von Testergebnissen und Beratung von Patienten. |
Literatur
Ceriotti F. Prerequisites for use of common reference intervals. Clin Biochem Rev 2007;28(3):115-21























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.