
- DAZ.online
- DAZ / AZ
- DAZ 9/2020
- Mit geschulten Pflegern ...
Arzneimitteltherapiesicherheit
Mit geschulten Pflegern Antibiotika sparen
Warum Antibiotic Stewardship im Pflegeheim etabliert werden sollte
Hinter dem Begriff Antibiotic Stewardship (ABS) verbirgt sich ein Maßnahmenpaket, mit dessen Hilfe angesichts der weltweiten Zunahme multiresistenter Keime der rationale Einsatz von Antibiotika gefördert werden soll, damit diese als lebensrettende Arzneimittel erhalten bleiben. Die 2013 erschienene S3-Leitlinie „Strategien zur Sicherung rationaler Antibiotika-Anwendung im Krankenhaus“ empfiehlt hierzu die Etablierung eines sogenannten ABS-Teams [1]. Dieses besteht meist aus einem Infektiologen bzw. einem in Antibiotic Stewardship qualifizierten Facharzt, einem Krankenhausapotheker, einem Mikrobiologen und einem Krankenhaushygieniker, die gemeinsam Maßnahmen zur Optimierung des Antibiotika-Einsatzes in der Klinik treffen. Hierzu gehören zum Beispiel
- regelmäßige Visiten, bei denen die Behandlungsoptionen von Patienten mit infektiologischen Fragestellungen im interprofessionellen Team besprochen werden,
- die Erstellung lokaler Prozeduren (SOP, Standard Operation Procedure), Handlungsempfehlungen bzw. Leitlinien,
- die systematische Erhebung von Erreger- und Resistenzdaten,
- die systematische Erhebung von Antibiotikaverbrauchsdaten,
- Abgabebeschränkungen für Reserveantibiotika (z. B. Facharztpflicht oder Sonderrezepte)
- und nicht zuletzt die kontinuierliche Fortbildung aller beteiligten Berufsgruppen.
Im ambulanten Sektor, auf den immerhin 80% des Antibiotikaverbrauchs in Deutschland entfallen, sind derartige Maßnahmen in vielen Bereichen noch Zukunftsmusik. Supervisionen durch konsiliarisch tätige ABS-Experten sind kaum in den Praxisalltag zu integrieren, und auch Abgabebeschränkungen für Reserveantibiotika sind im niedergelassenen Bereich schwer vorstellbar. In Bezug auf die Erstellung lokaler Leitlinien gibt es jedoch erste richtungsweisende Projekte: So haben niedergelassene Haus- und Fachärzte in Bielefeld die Initiative AnTiB (Antibiotische Therapie in Bielefeld) gegründet, die bisher für die Fachbereiche Pädiatrie, Allgemeinmedizin, Gynäkologie, Urologie und HNO Empfehlungen zur ambulanten antibiotischen Behandlung häufiger Infektionskrankheiten herausgegeben hat [2].
Ein Bereich, der bisher beim Thema Antibiotic Stewardship in Deutschland kaum Beachtung gefunden hat, ist die Antibiotikatherapie in Langzeitpflegeeinrichtungen. Angesichts der Tatsache, dass hierzulande über 800.000 Menschen in Pflegeheimen leben [3] – EU-weit waren es 2010 über 3,7 Millionen [4] –, wären Strategien zum rationalen Antibiotikaeinsatz in diesen Einrichtungen dringend erforderlich, zumal nach internationalen Studien 70% der Pflegeheimbewohner mindestens ein Antibiotikum pro Jahr erhalten und Schätzungen zufolge 40 bis 75% dieser Antibiotikaverordnungen inadäquat sind [5 – 7]. In den USA wird seit 2016 auch für Pflegeheime gefordert, ABS-Programme zu etablieren [8]. Die Centers for Disease Control and Prevention (CDC) haben hierzu eine Liste mit Kernelementen eines ABS-Programms in Pflegeheimen erstellt (siehe Kasten „Kernelemente von ABS in Pflegeheimen“).
Kernelemente von ABS in Pflegeheimen (nach [5])
- Engagement der Führungskräfte: Unterstützung von ABS-Initiativen seitens der Heimleitung / Pflegedienstleitung bzw. des Trägers
- Verantwortlichkeit: Identifizierung verantwortlicher Personen auf ärztlicher, pflegerischer und pharmazeutischer Ebene
- Arzneimittelexpertise: Hinzuziehen von beratenden Apothekern, möglichst mit Weiterbildung bzw. Qualifikation in Infektiologie / ABS
- Aktion: Implementierung mindestens einer Aktivität zur Optimierung des Antibiotikaverbrauchs
- Monitoring und Kommunikation: Erhebung von Antibiotikaverbrauchsdaten; Weitergabe und Bewertung der Ergebnisse
- Fortbildung: z. B. Präsenzveranstaltungen, Kitteltaschenkarten, Poster, Merkblätter
Warum sind Bewohner von Pflegeheimen anfälliger für Infektionen?
Aus infektiologischer Sicht stellen Pflegeheimbewohner ein besonders vulnerables Kollektiv dar. Meist handelt es sich um ältere Menschen, die aus verschiedenen Gründen anfälliger für Infektionen sind als jüngere. Die Immunkompetenz nimmt mit zunehmendem Alter ab, z. B. aufgrund von alterierter Zusammensetzung und Funktion des Immunsystems sowie abgeschwächter Immunantwort nach Infektionen oder Impfungen. Dieses Phänomen wird als Immunseneszenz bezeichnet [9]. Außerdem sind körperliche Funktionen wie Schluck- und Hustenreflex oder die Wundheilung teilweise eingeschränkt. Hinzu kommen häufig Grunderkrankungen wie Diabetes mellitus oder eine chronisch obstruktive Lungenerkrankung (COPD), die Einnahme immunsupprimierender Arzneimittel sowie das Vorhandensein von Fremdkörpern wie Blasenkathetern, Endoprothesen und venösen Zugängen.
Durch das Zusammenleben vieler Menschen auf engem Raum, die Benutzung von Gemeinschaftstoiletten, gemeinsame Mahlzeiten und eine nicht immer optimale Basishygiene können sich Infektionen zudem schnell ausbreiten.
Problematisch ist außerdem, dass Infektionen sich bei älteren Personen klinisch anders präsentieren als bei jüngeren. Typische Infektionszeichen wie Fieber, erhöhte Herz- und Atemfrequenz sowie – je nach Ort der Infektion – Husten und Schleimproduktion, Schmerzen beim Wasserlassen, Bauchschmerzen oder Rötungen und Schwellungen der Haut bleiben aufgrund der abnehmenden Immunkompetenz oft aus und können die Verantwortlichen in trügerischer Sicherheit wiegen. Stattdessen zeigen sich eher sogenannte atypische Infektionszeichen, zu denen delirante Symptome wie Verwirrung, Unruhezustände oder Apathie sowie Inkontinenz und Sturzneigung gehören.
Besondere Rolle der Pflegekräfte
Um diese Symptome richtig zu deuten, kommt den Pflegekräften gerade im Pflegeheim eine besondere Bedeutung zu [10]. Anders als beispielsweise im Krankenhaus ist nämlich ein Arzt nicht regelhaft verfügbar. Die Pflegekräfte sind als einzige Berufsgruppe immer vor Ort, kennen die Bewohner am besten und können am ehesten beurteilen, ob sich deren Verhalten im normalen Rahmen bewegt oder sich in auffälliger Weise verändert. Letztlich sind es die Pflegekräfte, die bei Verdacht auf eine Infektion den Arzt kontaktieren und so eine eventuelle antibiotische Therapie mit auslösen. Auch das Verschreiben auf Zuruf, also ohne direkten Kontakt zwischen Arzt und Patient, spielt unter Umständen eine Rolle: In einer Studie aus Nordirland wurde beschrieben, dass nur 40 bis 70% der Antibiotikaverschreibungen nach dem tatsächlichen Besuch eines Arztes erfolgten; in den übrigen Fällen verließ sich der Verordner auf die telefonischen Angaben des Pflegepersonals [11].
Neben der Deutung von Infektionszeichen gibt es zahlreiche weitere Aspekte, die zum Gelingen einer antibiotischen Therapie im Pflegeheim beitragen und an denen das Pflegepersonal entscheidend beteiligt ist. Hierzu gehört beispielsweise die korrekte Gewinnung von Urinproben für die mikrobiologische Diagnostik, ohne die die rationale Therapie eines Harnwegsinfekts nicht möglich ist, sowie die richtige Verabreichung der verordneten Antibiotika. Besonders wichtig ist außerdem die Verlaufsbeobachtung: 48 bis 72 Stunden nach Therapiebeginn sollte der Patient gezielt auf seinen klinischen Zustand hin untersucht werden, um beurteilen zu können, ob die Therapie Erfolg verspricht oder unter Umständen überdacht und angepasst werden muss [12]. Außerdem liegt zu diesem Zeitpunkt eventuell bereits das Ergebnis einer mikrobiologischen Diagnostik vor, das z. B. hinsichtlich einer möglichen Deeskalation von einem Breit- auf ein Schmalspektrum-Antibiotikum berücksichtigt werden muss. Wenn ein erneuter Arztkontakt nicht gewährleistet ist, sollte das Pflegepersonal für diesen Aspekt sensibilisiert und ermuntert werden, bei Auffälligkeiten den Arzt aktiv zu kontaktieren. Ähnliches gilt für die Beobachtung eventuell auftretender unerwünschter Arzneimittelwirkungen. Die Bedeutung der Pflegekräfte für den rationalen Einsatz von Antibiotika sollte also nicht unterschätzt werden, spielt aber im Bewusstsein des Pflegepersonals selbst und auch der Verordner bisher nur eine untergeordnete Rolle [13].
Auf einen Blick
- Im Krankenhaus werden zunehmend Antibiotic-Stewardship-Teams etabliert, um die Antibiotikatherapie zu optimieren.
- Im ambulanten Bereich und in Pflegeeinrichtungen ist das nicht der Fall.
- Gerade in Pflegeheimen sollten Ansätze eines interdisziplinären und intersektoralen ABS-Konzeptes etabliert werden.
- Beim Pflegepersonal besteht ein teilweise erheblicher Schulungsbedarf, der oft durch die bisherigen Inhalte von Aus- und Fortbildungen nicht gedeckt wird.
- Durch niederschwellige Angebote vor Ort kann ein großer Wissenszuwachs bei den Pflegekräften erreicht werden, der die interprofessionelle Kommunikation zwischen Pflegekräften, Ärzten und Apothekern deutlich erleichtern kann.
Damit die Pflegekräfte ihrer besonderen Verantwortung gerecht werden können und wissen, auf welche Aspekte sie verstärkt achten sollten, muss eine gezielte und kontinuierliche Fortbildung gewährleistet sein. Dies erleichtert nicht zuletzt die interprofessionelle Kommunikation zwischen Ärzten und Pflegekräften: Wenn Letzteren beispielsweise nicht bekannt ist, dass eine asymptomatische Bakteriurie, die sich durch Trübung und unangenehmen Geruch des Urins äußert, ohne weitere Krankheitszeichen nicht behandlungsbedürftig ist, oder dass auch ein schwerer Atemwegsinfekt bei viraler Genese durch Antibiotika nicht positiv beeinflusst wird, birgt dies ein erhebliches Konfliktpotenzial, wenn der Arzt die Verordnung eines Antibiotikums sachlich angemessen zurückweist. Außerdem kommt es häufig den Pflegekräften zu, ärztliche Entscheidungen im Nachgang an Bewohner oder besorgte Angehörige zu kommunizieren, was nur erfolgreich sein kann, wenn das Vorgehen des Arztes für das Pflegepersonal auch nachvollziehbar ist.
Für die Krankenpflegeausbildung
Für Krankenpflegeberufe möchte dieses Buch den praktischen Umgang mit Arzneimitteln und Kenntnisse zu erwünschten und unerwünschten Wirkungen von Arzneimitteln vermitteln. Hierzu gehören Grundkenntnisse über einzelne Arzneistoffe und deren Indikationen, zum Verhalten des Arzneistoffs im Körper und deren Anwendung am Patienten.
- komplett: geballtes Wissen rund ums Arzneimittel
- eingängig: klarer Aufbau zum schnellen Verständnis
- nützlich: mit Praxistipps für den Alltag
- vielseitig: Kästen mit Merksätzen, Wiederholungsfragen am Kapitelende und Fallbeispiele zum Vertiefen
- neu: „ExtraWissen“ Geriatrie und Pädiatrie
Die 11., aktualisierte Auflage bleibt den Prinzipien Übersichtlichkeit und Verständlichkeit treu. Gleichzeitig bietet sie – mit Blick auf die Anforderungen der neuen generalistischen Pflegeausbildung – ganz neu und aktuell Informationen zu Besonderheiten der Anwendung von Arzneimitteln in der Geriatrie und Pädiatrie sowie zur Medikamentengabe über Ernährungssonden.
Wissenschaftliche Beratung Christian Schmid
Bearbeitet von Charlotte Schmidt, Dorothe Werner, Anne Panzau, Beate Mussawy und Astrid Pechmann
Arzneimittellehre für Pflegeberufe
11., aktualisierte Auflage
XVI, 424 S., 26 farb. Abb., 170 farb. Tab., 17,0 × 24,0 cm, Kartoniert, 16,80 Euro
ISBN 978-3-8047-3894-2
Wissenschaftliche Verlagsgesellschaft
Stuttgart 2020
Einfach und schnell bestellen
Deutscher Apotheker Verlag, Postfach 10 10 61, 70009 Stuttgart
Tel. 0711 – 25 82 341, Fax: 0711 – 25 82 290
E-Mail: service@deutscher-apotheker-verlag.de
oder unter www.deutscher-apotheker-verlag.de
Schulungen durch die Apotheke
Für die Durchführung entsprechender Fortbildungsveranstaltungen bietet sich die jeweilige heimversorgende Apotheke an. Im Rahmen eines von der Apothekerstiftung Westfalen-Lippe geförderten Vorhabens wurde in Zusammenarbeit mit dem Ärztenetz Bielefeld e. V. bzw. dem AnTiB-Projekt ein entsprechendes Fortbildungsprogramm speziell für Pflegeheimpersonal entwickelt. Herzstück der Maßnahme ist ein einstündiger Vortrag, der in insgesamt acht Pflegeheimen in der Region Ostwestfalen-Lippe angeboten wurde und sich schwerpunktmäßig mit den Besonderheiten von Infektiologie und Antibiotikatherapie bei Pflegeheimbewohnern beschäftigte. Im Anschluss daran wurden den Schulungsteilnehmern in regelmäßigen Abständen Merkblätter zu verschiedenen infektiologisch relevanten Themen zugesandt, z. B. zu Infektionszeichen bei Älteren, asymptomatischer Bakteriurie, der Gewinnung von Urinproben für die mikrobiologische Diagnostik, echter und vermeintlicher Penicillin-Allergie, Clostridioides-difficile-Infektionen und Resistenzbildung (siehe Kasten „Informationen und Merkblätter“). Außerdem wurden ein Informationsblatt für Bewohner und Angehörige sowie Listen mit Einnahme- und Sondengängigkeitshinweisen erstellt.
Informationen und Merkblätter
Im Rahmen des Projekts „Antibiotische Therapie in Bielefeld – AnTiB“ wurden Materialien (Vortragsfolien, Merkblätter) zur Förderung einer rationalen Antibiotikatherapie erstellt, zum Beispiel indikationsbezogen kurzgefasste Empfehlungen zur Standardbehandlung häufiger Infektionskrankheiten in der ambulanten Medizin, Tipps zur Antibiotika-Gabe über Sonden und Antibiotika-Einnahmehinweise in Abhängigkeit von Mahlzeiten. Diese Materialien werden allen Interessierten zur Verfügung gestellt, um sie z. B. für eigene Fortbildungen in den von ihnen versorgten Pflegeheimen zu nutzen. Kontaktieren Sie die Autorin bitte unter abs_im_pflegeheim@mail.de
Evaluation
Zur wissenschaftlichen Evaluation des Projekts wurden die Schulungsteilnehmer gebeten, einen Fragebogen auszufüllen, der neben sieben Wissensfragen auch die Selbsteinschätzung der Pflegekräfte in Bezug auf ihre fachlichen Kenntnisse und ihren Einfluss auf Verordnung und Verbrauch von Antibiotika zum Inhalt hatte. Die Ergebnisse der Teilnehmer, die der Bitte nachgekommen waren (n = 32), wurden anschließend mit einer Kontrollgruppe von Pflegekräften verglichen, die nicht an der Fortbildung teilgenommen hatten (n = 23).
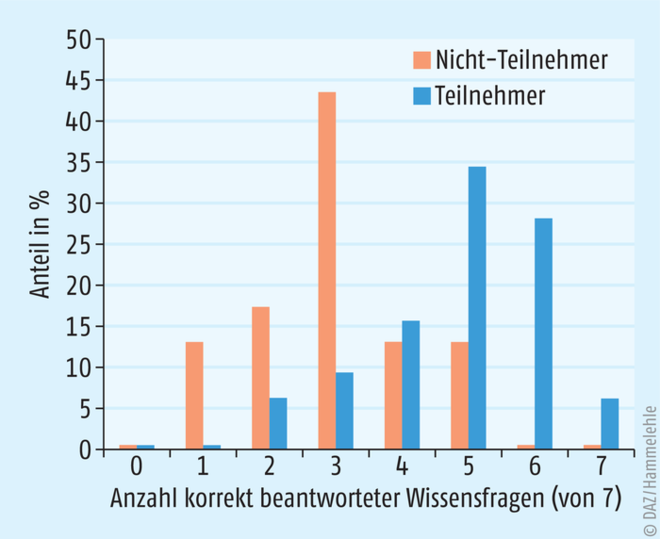
Insgesamt bewirkte die Schulung einen deutlichen Wissenszuwachs bei den Teilnehmern: Während in der Kontrollgruppe nur 26% mehr als die Hälfte der Wissensfragen korrekt beantworten konnten, waren es in der Teilnehmergruppe 84% (siehe Abb. 1). Die Betrachtung der einzelnen Fragestellungen brachte zum Teil sehr erhellende Erkenntnisse. So glaubte über die Hälfte der Pflegekräfte aus der Kontrollgruppe, die Angabe „3 × täglich“ bedeute bei einer Antibiotikaverordnung, die Einnahme müsse zum Frühstück, zum Mittagessen und zum Abendessen erfolgen; die kurze Thematisierung des Aspekts im Rahmen des Vortrags führte zur Auswahl der korrekten Antwort („möglichst alle acht Stunden“) bei 100% der Teilnehmer. Auf die Frage, wie lange eine antibiotische Therapie fortgeführt werden müsse, wenn der Arzt die Therapiedauer nicht vermerkt hat, antworten 57% der Nicht-Teilnehmer mit „bis die Packung aufgebraucht ist“, wohingegen 75% der Teilnehmer – nach entsprechender Ermutigung im Rahmen des Vortrags – angaben, dass in diesem Fall der verordnende Arzt nochmals kontaktiert werden müsse, um die Dauer der Therapie eindeutig festzulegen.
Auch die Selbsteinschätzung der Pflegekräfte änderte sich: Während in der Kontrollgruppe nur 43% der Aussage „Pflegekräfte haben einen entscheidenden Einfluss auf die Verordnung und den Verbrauch von Antibiotika“ zustimmten, waren es in der Teilnehmergruppe 75%. Insgesamt war die Resonanz der Schulungsteilnehmer und Pflegedienstleitungen durchweg positiv. Es zeigte sich aber auch, dass ein erheblicher Schulungsbedarf besteht, der durch die bisherigen Inhalte von Aus- und Fortbildungen nicht zwangsläufig gedeckt wird. Der Zusammenarbeit zwischen den einzelnen Berufsgruppen wird im ambulanten Bereich bisher viel zu wenig Beachtung geschenkt. |
Literatur
[1] Strategien zur Sicherung rationaler Antibiotika-Anwendung im Krankenhaus. S3-Leitlinie der Deutschen Gesellschaft für Infektiologie e. V. (DGI), AWMF-Registernummer 092/001 – update 2018, www.awmf.org/leitlinien/aktuelle-leitlinien.html, Abruf am 25. Januar 2020
[2] Bornemann R, Tillmann R. Antibiotische Therapie in Bielefeld (AnTiB) – Ein lokales Projekt zur Förderung der rationalen Verordnung von Antibiotika in der ambulanten Kinder- und Jugendheilkunde. Bundesgesundheitsbl 2019;62:952-959, www.antib.de
[3] Statistisches Bundesamt, 2019
[4] Suetens C. Healthcare-associated infections in European long-term care facilities: how big is the challenge? Euro Surveill 2012;17:35
[5] The core elements of antibiotic stewardship for nursing homes. Centers for Disease Control and Prevention, 2015, www.cdc.gov/longtermcare/prevention/antibiotic-stewardship.html
[6] Peron EP et al. Another setting for stewardship: high rate of unnecessary antimicrobial use in a veterans affairs long-term care facility. J Am Geriatr Soc 2013;61:289-290
[7] Lim CJ et al. Reducing inappropriate antibiotic prescribing in the residential care setting: current perspectives. Clin Interv Aging 2014;9:165-177
[8] Medicare and Medicaid Programs – Reform of requirements for long-term care facilities. Centers for Medicare & Medicaid Services 2016, Fed Regist 2016;81(192):68688-68872
[9] NN. Antibiotikatherapie bei geriatrischen Patienten. Zeitschrift für Chemotherapie 2015;4:31-34
[10] Katz MJ et al. Implementing antimicrobial stewardship in long-term care settings: An integrative review using a human factors approach. Clin Inf Dis 2017;65:1943-1951
[11] Mc Clean P et al. Antimicrobial prescribing in residential homes. J Antimicrob Chemother 2012;67:1781-1790
[12] Jump RL et al. Template for an antibiotic stewardship policy for post-acute and long-term care settings. J Am Med Dir Assoc 2017;18:913-920
[13] Wilson BM et al. An online course improves nurses’ awareness of their role as antimicrobial stewards in nursing homes. Am J Infect Control 2017;45(5):466-470
























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.