
- DAZ.online
- DAZ / AZ
- DAZ 37/2022
- Wenn Kinder in ein Loch ...
Beratung
Wenn Kinder in ein Loch fallen
Depressionen bei Heranwachsenden in Zeiten der Pandemie
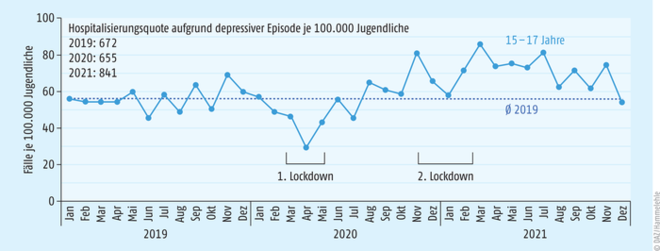
Es waren alarmierende Zahlen, die jüngst in einem Report der DAK-Gesundheit zu stationär behandelten, psychischen Erkrankungen im Kindes- und Jugendalter offengelegt wurden. So stieg im Jahr 2021 der Anteil der 15- bis 17-jährigen Versicherten, die wegen einer depressiven Episode ins Krankenhaus mussten, um 25% gegenüber dem „Vor-Pandemiejahr“ 2019 [1]. Betrachtet man die Entwicklung der Depressions-bedingten Hospitalisierungsquoten der letzten drei Jahre, kann man in dieser Altersgruppe bereits im Herbst 2020 eine deutliche Zunahme der Klinikaufenthalte feststellen (s. Abb. 1). Besonders erwähnenswert ist, dass Mädchen dabei circa fünfmal so häufig stationär behandelt wurden wie Jungen (Hospitalisierungsquoten 2021: 1438 Mädchen bzw. 279 Jungen mit depressiver Episode pro 100.000 Jugendliche). Auch bei Schulkindern im Alter von zehn bis vierzehn Jahren verzeichnete der DAK-Kinder- und Jugendreport im Jahr 2021 mehr Krankenhausaufenthalte aufgrund depressiver Episoden als noch vor der COVID-19-Pandemie (plus 16%). Bei Kindern dieser Altersgruppe stellte die Diagnose Depressive Episode unter den stationär behandelten psychischen Erkrankungen gar diejenige mit der stärksten Zunahme der Behandlungsfallzahlen dar, wenn man die letzten beiden „Pandemie-Jahre“ 2020 und 2021 miteinander verglich [1].
Ist die Pandemie schuld?
Es erscheint naheliegend, die beobachteten Trends auf die COVID-19-Pandemie und die Isolations- und Lockdown-Maßnahmen zur Pandemiebekämpfung zu schieben. In einem den Report begleitenden Kommentar äußerte sich hierzu Professor Wieland Kiess, Direktor der Klinik und Poliklinik für Kinder- und Jugendmedizin am Universitätsklinikum Leipzig, folgendermaßen: „Möglicherweise wurden die Störungen der Jugendlichen erst durch den Lockdown im häuslichen Setting von den Eltern bemerkt und ernst genommen. Möglicherweise hatte die Familie Zeit, sich um das Thema zu kümmern, weil andere Aktivitäten pandemiebedingt zurückgedrängt waren. Möglicherweise haben sich […] zugrunde liegende und bereits vorhandene psychische Themen durch die pandemiebedingten Einschränkungen manifestieren können“ [2]. Der Mediziner warnte eindringlich davor, es sich bei der Interpretation der Daten zu einfach zu machen. Das Ziehen von kausalen Schlussfolgerungen sei aufgrund der angewandten Methodik, des kurzen Beobachtungszeitraums und der komplexen Zusammenhänge nicht möglich.
Nicht jede Belastung mündet in Depression
Auf differenziertere Daten kann da Professorin Ulrike Ravens-Sieberer, Leiterin der am Universitätsklinikum Hamburg-Eppendorf initiierten COPSY-Studie (Corona und Psyche), zurückgreifen. In der viel beachteten, fortlaufenden Längsschnittstudie werden Auswirkungen und Folgen der COVID-19-Pandemie auf die psychische Gesundheit und das Wohlbefinden von Kindern und Jugendlichen in Deutschland untersucht. Während sich in den ersten zwei Wellen der COVID-19-Pandemie erhebliche negative Effekte auf das Belastungserleben befragter Kinder, Jugendlicher und ihrer Eltern zeigten, war im letzten ausgewerteten Erhebungszeitraum (September bis Oktober 2021) schon eine leichte Entspannung der Lage zu verzeichnen [3]. „Nach einer langen Phase der Belastung zu Beginn der Pandemie haben sich die Lebensqualität und das psychische Wohlbefinden der Kinder und Jugendlichen im Herbst 2021 leicht verbessert. Die Zahlen sind im Vergleich zu präpandemischen Daten zwar immer noch hoch, wir wissen aber auch, dass nicht alle Kinder, die belastet sind, mit einer Angststörung oder Depression reagieren“, so Ravens-Sieberer [4]. Von depressiven Symptomen waren zuletzt immerhin noch 11,1% der befragten Kinder und Jugendlichen betroffen, zwischenzeitlich waren es gar 15% („Vor-Pandemieniveau“: 10,0%). Besonders belastend war laut dieser und anderer nationaler wie internationaler Untersuchungen die Krisensituation für Kinder und Jugendliche, wenn sie in beengtem Raum wohnten (< 20 m² Wohnfläche/Person), einen Migrationshintergrund hatten, ihre Eltern eine niedrige Bildung aufwiesen oder unter einer psychischen Erkrankung litten. Bei dieser besonders vulnerablen Personengruppe bestand unter anderem auch ein signifikant erhöhtes Risiko für die Angabe depressiver Symptome, wobei die Odds-Ratio zeitweise, zum Zeitpunkt des zweiten Lockdowns, bis zu vierfach erhöht war [3].
Aufsuchende Hilfen gefordert
Wie prekär die Lage gerade für Kinder aus sozioökonomisch benachteiligten Familien ist, deutet eine aktuelle Analyse des wissenschaftlichen Instituts der AOK zu Auswirkungen der COVID-19-Pandemie auf die psychische Gesundheit von Kindern an [5]. Befragt wurden 3000 Mütter von drei- bis zwölfjährigen Kindern im Februar und März 2022. Bemerkenswerterweise gaben Mütter mit niedriger Schulbildung und/oder geringem Haushaltseinkommen häufiger an, keinerlei Unterstützung zur Bewältigung pandemiebedingter Belastungen zu wünschen, obwohl sie und ihre Kinder nach eigenen Angaben besonders durch die Pandemie, Lockdowns und Quarantänemaßnahmen herausgefordert waren und sich vermehrt psychische Auffälligkeiten bei ihren Kindern gezeigt haben. Darauf bezogen, forderte Dr. Dietrich Munz, Präsident der Bundespsychotherapeutenkammer: „Um Kinder aus Familien mit niedrigem sozioökonomischem Status bei Corona-Einschränkungen zu unterstützen, brauchen wir deutlich mehr aufsuchende Hilfen in Schulen und Kitas“ [6]. Er sprach sich dafür aus, Lehrer und Erzieher stärker dabei zu unterstützen, psychische Belastungen bei Kindern zu erkennen und in Hilfestrukturen zu vermitteln, damit bestehende Versorgungsangebote auch die besonders gefährdeten Kinder erreichen, deren Eltern nicht die Initiative ergreifen würden. Dafür bräuchte es aber mehr Geld und mehr Personal.
Wann spricht man von einer Depression?
Psychische Belastungen und explizit depressive Episoden sind bei Kindern und Jugendlichen aber wahrlich nicht einfach zu identifizieren. Man muss wissen, dass die Symptomatik einer depressiven Störung von Kind zu Kind unterschiedlich ist und die vielgestaltige Ausprägung unter anderem vom Alter und dem Entwicklungsstand abhängt (siehe Kasten). Vor allem aber äußert sich das Erscheinungsbild der Krankheit anders als bei Erwachsenen, wobei Adoleszente hier am ehesten Übereinstimmungen aufweisen. Es wundert daher nicht, dass Eltern Depressionen bei ihren Kindern nicht als solche erkennen. Und auch bei Jugendlichen fallen depressive Veränderungen im mitunter stark schwankenden Gemütszustand des Pubertierenden nicht sofort auf. Wenn man unsicher ist, wie das Verhalten des Kindes oder Jugendlichen einzuschätzen ist oder ob psychische Auffälligkeiten bestehen, sollten Eltern die Sorgen nicht für sich behalten. In erster Linie kann der betreuende Kinderarzt befragt werden, dieser veranlasst gegebenenfalls auch eine Überweisung an Fachärzte für Kinder- und Jugendpsychiatrie und -psychotherapie sowie Kinder- und Jugendlichenpsychotherapeuten. Ratsuchende können sich auch an das niedrigschwellige Angebot örtlicher Familien- und Erziehungsberatungsstellen wenden, die bei einer ersten Einordnung und Therapeutensuche behilflich sein können. Notfälle (zum Beispiel bei Selbst- oder Fremdgefährdung) sollten umgehend in einer Klinik für Kinder- und Jugendpsychiatrie und Psychotherapie vorgestellt werden.
Symptomatik von Depressionen im Kindes- und Jugendalter
unter einem bis drei Jahre
- wirkt traurig
- ausdrucksarmes Gesicht
- erhöhte Reizbarkeit
- selbststimulierendes Verhalten, z. B. Schaukeln des Körpers, übermäßiges Daumenlutschen
- Teilnahmslosigkeit
- Spielunlust
- Spielverhalten mit reduzierter Kreativität und Ausdauer
- gestörtes Essverhalten
- Schlafstörungen
Vorschulalter (drei bis sechs Jahre)
- trauriges Gesicht
- verminderte Gestik und Mimik
- leicht irritierbar, stimmungslabil
- mangelnde Fähigkeit, sich zu freuen
- vermindertes Interesse an Bewegung
- nach innen gekehrtes oder aggressives Verhalten
- verändertes Essverhalten mit Gewichtsab- oder -zunahme
- Schlafstörungen, z. B. Schwierigkeiten beim Ein- und Durchschlafen, Albträume
Schulalter
- verbale Berichte über Traurigkeit
- Schulleistungsstörungen
- Befürchtung, dass die Eltern nicht genügend Beachtung schenken
- Suizidale Gedanken
- motorische Unruhe
Pubertät und Jugendalter
- depressive Symptome laut Diagnosekriterien
- vermindertes Selbstvertrauen
- Ängste, Konzentrationsschwierigkeiten, Gleichgültigkeit
- Leistungsstörungen
- tageszeitabhängige Schwankungen des Befindens
- psychosomatische Beschwerden (z. B. Kopfschmerzen)
- Suizidhandlungen
(modifiziert nach [10])
Behandlungsansätze bei depressiven Störungen im Kindes- und Jugendalter
Bei der Behandlung von Kindern und Jugendlichen mit Depressionen ist die Erkenntnis unter den betroffenen Familien wichtig, dass es sich um eine ernst zu nehmende Erkrankung und keine Lappalie handelt, die wie andere Krankheiten auch therapiert werden muss. Ansonsten besteht die Gefahr einer beeinträchtigten psychosozialen Entwicklung und eines Fortbestehens bis ins Erwachsenenalter beziehungsweise eines dortigen Rückfalls. Zudem ist das Risiko für weitere psychiatrische und organische Erkrankungen, Alkohol- und Drogenkonsum sowie Suizid erhöht [7]. Es ist bei der Therapie notwendig und besonders sinnvoll, das familiäre und soziale Umfeld von Kindern und Jugendlichen mit depressiven Störungen zu berücksichtigen und einzubeziehen. Primär werden psychotherapeutische Interventionen, wie die kognitive Verhaltenstherapie, genutzt. Reicht in mittelgradigen bis schweren Fällen eine Psychotherapie nicht aus oder besteht eine unmittelbare Suizidgefahr, erfolgt unter enger klinischer Beobachtung der begleitende Einsatz von Antidepressiva [7]. Hierfür empfehlen psychotherapeutische Leitlinien Fluoxetin, welches bei Kindern ab acht Jahren zugelassen ist. Ist dieses unwirksam oder wird es nicht vertragen, können mit geringerer Evidenz Sertralin, Citalopram oder Escitalopram eingesetzt werden, die aber über keine Zulassung im Kindes- und Jugendlichenalter verfügen. Eine teil- oder vollstationäre Behandlung sollte dann in Betracht gezogen werden, wenn trotz Therapie ein erhöhtes Suizidrisiko besteht, es wiederkehrend zu Selbstverletzung oder Selbstvernachlässigung gekommen ist und/oder wenn die Intensität der benötigten Behandlung ambulant nicht geleistet werden kann, sowie bei Bedarf nach einer intensiven diagnostischen Einschätzung [7].
Wo Kinder und Eltern Hilfe finden
- In akuten Fällen und zugespitzten Krisen ist die Notaufnahme einer Klinik oder der Rettungsdienst (112) der richtige Ansprechpartner.
- Der Verein Nummer gegen Kummer e. V. ist kompetenter Ansprechpartner bei kleinen und großen Sorgen, Problemen und Ängsten von Kindern, Jugendlichen und Eltern. Das bundesweite telefonische Gesprächs-, Beratungs- und Informationsangebot hilft kompetent und anonym: das Kinder- und Jugendtelefon ist unter 116 111 und das Elterntelefon unter 0800 111 0 550 zu erreichen, www.nummergegenkummer.de
Lange Wartelisten
Leider besteht in Deutschland gerade in ländlichen und strukturschwachen Regionen ein gravierender Mangel an Praxen für Kinder- und Jugendlichen-Psychotherapie (KJP). Hierdurch wird der Bedarf nicht gedeckt und somit eine leitliniengerechte und optimale Behandlung aller jungen Betroffenen vereitelt. Lange Wartelisten bedeuten vor allem, dass frühe Interventionen unterbleiben, weniger dringende Fälle nicht ausreichend oder nur sehr spät gehört werden können und eine Chronifizierung oder Eskalationen zu befürchten sind. Wie massiv die Engpässe in der ambulanten psychotherapeutischen Versorgung von Kindern und Jugendlichen sind, zeigt eine kürzlich veröffentlichte Studie der Universitäten Leipzig und Koblenz-Landau. In einer Online-Befragung wurden 324 Kinder- und Jugendlichenpsychotherapeuten aus allen 16 Bundesländern gebeten, die letzten sechs Monate mit einem sechsmonatigen Zeitraum vor zwei Jahren zu vergleichen [8]. Die Teilnehmenden berichteten, dass sich die Wartezeit für ein Erstgespräch von durchschnittlich 5,8 Wochen vor zwei Jahren auf 10,2 Wochen in den vergangenen sechs Monaten verlängert habe. Im Vergleich zum Vorpandemiezeitraum mussten Betroffene auch signifikant länger auf einen Therapieplatz warten. Während es vor zwei Jahren noch durchschnittlich 14,4 Wochen Wartezeit waren, betrug sie in den vergangenen sechs Monaten durchschnittlich 25,3 Wochen, also mehr als sechs Monate.
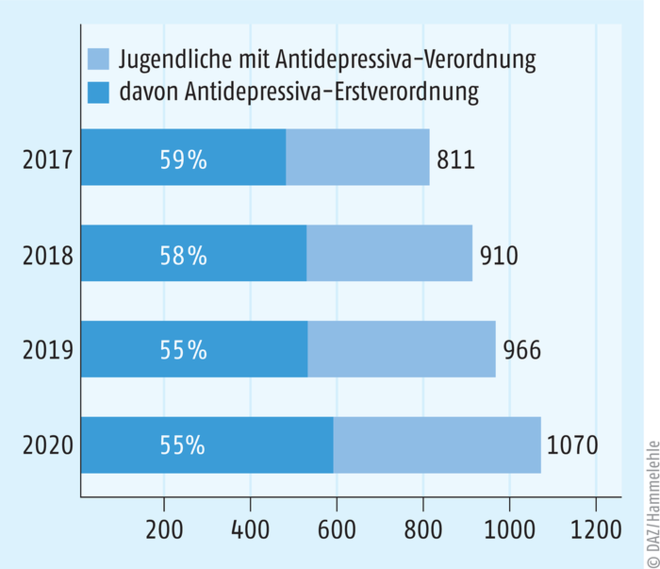
Abb. 2: Zahl der 12- bis 17-jährigen Jugendlichen mit Antidepressiva-Verordnung pro 100.000 Jugendlichen und prozentualer Anteil derjenigen mit Antidepressiva-Erstverordnung (2017 bis 2020) [9].
Mehr Antidepressiva werden verordnet
Neben einer Zunahme stationärer Behandlungen aufgrund depressiver Episoden und mangelnder Kapazitäten in der psychotherapeutischen Versorgung von Kindern und Jugendlichen ist ein weiterer Trend zu beobachten: Die Antidepressiva-Verordnungen steigen, (noch) nicht bei Kindern unter zwölf Jahren, sondern bei Jugendlichen. Dies geht unter anderem aus dem Verordnungsreport 2022 „Kinder und Arzneimittel“ der Techniker Krankenkasse hervor, demzufolge die Zahl der mit Antidepressiva behandelten Jugendlichen von 2017 auf 2020 um 30% zunahm [9]. So erhielt im Jahr 2020 in etwa jeder hundertste Jugendliche zwischen zwölf und 17 Jahren (1070 Jugendliche pro 100.000 versicherten Jugendlichen) mindestens eine Verordnung über ein Antidepressivum (siehe Abb. 2). Die Geschlechterunterschiede sind dabei eindrücklich: Im Jahr 2020 wurden pro 100.000 Versicherten in dieser Altersgruppe deutlich mehr Packungen an Mädchen (5377 Stück) als an Jungen (2019 Stück) abgegeben. Minimal rückläufig ist der prozentuale Anteil derjenigen mit Erstverordnung zu allen behandelten Jugendlichen mit Antidepressiva-Therapie. Es ist wahrscheinlich, dass sich dieser Trend im Jahr 2021 fortgesetzt hat, wenn man ein weiteres Ergebnis der oben erwähnten Befragung von Kinder- und Jugendlichenpsychotherapeuten einfließen lässt: Begonnene Therapien wurden seit dem Pandemiebeginn signifikant häufiger verlängert und seltener abgebrochen oder ausgesetzt [8]. |
Literatur
[1] Witte J et al. Krankenhausversorgung von Kindern und Jugendlichen während der Pandemie Fokus: Psychische Erkrankungen. Ergebnisse des DAK-Kinder- und Jugendreports 2022. www.dak.de/dak/download/report-2558040.pdf
[2] Statement von Prof. Dr. med. Wieland Kiess, Direktor der Klinik und Poliklinik für Kinder- und Jugendmedizin am Universitätsklinikum Leipzig, zum Kinder- und Jugendreport 2022 der DAK-Gesundheit. Pressemeldung der DAK-Gesundheit vom 27. Mai 2022, www.dak.de/dak/download/statement-prof--kiess-2558050.pdf
[3] Ravens-Sieberer U, Kaman A et al. Seelische Gesundheit und Gesundheitsverhalten von Kindern und Eltern während der COVID-19-Pandemie - Ergebnisse der COPSY-Längsschnittstudie. Dtsch Arztebl Int 2022;119:436–437
[4] Psychische Belastung von Jugendlichen und Kindern weiterhin hoch – aber leicht rückläufig. Pressemitteilung des Universitätsklinikums Hamburg-Eppendorf vom 9. Februar 2022, www.uke.de/dateien/kliniken/kinder-und-jugendpsychiatrie-psychotherapie-und-psychosomatik/forschungssektion-child-public-health/dokumente/copsy/pressemitteilung-copsy-w3.pdf
[5] Zok K, Roick C. Auswirkungen der Covid-19-Pandemie auf die psychische Gesundheit von Kindern. WIdO-monitor 2022;19(1):1-12
[6] Mehr aufsuchende Hilfen in Schulen und Kitas notwendig. Pressemeldung der Bundespsychotherapeutenkammer (BPtK) vom 16. August 2022, www.bptk.de/corona-pandemie-verschlechtert-seelische-gesundheit-von-kindern/
[7] Behandlung von depressiven Störungen bei Kindern und Jugendlichen. S3-Leitlinie, AWMF-Registernummer 028-043, Stand: 1. Juli 2013, zurzeit in Überarbeitung, gültig bis 30. Juni 2018
[8] Plötner M et al. Einfluss der COVID-19-Pandemie auf die ambulante psychotherapeutische Versorgung von Kindern und Jugendlichen. Psychotherapie 2022, https://doi.org/10.1007/s00278-022-00604-y
[9] Kinder und Arzneimittel-Verordnungsreport 2022. Techniker Krankenkasse 2020, www.tk.de/resource/blob/2122734/994a6e4fd3f601779d797071a7054127/tk-report-kinder-und-arzneimittel-data.pdf
[10] Depression im Kindes- und Jugendalter. Wie zeigt sich eine Depression bei Kindern? Informationen der Stiftung Deutsche Depressionshilfe, www.deutsche-depressionshilfe.de/depression-infos-und-hilfe/depression-in-verschiedenen-facetten/depression-im-kindes-und-jugendalter
Zu viel oder zu wenig passiert?
Ein Kommentar
Bevor Kinder und Jugendliche wegen Depressionen hospitalisiert werden oder Antidepressiva erhalten, ist in der Regel viel passiert – oder etwa zu wenig? Denn viele Erkrankungen werden zunächst eben nicht erkannt, geschweige denn professionell behandelt. In manchen Fällen sind Eltern schlicht unwissend darüber, dass auch Kinder und Jugendliche von Depressionen betroffen sein können. Andere ignorieren vermutlich psychische Auffälligkeiten, weil diese nicht in ihr Bild der heilen Familie passen, und versuchen, sie „auszusitzen“. Manche befürchten vielleicht, sie oder ihr Kind könnten durch die Diagnose Depression stigmatisiert oder z. B. bei der späteren Berufswahl benachteiligt werden. Eigene psychische Erkrankungen, Belastungen oder Überforderungen mögen auch eine Rolle spielen, weshalb Eltern keine professionelle Unterstützung in Anspruch nehmen (können).
Die späte Suche nach Hilfe erfolgt dann häufig erst bei entsprechend hohem Leidensdruck der Kinder und Jugendlichen, wenn selbstverletzendes Verhalten aufgetreten ist, bei erhöhtem Alkohol- oder Drogenkonsum oder wenn das familiäre Zusammenleben immer mehr aus den Fugen geraten ist. Diese Suche endet oft im Krankenhaus, auch, weil verzweifelte Familien vorher keinen Therapeuten gefunden haben. Wohlgemerkt: Das inakzeptable wochen- oder monatelange Warten auf einen Therapieplatz wird nicht erst seit Beginn der Pandemie, sondern seit mehr als zehn Jahren von Fachverbänden, Therapeuten, Betroffenen und Journalisten angemahnt. Ist eine adäquate psychotherapeutische Behandlung nicht verfügbar oder liegt sie in monatelanger Ferne, müssen scheinbar auch Antidepressiva „zur Überbrückung“ bei Kindern und Jugendlichen verordnet werden, um Schlimmeres zu verhindern. Dieser Gedanke ist unerträglich!
Sorgen macht mir vor allem die Situation von psychisch auffälligen Kindern und Jugendlichen, die innerhalb der Familie keine Fürsprecher haben oder die unter Fluchterfahrungen leiden. Wer setzt sich für ihre seelische Gesundheit ein? Hier muss die Politik dringend handeln, mehr Präventions- und Informationsangebote schaffen, zum Beispiel in Kindergärten und Schulen, ambulante wie (teil-)stationäre Therapieplätze dem Bedarf anpassen, die Versorgungsforschung fördern, Kinder und ihre Familien stärken und psychische Erkrankungen aus der Tabuecke holen!






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.