
- DAZ.online
- DAZ / AZ
- DAZ 41/2016
- Was weiß der Patient bei...
Medikationsanalyse Spezial
Was weiß der Patient bei der Entlassung?
Medikationsplan als effektives Präventionsinstrument von arzneimittelbezogenen Problemen
Bei einem stationären Aufenthalt wird in der Regel die medikamentöse Therapie des Patienten neu eingestellt. Eine besondere Herausforderung kann auf den Patienten zukommen, wenn zahlreiche, vor allem potenziell risikoreiche Arzneimittel nach der Entlassung selbst eingenommen werden sollen. Ein umfassendes Wissen um seine Arzneimittel und deren Anwendung schützt den Patienten vor vermeidbaren unerwünschten Arzneimittelwirkungen. Ansonsten können letztere bis hin zu Wiederaufnahme ins Krankenhaus, bleibenden Schäden und sogar zum Tod des Patienten führen. Neben Wissenslücken an der Schnittstelle vom Krankenhaus zum niedergelassenen Arzt durch Kommunikationsdefizite auf ärztlicher Ebene können fehlende Informationen beim Patienten zur Verunsicherung führen. Letztere können in Problemen bei der Therapietreue sowie in Fehlanwendungen der Arzneimittel resultieren. Internationale Studien wie von Paulino et al. [2] berichten, dass die Medikation bei zwei von drei Patienten nach Entlassung aus dem Krankenhaus arzneimittelbezogene Probleme aufweist. Wissensdefizite um die Arzneimitteltherapie werden dabei als eine Hauptursache genannt. Das Problem wird verschärft, wenn Arzneimittel zur Anwendung kommen, die eine enge therapeutische Breite aufweisen oder deren unerwünschte Wirkungen besonders schwerwiegend sein können. Dabei sind solche Risiken vielfach durch eine gute Kenntnis des Patienten zu seinen Arzneimitteln mit einer richtigen Anwendung vermeidbar. Lösungsstrategien zur Verbesserung des Wissens des Patienten um seine Medikamente – gerade bei Entlassung aus der stationären Versorgung – werden vielfach diskutiert. Die aktuellen Initiativen zum elektronisch basierten Medikationsplan und die Rolle des Apothekers können dabei als ganz aktuelles Beispiel dienen. Es stellt sich allerdings die Frage, wie gut es um das Wissen der Patienten derzeit tatsächlich bestellt ist und ob sich Faktoren wie das Vorliegen eines Medikationsplans aus der Routineversorgung nachweislich positiv auswirken.
Leipziger AMTS-Studie
Im Rahmen von Projekten, die durch die Landesapothekerkammer Baden-Württemberg und die Helios Forschungsförderung unterstützt wurden, untersuchte die Arbeitsgruppe um Professor Dr. Thilo Bertsche von der Universität Leipzig (siehe Kasten) systematisch den Wissensstand von Patienten zu ihrer Entlassmedikation einschließlich ihrer Einflussfaktoren. Für die Studie wurden zwei internistische Abteilungen in einem Akutkrankenhaus der Zentralversorgung in Konstanz (Baden-Württemberg) mit 350 Betten und drei Stationen einer geriatrischen Rehabilitationseinrichtung in Sachsen mit 81 Betten gewählt. Insgesamt 179 Patienten wurden von zwei Apothekerinnen vor Entlassung in einem strukturierten Interview zu ihrer Entlassmedikation befragt. Es wurden nur Patienten eingeschlossen, die nach der Entlassung selbst ihre Arzneimitteleinnahme durchführen konnten. In 12% der Patienteninterviews war ein Angehöriger zugegen, der Hilfestellung bei den Fragen geben durfte. Das Interview wurde von den beiden Apothekerinnen innerhalb eines Werktags vor Entlassung des Patienten aus dem Krankenhaus durchgeführt. War ein Medikationsplan aus der Routineversorgung – unabhängig der strukturellen und inhaltlichen Qualität – verfügbar, durfte dieser vom Patienten beim Interview genutzt werden.
Patientenbezogene Forschung und Lehre am Leipziger Zentrum für Arzneimittelsicherheit
Das Team um Professor Dr. Thilo Bertsche hat sich zum Ziel gesetzt, arzneimittelbezogene Probleme, die eine Gefährdung für die Patientensicherheit darstellen können, zu identifizieren. Darauf basierend sollen bedarfsgerechte Maßnahmen zur Optimierung der Arzneimitteltherapiesicherheit (AMTS) entwickelt und in der Routineversorgung auf ihren Nutzen hin untersucht werden. Schwerpunkte der interdisziplinären unmittelbar patientenorientierten Forschung zu AMTS liegen in der Untersuchung von Interventionsstrategien durch Arzt, Pflegedienst und Apotheker wie dem Medikationsmanagement. Weitere Elemente bilden Untersuchung von Einflussfaktoren für Arzneimittelwirkung und Risiken im Rahmen der Versorgungsforschung sowie elektronische Arzneimittelinformationstechnologien unter besonderer Beachtung des Medikationsplans. Im Fokus der drittmittelgeförderten und mit Preisen ausgezeichneten Forschung steht dabei die ganze Breite der Routineversorgung vom Krankenhaus über Einrichtungen der Langzeitpflege bis zum Hausarzt und zur öffentlichen Apotheke. Einen besonderen Fokus bilden Patienten und ihre Angehörigen in der Kinder- und Jugendmedizin, Geriatrie und Palliativmedizin.
Von dieser patientenorientierten und forschungsaktiven Ausrichtung profitieren auch unmittelbar Studierende, die in Leipzig an einer Übungsapotheke und Stationsvisiten teilnehmen. Interessierte Studierende können im Rahmen von Wahlfach-/Forschungspraktika und Diplomarbeiten bereits früh im Studium an einer forschungsbasierten klinischen Pharmazie mitwirken und Problemlösungskompetenzen entwickeln. Außerdem profitieren auch Studierende anderer Fachrichtungen wie der Medizin, denen Themen der Arzneimitteltherapiesicherheit und die Rolle des Apothekers dabei vermittelt werden.
Diese innovativen Konzepte, die aktuell auch von der Universität Leipzig für den Sächsischen Landeslehrpreis 2016 nominiert wurden, könnten auch für einen zukunftsweisen Modellstudiengang Pharmazie mit enger Anbindung an die Medizin am Standort Leipzig genutzt werden.
Die teilnehmenden Patienten waren eingeladen, zu folgenden Aspekten ihrer Entlassungsmedikation Angaben zu machen: Arzneimittel- oder Wirkstoffname, Darreichungsform, Wirkstärke, Anwendungsschema und Anwendungsgrund („Indikation“).
Zusätzlich zum Interview wurden insgesamt 1512 Verordnungen der Entlassmedikamente der eingeschlossenen Patienten ausgewertet. Gesondert wurden nach Saedder et al. [3] definierte Risikoarzneimittel betrachtet, die folgende Wirkstoffe bzw. Wirkstoffgruppen mit einem besonders hohen Potenzial für unerwünschte Arzneimittelwirkungen umfassten: Methotrexat, Theophyllin, herzwirksame Glykoside, oral einzunehmendes Kalium, Amiodaron, orale und transdermale Opioidanalgetika, nicht-steroidale Antiphlogistika (NSAID), orale Antikoagulantien und orale Antiinfektiva.
Medikationsplan steigert Wissen
Von den in der Studie befragten Patienten benannten 48% ihre Entlassmedikamente richtig. Der Anteil zutreffender Nennungen war im Akutkrankenhaus mit 60% im Vergleich zur Rehabilitationseinrichtung mit 32% signifikant größer (p < 0,001). Die Zunahme des Alters um ein Jahr ging rechnerisch mit einem um durchschnittlich fast einen Prozentpunkt geringeren Wissen einher. Eine längere Hospitalisierung erwies sich außerdem als Risikofaktor für mangelndes Wissen.
Etwa 40% der Patienten nutzten in den Interviews Medikationspläne. Patienten, die im Interview auf einen Medikationsplan zurückgreifen konnten, benannten signifikant mehr Entlassmedikamente richtig als Patienten ohne Medikationsplan (66% vs. 35%; p < 0,001). Die Diskrepanz zu 100% unter Nutzung eines Medikationsplans erklärt sich dadurch, dass Patienten häufig Medikationspläne vor dem Krankenhausaufenthalt oder dem letzten Krankenhausaufenthalt nutzen und diese häufig nicht aktualisiert waren.
Eine Qualitätsoptimierung – am besten im Kontext der seit Oktober 2016 flächendeckenden Implementierung – lässt eine weitere Verbesserung des Patientenwissens erwarten, denn die Verwendung eines Medikationsplans führte zu einem um 45 Prozentpunkte gesteigerten Wissen.
Potenziell risikoreiche Arzneimittel im Fokus
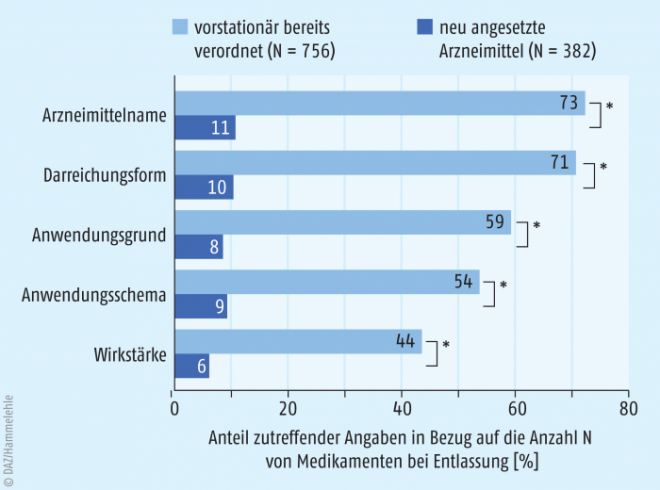
Von den insgesamt 1512 analysierten Verordnungen zu Entlassmedikamenten wurden 382 während des stationären Aufenthalts neu angesetzt und dem niedergelassenen Hausarzt zur Weiterverordnung empfohlen. Unter den Entlassmedikamenten befanden sich 143 Risikoarzneimittel, darunter am häufigsten orale Antikoagulanzien (28%), orale oder transdermale Opioidanalgetika (27%) und orale Antiinfektiva (19%). Risikoarzneimittel waren im Vergleich zu allen Entlassmedikamenten signifikant häufiger unter den Arzneimitteln vertreten, die während des stationären Aufenthalts neu angesetzt worden waren (p = 0,001).
Die Patienten vermochten neu angesetzte Arzneimittel signifikant seltener zutreffend zu benennen als bereits vorstationär eingenommene Arzneimittel (11% vs. 73%; p < 0,001, Abb. 1). Von den anderen erfragten Informationen zur richtigen Arzneimittelanwendung wie Darreichungsform, Anwendungsgrund, -schema und Wirkstärke wurden maximal 10% bei den neu angesetzten Arzneimitteln zutreffend genannt. Interessanterweise hatte der Faktor Polymedikation keinen signifikanten Einfluss auf das arzneimittelbezogene Wissen, ebensowenig das Hinzuziehen eines Angehörigen.
Fazit und Ausblick
Arzneimittelbezogene Wissensdefizite sind bei Patienten, die nach einer Entlassung aus dem Krankenhaus ihre Medikamente selbst einnehmen, alarmierend häufig. Für die stationär neu angesetzten Arzneimittel konnten gerade einmal 11% die Bezeichnung ihrer Arzneimittel nennen. Für das zur richtigen Einnahme essenzielle Anwendungsschema waren es sogar nur 9%. Gerade bei den häufig von Wissensdefiziten betroffenen Risikoarzneimitteln wie oralen Antikoagulanzien, oralen oder transdermalen Opioidanalgetika und oralen Antiinfektiva kann fehlendes Wissen schnell schwerwiegende Folgen haben. Ein fehlender Medikationsplan, höheres Lebensalter, Hospitalisierung in einer Rehabilitationseinrichtung und eine längere Hospitalisierung erwiesen sich als Risikofaktoren für Wissensdefizite.
Die Ergebnisse belegen einen hohen Schulungsbedarf der Patienten über ihre Entlassmedikation. Die intensivere Nutzung eines strukturell und qualitativ optimierten Medikationsplans stellt ein effektives Instrument zur Prävention von arzneimittelbezogenen Wissensdefiziten dar. |
Quellen
[1] Freyer J, Greißing C, Buchal P, Kabitz HJ, Kasprick L, Schuchmann M, Sultzer R, Schiek S, Bertsche T. Discharge medication – what do patients know about their medication on discharge? Dtsch Med Wochenschr 2016;141(15):e150-6
[2] Paulino EI, Bouvy ML, Gastelurrutia MA, Guerreiro M, Buurma H; ESCP-SIR Rejkjavik Community Pharmacy Research Group. Drug related problems identified by European community pharmacists in patients discharged from hospital. Pharm World Sci 2004;26(6):353-360
[3] Saedder EA, Brock B, Nielsen LP, Bonnerup DK, Lisby M. Identifying high-risk medication: a systematic literature review. Eur J Clin Pharmacol 2014;70(6):637-645
Weitere Artikel zum Thema "Medikationsanalyse Spezial":
- S. Erzkamp: Die Medikation analysieren – Praktische Tipps zur Verbesserung der AMTS und zum Einstieg in die Medikationsanalyse
- S. Mayer und Mitarbeiter: Quick-Check – Medikationsanalyse mit kleinem Aufwand und großer Wirkung
- T. Müller-Bohn: Ertragsbringend oder nur kostendeckend? – Die Medikationsanalyse aus betriebswirtschaftlicher Sicht





















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.