
- DAZ.online
- DAZ / AZ
- DAZ 50/2017
- Länger besser leben
Schwerpunkt Palliativmedizin
Länger besser leben
Wie unheilbar Kranke durch ein multiprofessionelles Team optimal begleitet werden können
Palliativ Care meint ein spezielles medizinisches Behandlungskonzept, das einen Ansatz zur Verbesserung der Lebensqualität von Patienten und ihren Zugehörigen lebt, die mit Problemen konfrontiert sind, welche mit einer lebensbedrohlichen Erkrankung einhergehen. Dies geschieht durch Vorbeugen und Lindern von Leiden, durch frühzeitige Erkennung, sorgfältige Einschätzung und Behandlung von Schmerzen sowie anderen Problemen körperlicher, psychosozialer und spiritueller Art.
Breaking bad news
Um Palliativ Care an den Kranken und auch seine Bezugspersonen heranzutragen, wird in aller Regel Kommunikation nach dem sogenannten SPIKES-Modell, breaking bad news, angewandt.
Der aktuelle Wissensstand des Patienten ist zu sammeln, in Relation zu den Bedürfnissen des Betroffenen sollen die medizinischen Fakten mitgeteilt werden. Zugleich soll Unterstützung signalisiert und ein Behandlungsplan entwickelt werden.
Die Gesprächsführung mit dem Betroffenen und gegebenenfalls seinen Zugehörigen sollte in geschütztem Rahmen erfolgen (S); mit offenen Fragen soll sein bereits vorhandenes Wissen und das Ziel des begonnenen Gespräches erfasst werden (P). Im nächsten Schritt gilt es abzuklären, was der Patient in welcher Form hören möchte bzw. kann (I). In klaren Worten, die dem Wortschatz und der Gesprächsebene des Patienten entsprechen müssen, soll dann die angepasste Information übermittelt werden (K). Unterstützung kann durch mitfühlende Worte formuliert werden: Empathie ist die Grundhaltung in allen Phasen des Gespräches (E). Nachfolgend wird der Patientwunsch und -wille eruiert und das weitere Vorgehen daran orientiert. Am Gesprächsende werden die Ergebnisse in wenigen Sätzen zusammengefasst und die gemeinsame Strategie wiederholt. Missverständnisse sind hier im Ansatz zu verhindern (S).
SPIKES-Modell
S – Setting up the interview
P – Assessing the patients Perception
I – Obtaining the patients Invitation
K – Giving Knowledge
E – Addressing Emotions
S – Strategy and Summary
Die Sterbephasen
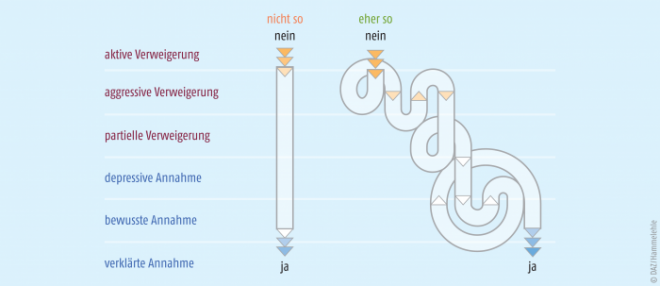
Palliativ Care findet statt am Ende einer Erkrankung, die als nicht heilbar und lebensbedrohlich eingestuft wurde. Sie ist der letzte Schritt, die letzte Kommunikation im Leben vor dem Tod. Ihm geht der Sterbeprozess voraus. Bereits 1969 beschrieb die amerikanische Ärztin und Sterbeforscherin E. Kübler-Ross das Modell der fünf Sterbephasen (Abb. 1).
Sie sind in der Palliative Care ein wichtiger Baustein in der Umsetzung des Behandlungsplanes z. B. eines multiprofessionellen Teams für Betroffene und Zugehörige. Wie und zu welchem Zeitpunkt die Phasen erreicht werden, bleibt letztlich sehr unterschiedlich, da das Sterben immer ein individueller Prozess ist. Dabei wechseln die Phasen immer wieder ab: Ein Patient, der gestern noch seinen nahenden Tod bewusst angenommen hat, kann am nächsten Tag wieder den Wunsch äußern, seine Erkrankung durch eine Therapie zu heilen, auch wenn dies medizinisch nicht möglich ist. Somit ist es stets notwendig, eine Überprüfung des Therapieplanes vorzunehmen. Dazu ist es notwendig, immer wieder den Patienten zu hören. Das bedeutet auch, dass der Patient über die Therapie entscheidet.
Physiologisch gesehen geben in den Sterbephasen die Organe ihre Funktion auf, wodurch verschiedenste Symptome wie Schluckstörung, Harn- und Stuhlverhalt, Unruhe bis zum agitierten Delir, aber auch Somnolenz bis zum Koma entstehen. Die Folge ist z. B. das Einstellen von oraler Flüssigkeits- und Nahrungsaufnahme, die konsekutiv zu Volumenmangel und katabolen Stoffwechselvorgängen führt. Die Aufnahme von Medikamenten wird zu einer Herausforderung für die Umgebung und den Patienten, es entstehen Konfliktfelder aus Angst und Anspannung, die wiederum ihren Spiegel in den Sterbephasen von Kübler-Ross finden.
Neben medizinischem Personal ist vor allem auch die Apotheke in diesem Zusammenhang in allen Phasen Anlaufstelle und Schnittstelle des Zusammentreffens von Laienmeinung, sprichwörtlichen Auswüchsen des Volksmundes, ärztlicher und pflegerischer Sichtweise. Sie muss hier Rückhalt bieten in maximaler Verzweiflung der Betroffenen und Zugehörigen, und ihnen den roten Faden geben, das Richtige zu tun.
Hier sollte die Devise sein: Eine letzte, verbliebene Autonomie des kranken und gegebenenfalls schon sterbenden Menschen ist die Öffnung des Mundes oder eben das Nicht-Öffnen. Dies ist klar im Gegensatz zum sogenannten Sterbefasten gemeint. Der, der Hunger und Durst hat, wird das Anreichen von Flüssigkeit und oder Nahrung annehmen und den Mund öffnen. Hilfreich mag die Anwendung eines Strohhalmes sein, der am ehesten den physiologischen Schluckakt an den Lippen beginnen lässt und noch als selbstbestimmend einzuordnen ist. Auch das Besprühen der Mundhöhle mittels eines Zerstäubers bei geöffnetem Mund oder aber die Anwendung von Mundpflege im Sinne eines Bestreichens der Lippen mit Flüssigkeiten ist sinnvoll, die Würde des Patienten achtend und gleichwohl den am Bett Sitzenden beruhigend.
Infusionen (vornehmlich als subcutane Gabe in der ambulanten Pflege) und parenterale Ernährungen führen eher zu zusätzlich belastenden Symptomen, als dass sie die usprünglichen Leiden lindern. Auftreten können z. B. lokale Ödeme, Ascites und Pleuraergüsse oder andere Herzbelastungszeichen, hier vorrangig das sogenannte „Todesrasseln“ oder „death-rattle“. Diese Geräusche sind für das Umfeld des Patienten häufig besonders belastend. Sie sind Zeichen eines terminales Lungenödems, welches verstärkt bei intravenöser Gabe entsteht, da die Nieren nicht mehr die zusätzliche Flüssigkeit ausscheiden können. Sie fördern Übelkeit und Erbrechen oder Luftnot und damit Erstickungsangst, sodass weitere Medikamente zur Linderung eingesetzt werden müssen.
Zugleich wird hier zu einem Moment Hoffnung gespendet, an dem in der Redundanz der Therapieüberprüfung eher die althergebrachte Devise „weniger ist mehr“ gelten sollte.
Ein multiprofessionelles Team wie ein Palliativ-Care-Team kann ebenso wie eine Apotheke oder auch der aufgeschlossene, rationale Zugehörige den palliativen Umgang mit der Ernährung im fortschreitenden Krankheitsprozess gut begleiten. Ist die Apotheke zu Beginn einer (Krebs-)Erkrankung sicherlich gut beraten, unterstützende, orale Kostformen inklusive der klassischen Trinknahrung, sogenannte Astronautenkost, anzuraten, sollte sie doch im Weiteren den Zugehörigen unterstützen, mit der Reduktion der Medikamente auch die Reduktion von Flüssigkeit und Nahrung zu respektieren. Eine Frage nach dem in der Patientenverfügung festgehaltenen Patientenwillen mag hier eine Stütze sein.
Wann dieser Punkt erreicht ist, ist prospektiv nicht zu erfassen. Lediglich die Reevaluierung und Kommunikation mit dem Patienten oder seines Bevollmächtigten vermag zu überprüfen, was der Wille ist.
Der Beginn des Sterbeprozesses ist ausschließlich retrospektiv zu beschreiben. Die prognostische Unsicherheit, wann das Lebensende beginnt und ein Umschalten in Diagnostik und Therapie erforderlich ist, ist ebenso schwer vorhersagbar.
Der Patient selbst wird wissen, ob und wann sein Wunsch nach Behandlungsabbruch und Therapieende erreicht ist. In Zeiten einer weit fortgeschrittenen Pharmakotherapie und apparativen Medizin ist dies maximal schwer.
Sicherlich muss nicht jeder Sterbende am Lebensende durch ein Palliativ-Care-Team betreut werden. Eine gute hausärztliche Betreuung ist oftmals genau das, was in der Temel-Studie abgebildet wurde. Mitunter ist jedoch eine begleitende Struktur wie ein multiprofessionelles Team eine gute Ergänzung. Durch Koordination und lückenlose Symptomkontrolle können Diagnostik und Therapie stetig überprüft und reevaluiert und so der aktuellen Krankheits- sowie Lebenssituation angepasst werden. Als eminent wichtig dabei ist das authentische und alternativlose Konzept der Fortführung einer Versorgung unter Reduzierung aller medikamentösen und supportiven Versorgungskonzepte.
Ein Mittel zu einem solchen Vorgehen und dessen Kommunikation ist die detaillierte Patientenverfügung und Vorsorgevollmacht. Beispielsweise in einer SAPV-Umsorgung kann dann eine multiprofessionelles Team stetig an- und besprechen, was möglich und machbar ist, authentisch mit dem Betroffenen den nun aktuellen Wunsch erarbeiten und ihn in der Umsetzung begleiten. Zu welchem Zeitpunkt auch immer wird das Wissen und die Achtsamkeit eines Palliativ-Care-Teams benötigt.
Das Ziel aller palliativen Versorgung, insbesondere in der SAPV, ist das Erreichen einer möglichst optimalen Minderung der Symptomlast durch ganzheitliche Behandlung des Patienten unter Einbeziehung seiner Angehörigen. Nicht nur das Symptom alleine steht im Mittelpunkt der Therapie (z. B. Schmerzen und Gabe von Schmerzmitteln), sondern das gesamte Umfeld des Patienten muss beachtet und begleitet werden (z. B. zusätzlich zur Schmerztherapie psychologische und hospizliche Begleitung, Abbau von Ängsten, Hilfestellungen bei sozialen Krisen etc.).
Grenzen der Belastbarkeit
Trotz aller Begleitung und suffizienter Kontrolle aller belastenden Symptome (z. B. optimale Schmerzeinstellung, Beseitigung von Luftnot) können hochgradig belastende Situationen für den Patienten verbleiben. In diesen Situationen, die Patient, Zugehörige und das Palliative-Care-Team an die Grenze der Belastbarkeit bringen, ist die Prüfung der Indikation einer palliativen Sedierung nach Wunsch des Patienten notwendig.
Indikationen und Varianzen des Sedierungskonzeptes sind in Leitlinien beschrieben. Die palliative Sedierung grenzt sich ganz klar von einer oftmals befürchteten aktiven Sterbehilfe ab und dient letztlich der Linderung von nicht anders beherrschbaren hochgradig belastenden Symptomen (siehe Kasten Ultima Ratio). Zur Durchführung und vor allem zur Wahrung der ethischen und moralischen Werte im Umgang mit dieser medikamentösen Therapiemaßnahme am Behandlungsende eines Krankheitsprozesses sind unbedingt diese Vorgaben einzuhalten.
Ultima Ratio: Palliative Sedierung
In seltenen Fällen ist weder durch eine ursächliche noch durch eine symptomatische Therapie, bzw. durch das Weglassen von Maßnahmen, eine zufriedenstellende Linderung des Leidens bei Sterbenden zu erreichen. Als Ultima Ratio ist in solchen Situationen eine palliative Sedierung zu erwägen. Die palliative Sedierung beinhaltet den überwachten Einsatz von Medikamenten für Patienten, die unter therapierefraktären Symptomen leiden. Als Indikationen in der Sterbephase werden häufig agitierte Verwirrtheit, Atemnot, Schmerz, epileptische Anfälle, massive Blutungen oder Asphyxie sowie nichtphysische Symptome wie refraktäre depressive Zustände, Angst, oder existenzielles Leid genannt… Das Ziel der Sedierung ist die Linderung der Symptomlast in einer für den Patienten, die Angehörigen und Mitarbeiter ethisch akzeptablen Weise und nicht die vorzeitige Beendigung des Lebens. Das Behandlungsziel und die eingesetzten Medikamente sind zu dokumentieren. Als Folge der palliativen Sedierung kann eine Bewusstseinsminderung in unterschiedlicher Ausprägung resultieren. Die Medikamentendosierung sollte schrittweise gesteigert oder reduziert werden, sodass die Symptomlast effektiv gelindert wird und die Bewusstseinslage möglichst wenig beeinträchtigt wird. Die Anwendung erfordert besondere Sorgfalt und klinische Erfahrung. Die klinische Einschätzung sollte durch einen in der Palliativmedizin erfahrenen und kompetenten Arzt erfolgen und benötigt geschulte Pflegefachkräfte …
[Auszug Leitlinie Sedierung in der Palliativmedizin 2010, European Association for Palliative Care]
Die therapeutische (oder palliative) Sedierung wird im palliativmedizinischen Kontext verstanden als der überwachte Einsatz von Medikamenten mit dem Ziel, die Symptomlast in anderweitig therapierefraktären Situationen in einer für Patienten, Angehörige und Mitarbeiter in einer ethisch akzeptablen Weise zu reduzieren. Dazu wird die Bewusstseinslage medikamentös vermindert oder auch aufgehoben (Bewusstlosigkeit).
Sedierung wird im palliativmedizinischen Behandlungsumfeld in diversen Situationen eingesetzt:
1. kurzfristige Sedierung für belastende Behandlungen
2. Sedierung zur Behandlung von Brandverletzten
3. Sedierung in der Entwöhnung von Beatmung am Lebensende (terminales Weaning)
4. Sedierung zur Behandlung anderweitig refraktärer Symptome in der Finalphase
5. Sedierung in Notfallsituationen
6. zwischenzeitliche Sedierung zur Erholung von belastenden Zuständen (respite sedation)
7. Sedierung bei psychischen und existenziellen Krisen
Umsetzung von Wunsch und Willen
Betroffene und Zugehörige schätzen genau diesen Umgang mit Leben und Sterben, quasi als S3-Leitlinie für Umsetzung von Wunsch und Willen. Dadurch erlangen sie ein Sicherheitsversprechen für eine komplexe Symptomlast. Dies spiegeln die in der Regel im Rahmen des Qualitätsmanagements erhobenen Befragungen von Hinterbliebenen wider (Abb. 2). In fünf Jahren verstarben 95% der Patienten in häuslicher Umgebung. 30% der Patienten wurden durch den ambulanten Hospizdienst mitbetreut.
Der Mensch im Mittelpunkt
Der Mensch ist Mittelpunkt unseres Handelns. Jeder Sterbeprozess verläuft individuell. Angst vor dem Tod ist nicht aufzulösen, jedoch gilt dies für die Angst vor dem Sterben. Hören und gehört werden, gemeinsam mit Vertrauen den letzten Weg gehen. Die Würde des Menschen in seiner letzten Lebensphase und Linderung seiner Beschwerden sind oberstes Gebot allen Handelns. Dort wo die allgemeine Versorgung an ihre Grenzen gerät, das heisst vor allem bei komplexen und schwierigen Versorgungs- und Behandlungssituationen, ist die multiprofessionelle Begleitung unerlässlich, um den Patientenwillen umzusetzen. Maxime sollte hier sein: Freundlichkeit – Ruhe – Kompetenz – Präsenz.
Möglich gemacht wird diese, wie auch jede andere Symptomkontrolle, ausschließlich durch die Implementierung der Medikation und deren Applikationssysteme durch die Zusammenarbeit mit einer spezialisierten Apotheke. So wird sichergestellt, dass in einer 24/7-Bereitschaft das Umsetzen ärztlich-pflegerischen Handelns möglich ist und die Prozess- und Strukturqualität erhalten bleibt. |
Literatur
[1] Temel JS, Greer JA, Muzikansky A, et al. Early palliative care for patients with metastatic non-small-cell lung cancer. N Engl J Med. 2010;363(8):733-742
Weitere Beiträge aus dem Palliativ-Schwerpunkt:
- Mona Hoolmann, Thomas Zöller, Corinna Jansen, Helmut Hoffmann-Menzel: Die Symptome kontrollieren. Pharmazeutische Betreuung von Palliativpatienten folgt eigenen Regeln.
- Constanze Rémi: Abweichend von der Zulassung. Die besonderen Herausforderungen des Off-label-Use in der Palliativmedizin.
- Klaus Ruberg: Apotheker im Team. Wie das SAPV Team RheinErft die komplexe pharmazeutische Betreuung von Palliativpatienten meistert.






















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.