
- DAZ.online
- DAZ / AZ
- DAZ 9/2005
- Ökonomische Kompetenz f...
Fortbildung
Ökonomische Kompetenz für Apotheker
Im Jahr 2003 gaben die gesetzlichen Krankenversicherungen (GKV) 142,35 Mrd. Euro für sämtliche Leistungen aus. Mit 24,2 Mrd. Euro waren Arzneimittel nach den Krankenhauskosten und noch vor den ärztlichen Behandlungskosten der zweitgrößte Ausgabenblock.
Das Gesundheitswesen
wird ökonomisiert
Seit über 15 Jahren wird mit zahlreichen Reformgesetzen versucht, die Arzneimittelausgaben zu senken, angefangen vom Gesundheitsreformgesetz im Januar 1989 bis zum GKV-Modernisierungsgesetz im Januar 2004. Im Jahr 2004 sanken die Arzneimittelausgaben der GKV darauf um 10,5%. Trotz aller Reformen wird es aber nicht gelingen, die Arzneimittelausgaben stark zu reduzieren, prognostizierte Dr. Stefan Derix, stellvertretender Geschäftsführer der Apothekerkammer Nordrhein, weil es weiterhin Innovationen auf dem Arzneimittelmarkt gibt und die Bevölkerung altert.
Das eigentliche Problem des Gesundheitswesen liegt im Einnahmenbereich: Während das Verhältnis der GKV-Ausgaben zum Bruttoinlandsprodukt praktisch konstant blieb, sank von 1996 bis 2001 der Anteil der beitragspflichtigen Einnahmen der GKV am Bruttoinlandsprodukt von 48,5% auf 46,3%. Dies hängt mit der demographischen Entwicklung, aber auch mit der hohen Arbeitslosenzahl in Deutschland zusammen.
Kann man Arzneimittel-Ausgaben steuern?
Der Markt rezeptpflichtiger Arzneimittel ist kein Markt im klassischen Sinn, bei dem der Konsument über die Leistung entscheidet, sie bezahlt und sie verbraucht. Arzt und Apotheker entscheiden über die Therapie, die Krankenkasse bezahlt sie (weitgehend), und der Patient verbraucht sie. Deshalb funktionieren Wettbewerbselemente bei der Steuerung der Arzneimittelausgaben nur bedingt.
Einzug pharmakoökonomischer Überlegungen in Gesetze
Für die Leistungserbringung im deutschen Gesundheitssystem gilt das in § 12 SGB V festgelegte Wirtschaftlichkeitsgebot: "Die Leistungen müssen ausreichend, zweckmäßig und wirtschaftlich sein; sie dürfen das Maß des Notwendigen nicht überschreiten."
Pharmakoökonomische Überlegungen schlagen sich auch im § 35b SGB V nieder: Das zum 1. 1. 2004 gegründete Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG) soll für die erstmals verordnungsfähigen Arzneimittel mit patentgeschützten Wirkstoffen und für andere Arzneimittel, die von Bedeutung sind, Nutzenbewertungen erstellen. Außerdem soll es einheitliche Methoden für die Erarbeitung der Bewertungen bestimmen.
Der Gemeinsame Bundesausschuss (G-BA) erteilt dem IQWiG den Auftrag zur Nutzenbewertung. Dieses Institut vergibt wiederum Forschungsaufträge an externe Sachverständige. Die Ergebnisse der Nutzenbewertung werden in Form von Empfehlungen vom IQWiG an den G-BA weitergegeben, der sie nach Prüfung durch das Bundesgesundheitsministerium als Ergänzung der Arzneimittelrichtlinien in Kraft setzt. So beeinflusst die Nutzenbewertung direkt die Erstattungsfähigkeit und damit den Einsatz von Arzneimitteln. Während derzeit für die Zulassung eines Arzneimittels der Nachweis von dessen Wirksamkeit, Unbedenklichkeit und Qualität erforderlich ist, könnte in Zukunft die Nutzenbewertung eine vierte Hürde auf dem Weg zum Markteintritt eines Arzneimittels sein.
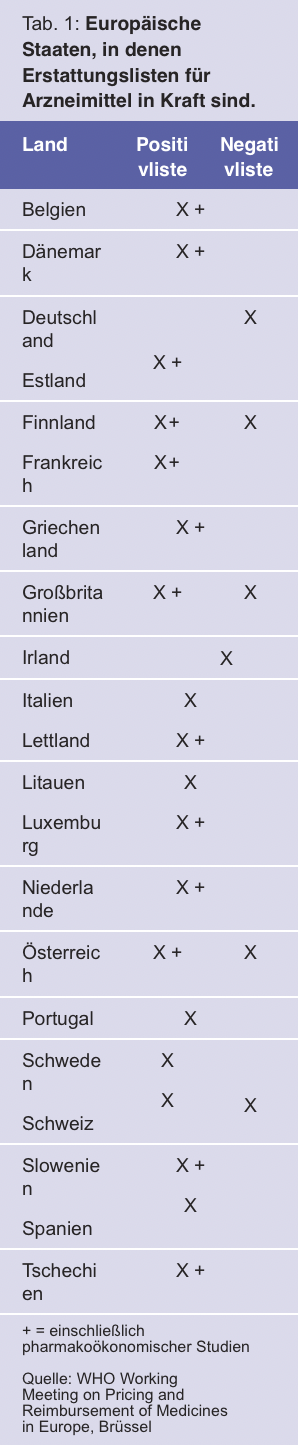
Viele andere europäische Länder haben bereits eine Positivliste für die Erstattung von Arzneimitteln; wenige Länder haben nur eine Negativliste (Tab. 1). Auch in Kanada und Australien sind pharmakoökonomische Studien mit harten Endpunkten Voraussetzung für die Erstattung eines neuen Arzneimittels.
Was ist Pharmakoökonomie und was nicht?
Bei der Pharmakoökonomie geht es darum, die Kosten eines Medikaments seinem Nutzen gegenüberzustellen. Pharmakoökonomische Maßnahmen zielen darauf, die Versorgung der Patienten mit Arzneimitteln zu rationalisieren. Pharmakoökonomie bedeutet dagegen nicht die Reduzierung des Arzneimittelpreises oder die Rationierung des eingesetzten Arzneimittelvolumens. Die Kosten eines Arzneimitteleinsatzes sind höher als der Preis des Arzneimittels. Die Zubereitung der applikationsfertigen Form, die Applikation und die Entsorgung, die Compliance, die Nebenwirkungen in ihrer Häufigkeit und Ausprägung sowie die pharmakologische Effizienz fließen in die Gesamtkosten ein.
Methoden der pharmakoökonomischen Analyse
Die Pharmakoökonomie wendet verschiedene Methoden an. Man spricht zwar häufig verallgemeinernd für alle Kosten-Konsequenzen-Analysen von "Kosten-Nutzen-Analysen", Kosten und Nutzen eines Arzneimittels lassen sich jedoch durch ganz unterschiedliche Evaluationsmethoden definieren (Tab. 2). Pharmakoökonomische Studien unterscheiden sich von klinischen Studien generell in der Art der untersuchten Parameter (Outcomes).
Neben medizinischen Parametern fragen sie alle auch nach den Kosten. Zwei vergleichende pharmakoökonomische Studien gehen noch darüber hinaus: Die Kosten-Nutzwert- und die Kosten-Nutzen-Analyse erfassen auch soziale Parameter wie die Lebensqualität. Insbesondere die Kosten-Nutzwert-Analyse stellt den Patienten in den Mittelpunkt: Welchen Nutzwert hat der Patient von einer Behandlung? Der Nutzwert errechnet sich aus der besseren Lebensqualität und der längeren Lebenszeit.
Alltagswirksamkeit
von Arzneimitteln Ökonomische Studien unterscheiden sich von klinischen Studien auch darin, dass sie die reale Welt des Patienten abbilden. Sie sind randomisiert, aber offen angelegt, die Patientenauswahl ist möglichst breit, also repräsentativ, Begleitmedikation und Behandlungsumgebung sind nicht kontrolliert, und die zu untersuchende Therapie wird mit der Standardtherapie verglichen. Klinische Studien sollen die klinische Wirksamkeit (efficacy), ökonomische Studien dagegen die Alltagswirksamkeit (effectiveness) einer Therapie feststellen. Pharmakoökonomische Prinzipien sind auch Bestandteile der Klinischen Pharmazie, der Patienten-orientierten Pharmazie und der Pharmazeutischen Betreuung und werden bereits in den Apotheken umgesetzt.
Mit Arzneimitteln sparen
Ein Beispiel zeigt, dass es durchaus möglich ist, mit dem Arzneimittel und nicht am Arzneimittel zu sparen: Die Code-2-Studie ergab, dass ein schlecht eingestellter Typ-1-Diabetiker jährlich etwa 7500 Euro Gesundheitskosten verursacht, ein gut eingestellter dagegen nur 1500 Euro. Derselben Studie zufolge kostet ein schlecht eingestellter Typ-2-Diabetiker das Gesundheitssystem jährlich etwa 6000 Euro, ein gut eingestellter dagegen nur 500 Euro.
In unserem stark sektoral gegliederten Gesundheitswesen (d.h. dass die Leistungserbringer wie öffentliche Apotheken, Arztpraxen und Krankenhäuser keine übergreifenden Einheiten bilden) kommt der Einspareffekt des rationalen Arzneimitteleinsatzes allerdings nicht allen Beteiligten unmittelbar zugute. So bewirkte in einer Untersuchung aus dem Jahr 1996 eine zusätzliche Arzneimittelausgabe von 1 $ insgesamt eine Einsparung von 1,11 $. Diese kam durch Mehrausgaben von 1,54 $ in der ambulanten Behandlung und Minderausgaben von 3,65 $ im Krankenhaus zustande.
Wenn die Apotheker an Hand solcher Beispiele deutlich machen, dass sie zur Reduktion der Kosten im Gesundheitswesen beitragen, dürfte die Gesellschaft weiterhin ein Interesse an ihrer Existenz haben.
Pharmakoökonomie
Vergleich neuer, verbesserter Therapiestandards unter medizinischen und ökonomischen Gesichtspunkten. Insbesondere Überprüfung eines effektiveren und effizienteren, also eines wirksamkeitsdokumentierten und wirtschaftlichen Arzneimitteleinsatzes.
Der kostengünstige therapeutische Erfolg zählt
"Die Apotheker müssen deutlich machen, wie sie sich unter den Bedingungen knapper werdender Ressourcen ihrerseits an der Reduktion überflüssiger Kosten und gebotener Effizienzsteigerung beteiligen. Im Entscheidenden gibt es für die bewährte Institution des Einzelapothekers nur ein einziges moralisch relevantes Argument: therapeutische Fortschritte oder Erfolge beim einzelnen Patienten."
Prof. Dr. W. Graf, München, in seinem Festvortrag beim Deutschen Apothekertag 2002























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.