
- DAZ.online
- DAZ / AZ
- DAZ 42/2016
- Die Gefäßneubildung ...
Pharmakologie
Die Gefäßneubildung unterdrücken
Angiogenesehemmung mit Biologicals
Entwickeln sich Blutgefäße völlig neu, wird dies als Vaskulogenese bezeichnet. Hierfür ist die Rekrutierung von Vorläuferzellen des Endothels, sogenannte Hämangioblasten, notwendig. Der Begriff Angiogenese hingegen beschreibt das Entstehen neuer Blutgefäße (in der Regel Kapillargefäße) aus bereits vorhandenen Strukturen, wobei ausdifferenzierte Endothelzellen zur Veränderung stimuliert werden (siehe Abb. 1). Heute wissen wir, dass auch im adulten Organismus beide Prozesse stattfinden können.
Positive und negative Aspekte der Angiogenese
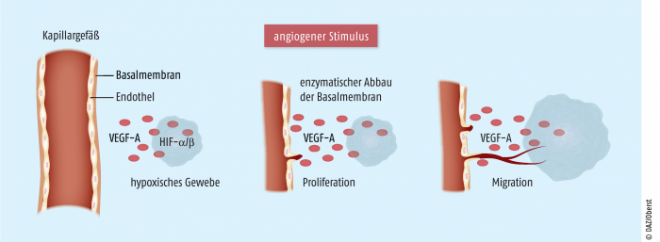
Nur wenige Prozesse wie z. B. der zyklische Aufbau der Uterusschleimhaut oder die Regulation des Haarwachstums beinhalten beim ausgereiften Organismus eine physiologisch gesteuerte Angiogenese. Die Ausbildung neuer Gefäße ist nach Abschluss der Entwicklungsphasen in der Regel eine Reaktion auf krankhafte Gewebeveränderungen. Für die Initiierung der Gefäßneubildung ist es notwendig, dass verschiedene Faktoren ausgeschüttet werden, die zunächst auf Basalmembran und Endothelzellen bestehender Kapillargefäße einwirken. Die bereits vorhandene Gefäßwand muss durchbrochen werden, und ein neuer Gefäßzweig muss heranwachsen. Im Anschluss an die Aktivierung von Endothelzellen geschieht dies durch Zusammenlagerung von Endothel, Perizyten und gegebenenfalls auch Muskelzellen. Im Idealfall entsteht ein neuer, stabiler und voll funktionsfähiger Gefäßzweig. Wichtigster Stimulus für die Angiogenese stellt Sauerstoffmangel im umliegenden Gewebe dar. Dies sorgt beispielsweise nach einem Myokardinfarkt für die Bildung von Kollateralkreisläufen, die den Herzmuskel trotz geschädigter Herzkranzgefäße ausreichend mit Substraten und Sauerstoff versorgen. Auch nach Verletzungen der Haut ist im Rahmen der Wundheilung die Versorgung des neu gebildeten Gewebes über Blutgefäße essenziell für die Wiederherstellung der Funktion. Ähnliches gilt für Hauttransplantationen.
Im negativen Sinne führt Angiogenese aber auch dazu, dass Zellen in soliden Tumoren weiter proliferieren. Neben dem Tumorwachstum besteht zusätzlich die Gefahr, dass einzelne Tumorzellen durch den Anschluss an das Blutgefäßsystem im systemischen Kreislauf zirkulieren und so die Möglichkeit erhalten, sich entfernt vom Primärtumor anzusiedeln (Metastasierung). Auch bei Entzündungsreaktionen im Rahmen einer rheumatoiden Arthritis spielt die Gefäßneubildung an der Synovialmembran der befallenen Gelenke eine Schlüsselrolle für die Krankheitsprogression. Betrachtet man Erkrankungen des Auges, verändern sich durch eine unkontrollierte Angiogenese Aufbau und Funktion der Netzhaut, was zum fortschreitenden Verlust der Sehschärfe bis hin zur Erblindung führen kann. Eine solche krankhafte Neubildung von Blutgefäßen spielt für die neovaskuläre Form der altersbedingten Makuladegeneration (auch feuchte oder exsudative AMD genannt), die proliferative Form der diabetischen Retinopathie und das diabetische Makulaödem eine Rolle.
Pro-angiogene Wachstumsfaktoren: die zentrale Rolle von VEGF-A
Für eine zielgerichtete Hemmung der Angiogenese muss man die Faktoren kennen, die das Wachstum von Blutgefäßen initiieren und steuern. Wie bereits erwähnt, spielt Sauerstoffmangel in den betroffenen Zellen eine wichtige Rolle. Ein Abfall der intrazellulären Sauerstoffkonzentration führt dazu, dass der Transkriptionsfaktor HIF-α (Hypoxie-induzierter Faktor α) weniger schnell abgebaut wird und infolgedessen als Komplex mit HIF-β in den Zellkern transloziert. Dort bindet der HIF-α/β-Komplex an bestimmte DNA-Abschnitte und vermittelt unter anderem einen Anstieg der Synthese von VEGF-A (vascular endothelial growth factor A, vaskulärer endothelialer Wachstumsfaktor A). Dieser Wachstumsfaktor nimmt eine Schlüsselposition in der Angiogenese ein: Nach Bindung an die VEGF-Rezeptoren 1 und 2 (VEGFR-1 und VEGFR-2) dimerisieren diese und erlangen Tyrosinkinase-Aktivität. Phosphorylierungsreaktionen und Interaktionen mit intrazellulären Signalproteinen lösen viele verschiedene Reaktionen aus. Zu Beginn des Angiogenese-Prozesses steigt die Gefäßpermeabilität, Basalmembran und extrazelluläre Matrix werden abgebaut. Daran anschließend lösen sich Endothelzellen aus ihrem bisherigen Verband und organisieren sich mit Perizyten zu neuen Gefäßsprossen. Dieser Vorgang wird neben VEGF-A durch andere Wachstumsfaktoren wie Angiopoietin 2, PDGF (platelet-derived growth factor, Plättchenwachstumsfaktor) oder FGF-2 (fibroblast growth factor 2, Fibroblastenwachstumsfaktor 2) verstärkt. Das Wachstum von Lymphgefäßen (Lymphangiogenese) unterliegt ähnlichen Vorgängen. Die proliferationsfördernden Signale werden hierbei wesentlich über VEGFR-3 und seine Liganden, VEGF-C und VEGF-D, gesteuert. Die zuvor genannten Mediatoren stehen im Gleichgewicht mit negativen Regulatoren. Hierzu gehören Endostatin, Angiostatin, Thrombospondin 1 und 2, Plättchenfaktor 4 und verschiedene Inhibitoren der Matrix-Metalloproteinasen. Oft kommt es auch auf die Anwesenheit der Kofaktoren an, ob ein pro- oder antiangiogener Effekt durch den jeweiligen Mediator ausgelöst wird. Dies gilt z. B. für Angiopoietin 1, welches synergistisch zu VEGF-A und damit pro-angiogen wirken kann, andererseits aber auch die Permeabilität der neu entstandenen Gefäßen senkt und durch diesen stabilisierenden Effekt einer weiteren Gefäßneubildung entgegengerichtet ist.
Angiogenese außer Kontrolle: Entzündungen, Erkrankungen der Netzhaut und Tumore
Prinzipiell ist die Gefäßneubildung ein sinnvoller Prozess, um Sauerstoff- und Substratmangel im Organismus entgegenzuwirken. Bei Entzündungsreaktionen, wie sie z. B. an der Haut oder in Synovialgelenken stattfinden, besteht jedoch die Gefahr, dass die krankhaften Veränderungen durch einsprossende Blutgefäße verstärkt werden und die Entzündung weiter voranschreitet. Neben den bereits genannten Stoffen kann Angiogenese auch durch Entzündungsmediatoren wie Interleukin 8 oder TNF α gefördert werden. Auch nicht-entzündliche Prozesse können dazu führen, dass sich Gefäße an unerwünschter Stelle neu bilden. Bei der exsudativen (feuchten) Form der altersbedingten Makuladegeneration wachsen im Auge unterhalb der Netzhaut, ausgehend von der Aderhaut, neue Blutgefäße, die jedoch nicht stabil sind. Namensgebend für den Terminus „feuchte AMD“ ist die Tatsache, dass aus diesen Gefäßen Flüssigkeit ins umliegende Gewebe austritt und sich Ödeme bilden. Dies führt zu einem fortschreitenden Verlust der Sehschärfe im zentralen Gesichtsfeld. Neovaskularisation beeinträchtigt auch bei der proliferativen Form der diabetischen Retinopathie das Sehvermögen. Die normale Kapillarstruktur der Netzhaut wird durch verschiedene Mechanismen zerstört, die durch die erhöhte Glucose-Konzentration zustande kommen. Hierzu zählen der Umsatz von Glucose in den Perizyten zu Sorbitol und Fructose, was eine osmotisch bedingte Zellschwellung zur Folge hat, oder die Funktionseinschränkung von Proteinen durch Glykierung. Aus dieser Mikroangiopathie kann sich bei vermehrtem Flüssigkeitsaustritt aus den neu gebildeten, instabilen Gefäßen ein Makulaödem entwickeln.
Bekanntestes Beispiel für die pathologische Relevanz von Angiogenese ist sicherlich die Förderung des Tumorwachstums durch den Anschluss des proliferierenden Gewebes an das Gefäßsystem. Auch Tumorzellen reagieren auf Sauerstoffmangel mit einer erhöhten Bildung der Wachstumsfaktoren VEGF-A, PDGF oder FGF-2. Endothelzellen der Umgebung nehmen die neu entstandene Dysbalance zwischen pro- und anti-angiogenen Faktoren wahr und antworten darauf mit einer Aussprossung in Richtung des VEGF-Gradienten, das heißt, das Gefäß „wächst“ in Richtung des Tumors. Das Ziel des Tumors ist erreicht, wenn die neu gebildeten Zellen ins Tumorgewebe einwachsen und ihn wieder adäquat mit Sauerstoff versorgen. Neben der zunehmenden Proliferationsrate besteht nun auch die Gefahr, dass einzelne Tumorzellen über den Blutstrom den Primärtumor verlassen und Metastasen bilden.
Gezielte Blockade der Angiogenese
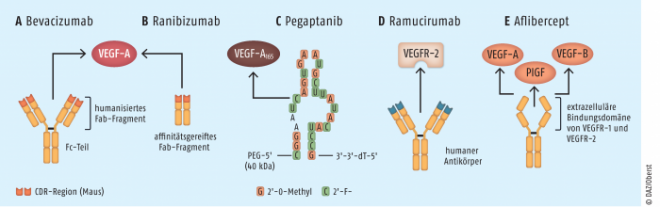
Arzneistoffe, welche die Angiogenese hemmen, kommen in Deutschland seit 2005 zum Einsatz. Die erste Zulassung durch die EMA erhielt der monoklonale Antikörper Bevacizumab (Avastin®) zur Therapie des metastasierenden Kolonkarzinoms in Kombination mit Chemotherapeutika. Bevacizumab fängt den endothelialen Wachstumsfaktor VEGF-A ab. Zwischenzeitlich hat sich das Portfolio der Angiogenesehemmer um drei weitere Biologicals erweitert: das gegen VEGF-A gerichtete Antikörperfragment Ranibizumab (Lucentis®), den löslichen Rezeptor Aflibercept (Eylea®, Zaltrap®), ein Fusionsprotein, das die extrazellulären Bindungsdomänen der VEGF-Rezeptoren 1 und 2 enthält, und den gegen den VEGF-Rezeptor 2 gerichteten Antikörper Ramucirumab (Cyramza®) (siehe Abb. 2).
Als weiteres Prinzip, um mit VEGF-A zu interagieren, ist das Oligonukleotid Pegaptanib (Macugen®) zu nennen. Hierbei handelt es sich um ein RNA-Oligomer aus 28 Basen, welches bevorzugt an die Isoform VEGF-A-165 bindet und den Wachstumsfaktor dadurch inaktiviert.
Indikationsgebiete für Angiogenesehemmer liegen derzeit in drei Bereichen (Tabelle 1):
- additiv zu einer Chemotherapie, selten auch als Monotherapie bei soliden Tumoren,
- die exsudative Form der AMD,
- die diabetische Retinopathie mit Makulaödem. Wirkstoff (Handelsname)strukturelle MerkmaleWirkungZulassungBevacizumab(Avastin®)humanisierter monoklonaler IgG1-Antikörper (-zumab: humanisierter AK)Inaktivierung von VEGF-Ametastasierendes Kolon-/Rektumkarzinom, nicht-kleinzelliges Bronchialkarzinom, fortgeschrittenes Nierenzellkarzinom, Peritonealkarzinom, metastasierendes Mammakarzinom, epitheliales Ovarial-/Eileiterkarzinom, fortgeschrittenes ZervixkarzinomOff-label-Anwendung am AugeRanibizumab (Lucentis®)humanisiertes monoklonales IgG1-Fab-Fragment (-zumab: humanisierter AK)Inaktivierung von VEGF-Aexsudative altersbedingte Makuladegeneration, Makulaödem bei proliferierender diabetischer Retinopathie,Makulaödem bei venösem VerschlussRamucirumab(Cyramza®)humaner monoklonaler IgG1-Antikörper (-umab: humaner AK)Blockade von VEGF-Rezeptor 2fortgeschrittenes Magenkarzinom, Karzinom am gastroösophagealen Übergang, Kolorektalkarzinom, nicht-kleinzelliges LungenkarzinomAflibercept(Eylea®, Zaltrap®)Fusionsprotein aus IgG1-Fc-Teil und den extrazellulären Bindungsdomänen von VEGF-Rezeptor 1 und 2 (-cept: Rezeptor)Inaktivierung von VEGF-A, VEGF-B und PlGFmetastasierendes Kolorektalkarzinomexsudative altersbedingte Makuladegeneration, Makulaödem bei proliferierender diabetischer Retinopathie,Makulaödem bei venösem VerschlussPegaptanib(Macugen®)pegyliertes, modifiziertes RNA-Oligomer (Peg-: pegyliert, -apt: Aptamer, -nib: inhibierend)Bindung an VEGF-A-165exsudative altersbedingte Makuladegeneration
Angiogenesehemmer in der Tumortherapie
In der Tumortherapie werden von den gegen VEGF-A gerichteten Biologicals Bevacizumab und Aflibercept eingesetzt sowie der VEGF-Rezeptor-Antagonist Ramucirumab. Das Prinzip der Angiogenesehemmung bildet in Kombination mit einer zytostatischen Therapie einen bedeutenden Fortschritt bei der Bekämpfung der Tumorprogression. Es wird in der Erst- und Zweitlinientherapie gegen verschiedene Tumorentitäten mit und ohne Metastasenbildung verwendet.
Bevacizumab (Avastin®, Genentech/Roche) hat seit über zehn Jahren einen festen Stellenwert in der Behandlung solider Tumore und ist meist bereits Bestandteil der Erstlinientherapie. Inzwischen umfasst die Zulassung des aus Ovarialzellen des chinesischen Hamsters (CHO-Zellen) gewonnenen IgG1-Antikörpers gegen VEGF-A sieben Tumorarten. Mit einer 5-Fluorouracil-basierten Therapie wird Bevacizumab bei metastasierenden Kolon- und Rektumkarzinomen eingesetzt. Beim nicht-kleinzelligen Bronchialkarzinom wird mit einem platinhaltigen Zytostatikum kombiniert, mit Interferon-α-2a bei fortgeschrittenem oder metastasierendem Nierenzellkarzinom. Carboplatin und Paclitaxel sind Kombinationspartner bei der Therapie des Peritonealkarzinoms, des fortgeschrittenen epithelialen Ovarialkarzinoms und des Eileiterkarzinoms. Bei Rezidiven der zuvor genannten Tumorerkrankungen kommen auch Therapieregime mit Bevacizumab, Paclitaxel, Topotecan und pegyliertem Doxorubicin infrage. 2015 wurde die Zulassung um die Indikation rezidivierendes oder metastasierendes Zervixkarzinom (zusammen mit Paclitaxel, Cisplatin oder Topotecan) erweitert. Insgesamt weisen Studien ein je nach Tumorart zwischen 1,5 und 5 Monate verlängertes Überleben durch den Angiogenesehemmer nach.
Therapie mit Bevacizumab (Avastin®)
Standarddosierungen für die intravenöse Infusion: Bei Darmkarzinomen 5 oder 10 mg/kg Körpergewicht (KG) bei zweiwöchigen bzw. 7,5 oder 15 mg/kg KG bei dreiwöchigen Zyklen. Bei Mammakarzinomen 10 mg/kg Körpergewicht (alle zwei Wochen) bzw. 15 mg/kg KG (alle drei Wochen), bei nicht-kleinzelligem Bronchialkarzinom 7,5 oder 15 mg/kg Körpergewicht alle drei Wochen über sechs Zyklen, danach als Monotherapie weiterführen, bei Nierenzellkarzinom 10 mg/kg Körpergewicht alle zwei Wochen. Zur Primärtherapie von Ovarial-, Eileiter- und Peritonealkarzinomen 15 mg/kg KG alle drei Wochen in einer Kombinationstherapie über sechs Zyklen, danach in derselben Dosierung als Monotherapeutikum, bei Zervixkarzinom 15 mg/kg Körpergewicht alle drei Wochen. Die Behandlung wird bei den meisten Schemata solange empfohlen, bis die Grunderkrankung fortschreitet oder intolerable Nebenwirkungen auftreten.
Wichtige mit dem Wirkprinzip assoziierte unerwünschte Effekte sind: Bluthochdruck, Schlaganfälle, arterielle Thromboembolien, venöse Thrombosen, Hämorrhagien (Nasenbluten), anaphylaktische Reaktionen während und nach der Infusion.
Aflibercept (Zaltrap®, Sanofi) wird bei Patienten mit metastasierendem Kolorektalkarzinom in Kombination mit Irinotecan und 5-Fluorouracil/Folinsäure (FOLFIRI-Schema) gegeben. Nachgewiesen ist ein um sechs Wochen verlängertes Überleben vs. FOLFIRI allein. Dem Überlebensvorteil steht eine höhere Rate an schweren Nebenwirkungen und Therapieabbrüchen wegen intolerabler Toxizität entgegen.
Therapie mit Aflibercept (Zaltrap®)
Die Dosierung des humanen, rekombinanten Fusionsproteins beträgt 4 mg/kg Körpergewicht alle zwei Wochen. Neben Neutro-, Leuko- und Thrombozytopenie treten häufig Infektionen, Kopfschmerzen, Bluthochdruck, Hand-Fuß-Syndrom, Diarrhö, Rektalblutungen, Nasenbluten, allgemein schwerwiegende Blutungen, Zahnschmerzen, Bauchschmerzen und venöse Thromboembolien auf.
Ramucirumab (Cyramza®, Eli Lilly) ist seit 2014 bei Patienten mit fortgeschrittenem Magenkarzinom oder bei Tumoren am gastroösophagealen Übergang in Kombination mit Paclitaxel zugelassen. Bei vorausgegangener Therapie mit Platinverbindungen oder Fluoropyrimidinen kann der IgG1-Antikörper gegen VEGF-A auch als Monotherapeutikum eingesetzt werden. Eine Anwendung zur Zweitlinientherapie des Darmkarzinoms in Kombination mit Irinotecan, 5-Fluorouracil/Folinsäure ist indiziert, wenn eine Tumorprogression unter und nach der Gabe von Bevacizumab, Oxaliplatin und einem Fluoropyrimidin auftritt. Beim nicht-kleinzelligen Lungenkarzinom wird Ramucirumab mit Docetaxel gegeben. Die lebensverlängernde Wirkung liegt im Mittel bei vier bis sechs Wochen im Vergleich zu den jeweiligen Standardtherapien.
Therapie mit Ramucirumab (Cyramza®)
Bei Magen- bzw. gastroösophagealem Karzinom wird der humane Antikörper Ramucirumab, der spezifisch an den VEGF-Rezeptor 2 bindet, in einer Dosierung von 8 mg/kg Körpergewicht in Kombination mit Paclitaxel an den Tagen 1 und 15 eines 28-tägigen Zyklus bzw. als Monotherapie alle zwei Wochen eingesetzt. Beim fortgeschrittenen kolorektalen Karzinom beträgt die Dosierung 8 mg/kg Körpergewicht alle zwei Wochen, beim nicht-kleinzelligen Lungenkarzinom 10 mg/kg Körpergewicht alle drei Wochen. Zu den häufig auftretenden unerwünschten Effekten zählen Bluthochdruck, Nasenbluten, Diarrhö, Proteinurie und Hypoalbuminurie.
Angiogenesehemmer zur Anwendung am Auge
Zur Behandlung des diabetischen Makulaödems und der exsudativen AMD werden Ranibizumab und Aflibercept verwendet. Das ebenfalls zur Therapie der AMD zugelassene Pegaptanib ist im Vergleich zu den anderen Angiogenesehemmern deutlich weniger effektiv und spielt heute keine Rolle mehr. Nach wie vor keine Zulassung zur Anwendung am Auge hat Bevacizumab, welches bei beiden Indikationen off-label eingesetzt wird. Die anti-angiogene Therapie wird gemäß den Empfehlungen der Fachgesellschaften solange durchgeführt, bis die Sehschärfe unter 0,05 fällt oder trotz mehrfacher Behandlung weiter abnimmt. Neben dem funktionellen Befund kann auch eine Stabilisierung der morphologischen Veränderungen des Augenhintergrundes zur Beurteilung der Wirksamkeit herangezogen werden.
Unerwünschte Wirkungen bei der Anwendung am Auge
Durch die Injektion der Angiogenesehemmer in den Glaskörper kann es zu folgenden Effekten kommen: Augenschmerzen, Fremdkörpergefühl, Juckreiz, erhöhter Augeninnendruck, Einblutungen, Entzündungen des Lidrandes, Mouches volantes (faden- oder punktförmige Strukturen, die durch das Gesichtsfeld wandern) und verschwommenes Sehen. Systemisch können anaphylaktische Reaktionen auftreten. Auch Nasopharyngitis und Kopfschmerzen wurden gehäuft beobachtet.
Ranibizumab. Das Antikörper-Fragment Ranibizumab (Lucentis®, Novartis) wird alle vier Wochen in einer Dosierung von 0,5 mg (in einem Volumen von 50 µl) in den Glaskörper injiziert. Nach drei Monaten bzw. nach Stabilisierung der Sehschärfe werden die Abstände individuell festgelegt. Das mindestens einzuhaltende Intervall beträgt vier Wochen. Nachgewiesen ist bei Patienten mit altersbedingter Makuladegeneration gemäß der Marina-Studie von 2011 ein Visusgewinn von im Mittel 7,2 Buchstaben, die erkannt werden, im Vergleich zu einem Visusverlust von 10,4 Buchstaben in der scheinbehandelten Gruppe.
Das lösliche Rezeptorprotein Aflibercept (Eylea®, Bayer HealthCare) wird in einer Dosierung von 2 mg in 50 µl Lösung in den Glaskörper injiziert. Für die ersten drei Monate ist eine monatliche Gabe vorgesehen, danach soll das Intervall auf zwei Monate verlängert werden. Die seit 2011 geforderte frühe Nutzenbewertung für jedes neu zugelassene Medikament kommt zu dem Schluss, dass Aflibercept für beide Indikationsbereiche keinen Zusatznutzen zu bestehenden Therapieformen hat. Die Begründung gibt an, dass in der vorgelegten Vergleichsstudie der Komparator Ranibizumab nicht gemäß seiner Zulassung eingesetzt worden sei. Eine 2015 in den USA durchgeführte Studie sieht im Spätstadium des diabetischen Makulaödems einen Vorteil für Aflibercept.
Bevacizumab: Off-label-Anwendung am Auge
Bevacizumab war der erste Antikörper, für den eine Wirksamkeit bei exsudativer AMD nachgewiesen wurde. Die in den USA öffentlich finanzierte CATT-Studie hat die Gleichwertigkeit des Vollantikörpers mit dem Antikörperfragment Ranibizumab sowohl hinsichtlich des Nutzens als auch der Risiken nachgewiesen. Da aus wirtschaftlichen Gründen seitens des beteiligten Firmenkomplexes keine Zulassung für Bevacizumab angestrebt wird, bleibt sowohl bei altersbedingter Makuladegeneration als auch bei diabetischem Makulaödem nur der Off-label-Einsatz. Hierbei wird das Präparat Avastin® portioniert und in einer Dosierung von 1,25 mg in 50 µl Lösung zunächst im Abstand von vier Wochen, später patientenindividuell in den Glaskörper injiziert. Die Verwendung von Bevacizumab verringert die Therapiekosten um mehrere 100 Euro pro Behandlung.
Angiogenesehemmer in der klinischen Entwicklung
Neben der Entwicklung von Biosimilars für Bevacizumab und Ranibizumab werden für die Anwendung am Auge auch alternative Applikationsformen getestet. Eine Gabe in Form von Augentropfen lässt sich möglicherweise mit dem Proteinfragment VasotideTM realisieren.
- Eine längere Halbwertszeit verspricht das VEGF-A-Antikörperfragment Brolucizumab, das derzeit in Phase-III-Studien bei Patienten mit feuchter AMD getestet wird.
- Neben dem Angriffspunkt VEGF-A werden mit den Antikörpern IMC-3C5 (Eli Lilly) und VGX 100 (Circadian Technologies Ltd.) der VEGFR-3 bzw. sein Ligand VEGF-C adressiert. Derzeit laufen Phase-I-Studien zur Wirksamkeit bei fortgeschrittenen oder therapierefraktären Tumoren.
- Der Fibroblastenwachstumsfaktor FGF-2 wird durch den Antikörper GAL-F2 (Galaxy Biotech/Roche) abgefangen. Die Effizienz dieses Prinzips bei Tumorerkrankungen wird derzeit präklinisch getestet. Der gegen den PDGF-Rezeptor gerichtete humane Antikörper Olaratumab (Eli Lilly) wird derzeit in Phase-II-Studien an Patienten mit fortgeschrittenem Weichteilsarkom getestet. Gegen PDGF richtet sich auch das in Kombination mit VEGF-Hemmern zur Therapie der feuchten AMD untersuchte pegylierte Aptamer Pegpleranib (Fovista®).
- Mit Fresolimumab (Cambridge Antibody Technology/Genzyme/Sanofi) wird ein humaner Antikörper gegen die Subtypen 1, 2 und 3 des Tumorwachstumsfaktors TGF-β entwickelt. Dieser wird in Phase-I-Studien an Patientinnen mit metastasierendem Mammakarzinom und in Phase-II-Studien auf seine Wirksamkeit gegen Glioblastome untersucht.
Fazit und Bewertung
Angiogenesehemmer stellen einen wichtigen therapeutischen Fortschritt in der Tumortherapie dar. Meist im Rahmen von Kombinationstherapien eingesetzt, lässt sich eine Verlängerung des progressionsfreien Überlebens und damit ein Zusatznutzen nachweisen.
Bezüglich der Behandlung von proliferativen Netzhautveränderungen wurde die Behandlung durch Angiogenesehemmer revolutioniert. Auch wenn man nach wie vor weit entfernt von einer kurativen Therapie ist, greifen diese Arzneistoffe gezielt in den Pathomechanismus ein, können den Krankheitsverlauf stabilisieren und sogar zu einer Verbesserung der Sehschärfe führen. |
Literatur
[1] Joussen AM, Kirchhof B, Gottstein C. Molekulare Mechanismen der Vaskulogenese und Angiogenese, Ophthalmologe 2003;100:284-291
[2] Cébe-Suarez S, Zehnder-Fjällman A, Ballmer-Hofer K. The role of VEGF receptors in angiogenesis; complex partnerships. Cell Mol Life Sci 2006;63:601-615
[3] CATT Research Group, Martin DF, Maguire MG et al. Ranibizumab and bevacizumab for neovascular age-related macular degeneration. N Engl J Med 2011;364:1897-1908
[4] Rosenfeld PJ, Brown DM es al, MARINA Study Group. Ranibizumab for neovascular age-related macular degeneration. N Engl J Med 2006;355:1419-1431
[5] GB-A Nutzenbewertung von Aflibercept. www.g-ba.de/informationen/nutzenbewertung/50/#tab/beschluesse; und https://www.g-ba.de/informationen/nutzenbewertung/139/#tab/beschluesse; Zugriff am 2. Oktober 2016
























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.