
- DAZ.online
- DAZ / AZ
- DAZ 49/2020
- COVID-19-Patienten auf ...
Pandemie Spezial
COVID-19-Patienten auf Station
Fachgesellschaften verständigen sich auf ein umfassendes Behandlungskonzept
Die neue S2k-Leitlinie zur stationären Therapie von COVID-19, herausgegeben von mehreren Fachgesellschaften ersetzt die bestehende S1-Leitlinie zur intensivmedizinischen Therapie und liefert eine umfassende Behandlungsanweisung für den gesamten stationären Bereich [1]. „Somit können wir die Therapie endlich ganzheitlich und fächerübergreifend betrachten, da alle beteiligten Fachgruppen in die Erstellung einbezogen waren“, so Prof. Dr. Stefan Kluge, Koordinator der Leitlinie und Direktor der Klinik für Intensivmedizin am Universitätsklinikum Hamburg-Eppendorf [2]. Berücksichtigt werden alle Aspekte des Krankheitsverlaufs, angefangen bei der Diagnostik bis hin zu Spätfolgen und Rehabilitation.
Nach einem positiven Nachweis des SARS-CoV-2 mittels PCR-Test muss zunächst über eine stationäre Aufnahme entschieden werden. Hier spielen vor allem die Sauerstoffsättigung, das Alter des Patienten und eventuelle Risikofaktoren wie eine arterielle Hypertonie, Diabetes mellitus oder Adipositas eine Rolle. Leicht erkrankte Personen ohne Risikofaktoren können sich im häuslichen Umfeld auskurieren.
Problem Lungenschädigung
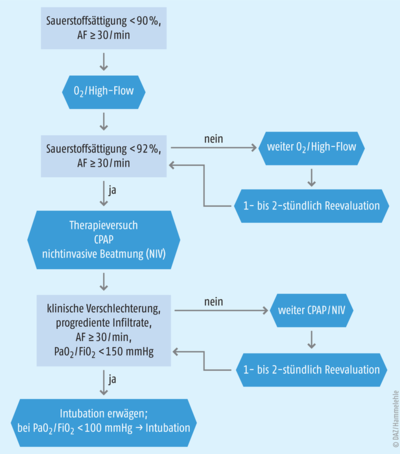
Eine intensivmedizinische Betreuung wird nötig, sobald der Patient Zeichen einer Atemnot zeigt. Eine erhöhte Atemfrequenz (> 25 – 30/min) sowie eine verringerte Sauerstoffsättigung im Blut (< 90 %) sind hierfür die zentralen Marker. SARS-CoV-2 beeinträchtigt die Lunge auf verschiedene Weisen. Beobachtet werden pulmonale Infiltrate (Einwanderung von Entzündungszellen) und Konsolidierungen (Ansammlung von Exsudat und Transsudat in Alveolen), Mikrothrombisierungen und Gefäßveränderungen. Histologisch ist bei Verstorbenen häufig ein diffuser Alveolarschaden festgestellt worden. Diese Veränderungen reduzieren den Gasaustausch, und der Patient entwickelt so eine respiratorische Insuffizienz bis hin zum Lungenversagen (ARDS; acute respiratory distress syndrome). Bei respiratorischer Insuffizienz wird Sauerstoff zunächst über eine Nasensonde, Maske oder mittels High-Flow-Sauerstofftherapie verabreicht. Wenn sich der Zustand des Patienten nicht bessert, ist eine nichtinvasive Beatmung bzw. CPAP (continuous positive airway pressure) indiziert. Die High-Flow-Sauerstofftherapie sowie die nichtinvasiven Beatmungsformen werden bei ständiger Bereitschaft zur Intubation und damit invasiven Beatmung durchgeführt, falls die Therapie fehlschlägt. Verschlechtert sich der Sauerstoffstatus des Patienten und es tritt eine schwere Hypoxämie ein (PaO2/FiO2 < 150 mmHg (Oxygenierungsindex, Quotient aus Sauerstoffpartialdruck Blut PaO2 und inspiratorischer Sauerstoffkonzentration FiO2) sowie eine Atemfrequenz > 30/min, kann eine invasive Beatmung erwogen werden, bei PaO2/FiO2 < 100 mmHg sollte sie zwingend erfolgen (Abb. 1). Zur Unterstützung soll der Patient bei schwerem Lungenversagen und PaO2/FiO2 < 100 mmHg auf dem Bauch gelagert werden. Bei sehr schweren Verläufen (PaO2/FiO2 < 60 – 80 mmHg) kann die extrakorporale Membranoxygenierung ECMO in Betracht gezogen werden.
Abb. 1: Therapieschema bei respiratorischer Insuffizienz (AF: Atemfrequenz; NIV: Nichtinvasive Beatmung; PaO2/FiO2: Oxygenierungsindex, Quotient aus Sauerstoffpartialdruck Blut (PaO2)und inspiratorischer Sauerstoffkonzentration (FiO2))
Antikoagulation unentbehrlich
Die Leitlinie widmet sich darüber hinaus ausführlich der medikamentösen Therapie der COVID-19-Erkrankung hospitalisierter Patienten. Ein wichtiger Bestandteil ist eine Antikoagulation mit niedermolekularen Heparinen (alternativ Fondaparinux), da thromboembolische Ereignisse im Verlauf häufig auftreten können. Bei zusätzlichen Risikofaktoren für eine Thromboembolie wie z. B. Adipositas oder Thrombophilie, aber auch bei Intensivpatienten kann eine intensivierte Antikoagulation mit niedermolekularen Heparinen in halbtherapeutischer Dosis oder unfraktioniertem Heparin erfolgen.
Remdesivir in der Frühphase
Die zweite Säule der Medikation ist eine antivirale Therapie. Das Nukleosidanalogon Remdesivir (Tag 1: 200 mg i.v.; ab Tag 2: 100 mg für fünf bis zehn Tage) ist das bisher einzige zugelassene Präparat in dieser Kategorie. In der Leitlinie wird eine offene Empfehlung für Remdesivir ausgesprochen. Dessen Einsatz kann also erwogen werden, ist aber verzichtbar. Es sollte möglichst in der Frühphase der Erkrankung (weniger als 10 Tage nach Symptombeginn) bei nicht beatmeten, sauerstoffpflichtigen Patienten verabreicht werden. Die WHO empfiehlt Remdesivir nach Auswertung der neuesten Daten aus der SOLIDARITY-Studie und anderer Untersuchungen derzeit allerdings nicht mehr [3]. Auch die EMA plant, die neuesten Daten zu evaluieren und ggf. die konditionale Zulassung des Präparats anzupassen [4].
Schwerer Verlauf: Dexamethason
Als drittes Standbein der medikamentösen Therapie hat sich ein immunmodulatorischer Ansatz mit Dexamethason (6 mg p.o./i.v. für 10 Tage) etabliert. Bislang war dessen Anwendung strittig. Kürzlich zeigte allerdings eine Meta-Analyse sieben randomisierter Studien mit 1703 Intensivpatienten eine signifikant reduzierte Gesamtsterblichkeit nach Steroidtherapie, woraufhin auch die WHO eine Empfehlung für Dexamethason aussprach [5, 6]. Es soll vor allem bei Patienten mit schwerer (Sauerstoffsättigung < 90%, Atemfrequenz > 30/min) oder kritischer COVID-19-Erkrankung (ARDS, Sepsis, Beatmung) eingesetzt werden.
Andere antivirale Substanzen wie Chloroquin/Hydroxychloroquin, Azithromycin und Ritonavir sowie weitere immunmodulierende Wirkstoffe wie Anakinara oder Tocilizumab werden nicht empfohlen.
Zusätzlich sollte eine antibiotische Therapie bakterieller Ko-Infektionen, die allerdings selten auftreten, frühzeitig eingeleitet werden. Da das Virus neben der Lunge auch andere Organe befallen kann, sollte bei erfolgter Hospitalisierung die Nierenfunktion mittels Urintests überwacht werden. Bei entsprechenden Anzeichen muss außerdem einer kardialen oder neurologischen Beteiligung auf den Grund gegangen werden.
Problem Spätfolgen
Darüber hinaus können unabhängig von der Schwere der Erkrankung Spätfolgen auftreten. Häufig leiden die Patienten unter Luftnot, aber auch unter einer Fatigue-Symptomatik. Derzeit werden spezifische Rehabilitationsprogramme für dieses sogenannte Post-COVID-19-Syndrom entwickelt. Da die Beschwerden nach einer überstandenen Infektion sehr vielfältig sein können, soll die Reha auf die Patientenbedürfnisse (pneumologisch, neurologisch, kardiologisch) zugeschnitten werden und möglichst frühzeitig erfolgen. Weiterhin ist zu beachten, dass Kinder insgesamt deutlich seltener schwer erkranken. Stellt sich aber auch bei ihnen ein kritischer Verlauf ein, so gelten grundsätzlich die gleichen Therapieempfehlungen wie für Erwachsene.
Schutz des Personals
Eine weitere wichtige Rolle in der Leitlinie spielen die unerlässlichen Hygienemaßnahmen. Medizinisches Personal sollte generell einen Mund-Nasen-Schutz tragen und die Vorschriften der Basishygiene beachten. Im Umgang mit COVID-19-Patienten ist eine Schutzausrüstung bestehend aus Schutzkittel, Einmalhandschuhen sowie FFP2- oder FFP3-Masken erforderlich. Vorsicht ist vor allem geboten bei Prozeduren an den Atemwegen wie z. B. der Intubation oder Bronchoskopie aufgrund einer möglichen Aerosolbildung. Ein Video-Laryngoskop kann verwendet werden, um den Abstand zum Patienten zu erhöhen. COVID-19-Patienten sollten in gesonderten Bereichen von Nicht-COVID-19-Patienten und Verdachtsfällen getrennt werden und möglichst von festen Teams betreut werden um die Zahl der Kontakte so gering wie möglich zu halten. |
Literatur
[1] S2k-Leitlinie „Empfehlungen zur stationären Therapie von Patienten mit COVID-19“. Deutsche Gesellschaft für Internistische Intensivmedizin und Notfallmedizin (DGIIN), Deutsche Interdisziplinäre Vereinigung für Intensiv- und Notfallmedizin (DIVI), Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin (DGP). www.awmf.org/uploads/tx_szleitlinien/113-001l_S2k_Empfehlungen_stationäre_Therapie_Patienten_COVID-19_2020-11.pdf (Zugriff 25.11.2020)
[2] Pressemitteilung der Deutschen Interdisziplinären Vereinigung für Intensiv- und Notfallmedizin e. V. vom 23.11.2020.
[3] Pressemitteilung der WHO vom 20.11.2020. WHO recommends against the use of remdesivir in COVID-19 patients
[4] Pressemitteilung der EMA vom 20.11.2020. Update on remdesivir – EMA will evaluate new data from Solidarity trial
[5] Pressemitteilung der WHO vom 02.09.2020. WHO updates clinical care guidance with corticosteroid recommendations
[6] Sterne JAC et al. Association Between Administration of Systemic Corticosteroids and Mortality Among Critically Ill Patients With COVID-19: A Meta-analysis. JAMA 2020; 324(13):1330-1341
Weitere Beiträge des Pandemie Spezials in DAZ 2020, Nr. 49
- Gefürchtete RNA auf Oberflächen: Warum der Nachweis von SARS-CoV-2 nicht zwingend mit Infektiosität gleichzusetzen ist
- Die Crux mit der Inzidenz: Autoren eines Corona-Thesenpapiers wollen mit untauglichen „Infektionszahlen“ aufräumen
- EU-Zulassung für mRNA-Impfstoffe beantragt: Moderna und Biontech / Pfizer reichen Unterlagen nahezu zeitgleich ein
- Corona-Ticker: Neuigkeiten zu SARS-CoV-2 in Kürze




















0 Kommentare
Das Kommentieren ist aktuell nicht möglich.