
- DAZ.online
- DAZ / AZ
- DAZ 24/2023
- Erwachsen werden mit ...
Rheumatologie
Erwachsen werden mit Rheuma
Den Übergang von der Kinderrheumatologie in die Erwachsenenversorgung gut gestalten
Die Transition, also der Übergang vom Jugendlichen ins Erwachsenenalter, ist eine spannende Zeit mit vielen Veränderungen: Die Wahl des Studiengangs oder der Ausbildungsrichtung, ein Auslandsaufenthalt, der Umzug aus dem Elternhaus in die erste eigene Wohnung … Ganz besonders herausfordernd ist diese Phase für Jugendliche mit chronischen Erkrankungen, denn sie müssen sich viele zusätzliche Fragen stellen: Wie kann die benötigte Therapie bei einem Auslandsaufenthalt durchgeführt werden? Gibt es Berufe, die aufgrund der Erkrankung nicht geeignet sind? Müssen körperliche Einschränkungen bei der Wohnungssuche berücksichtigt werden? Und nicht zuletzt steht der Wechsel vom behandelnden Kinderfacharzt in die Erwachsenenversorgung an. Dass dieser Wechsel oft nicht problemlos gelingt, zeigt eine Befragung des Deutschen Rheuma-Forschungszentrum aus dem Jahr 2011 von knapp 250 jungen Rheumatikern nach Verlassen der Kinderambulanz über einen Zeitraum von drei Jahren. Die Hälfte der Teilnehmer fühlte sich nicht ausreichend auf den Betreuungswechsel vorbereitet. Die Zufriedenheit mit der Versorgungssituation sank deutlich. Hauptgründe waren dabei die lange Wartezeit auf einen Termin, die kurze Konsultationszeit und das Gefühl, nicht ernst genommen zu werden. Drei Jahre nach dem Ende der Betreuung durch einen Kinderrheumatologen wurden fast 40% der Patienten nicht mehr spezialisiert versorgt [1].
Rheumatische Erkrankungen sind vielfältig
Als rheumatische Erkrankung bezeichnet man Erkrankungen, die sich am Bewegungsapparat manifestieren. Betroffen sind aber oft zusätzlich auch innere Organe, Haut, Augen oder das Nervensystem. Das Spektrum der rheumatischen Erkrankungen reicht von nichtentzündlichen Formen über angeborene Knochenerkrankungen bis hin zu den entzündlichen Krankheitsbildern. Insgesamt werden über 100 Erkrankungen unter dem Begriff „Rheuma“ zusammengefasst. Nach Angaben der Deutschen Gesellschaft für Kinder- und Jugendmedizin e. V. leiden bundesweit circa 20.000 Kinder und Jugendliche an chronischen entzündlich-rheumatischen Erkrankungen. Von diesen sind jährlich etwa 2000 Jugendliche von einem Arztwechsel vom Kinder- zum internistischen Rheumatologen betroffen [2, 3].
Die juvenile idiopathische Arthritis (JIA) ist mit einer Prävalenz von circa 0,1% die häufigste chronische entzündlich-rheumatische Erkrankung im Kindes- und Jugendalter. Ungefähr 13.000 Kinder und Jugendliche unter 18 Jahren in Deutschland sind betroffen. Zusammengefasst werden unter dem Begriff alle bei Kindern und Jugendlichen vor dem 16. Geburtstag auftretenden Arthritiden mit einer Dauer von mindestens sechs Wochen und unklarer Ätiologie. Die Diagnose erfolgt anhand klinischer Parameter. Die juvenile idiopathische Arthritis ist eine chronische Erkrankung mit einem hohen Risiko für Morbidität (z. B. Gelenkdestruktionen, Osteoporose), Funktionsverlust im Alltag, Einschränkungen in der Lebensqualität sowie eine verkürzte Lebenserwartung. Sie bleibt bei mehr als der Hälfte der Patienten auch im Erwachsenenalter behandlungsbedürftig. Um eine erfolgreiche Therapie zu ermöglichen und den Verlauf der Erkrankung günstig zu beeinflussen, ist eine frühzeitige Diagnosestellung von erheblicher Bedeutung [2, 4].
Gelenkentzündung als Leitsymptom
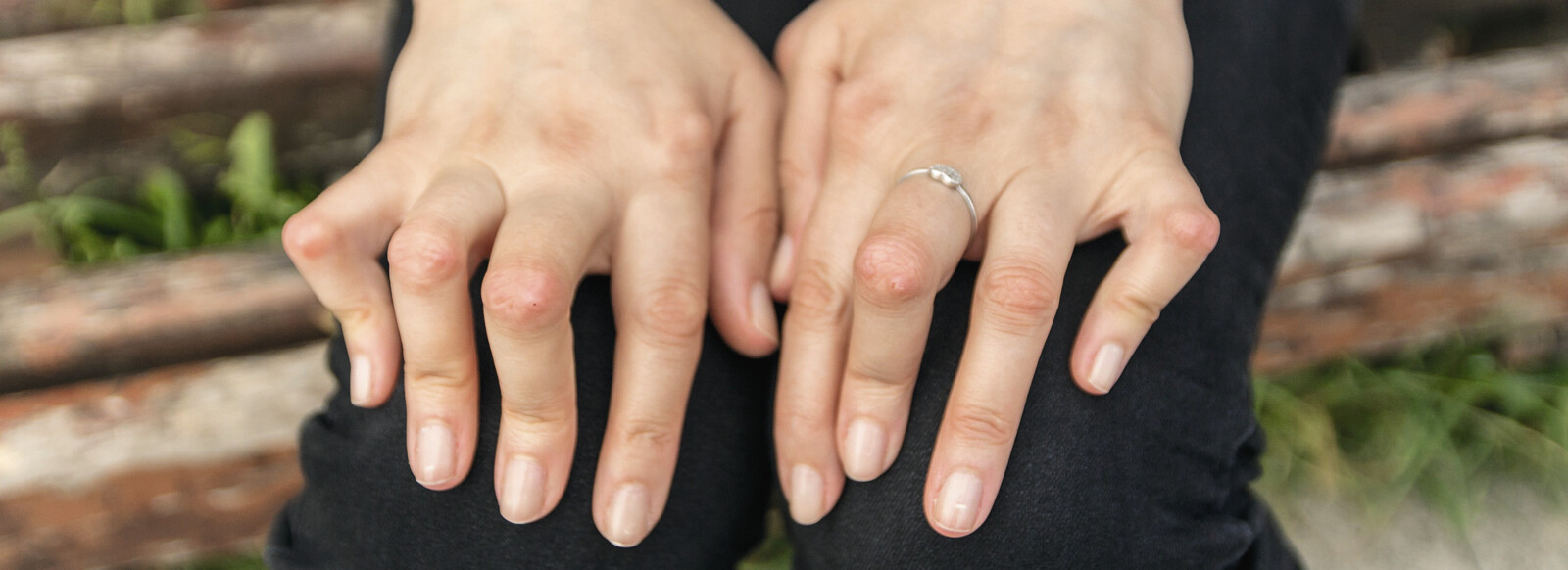
Die ersten Symptome der juvenilen idiopathischen Arthritis treten meist schon beim Kleinkind auf. Wichtigstes Krankheitszeichen ist die Gelenkentzündung. Diese führt zu einer vermehrten Durchblutung und einem Anschwellen der Gelenkinnenhaut. Durch vermehrte Bildung von Gelenkflüssigkeit kommt es zum Erguss. Das Gelenk ist sichtbar geschwollen und fühlt sich oft heiß an. Dazu treten Schmerzen und unter Umständen hohes Fieber auf. Des Weiteren liegen oft Schwellungen von Leber und Milz sowie Hautausschläge vor. Einhergehend kann eine Herzmuskelentzündung auftreten. Alarmsignale für Eltern sind neben Schonhaltung, Hinken, Problemen beim Greifen oder Bewegungsunlust vor allem das Auftreten einer Morgensteifigkeit [5, 6].
Therapie früh einleiten
Ziel der Therapie ist eine rasche und effektive Kontrolle des Entzündungsgeschehen, um Remission zu erhalten bzw. zu induzieren, Folgeschäden zu vermeiden und eine möglichst störungsfreie Teilhabe am Alltagsgeschehen zu ermöglichen. Beachtet werden sollte, dass die chronische Erkrankung auch psychosozialen Einfluss auf die Betroffenen sowie die Familie hat. Der niedrigschwellige Zugang zu interdisziplinären Therapiekonzepten ist essenziell, da depressive Symptome ein vermehrtes Schmerzempfinden und eine eingeschränkte Funktionsfähigkeit begünstigen und somit einen negativen Einfluss auf den Therapieverlauf verursachen. Ein weiterer wichtiger Faktor ist eine umfassende Schulung der Patienten, um eine optimale Adhärenz zu erreichen.
Zur Therapie stehen nichtsteroidale Antirheumatika (NSAR) zur Verfügung, sowie Glucocorticoide, konventionelle synthetische DMARDs (Disease Modifying Anti-Rheumatic Drugs) und biologische DMARDs (s. Tab.). Die Auswahl der geeigneten Therapie erfolgt unter Berücksichtigung der genauen Diagnose, des Alters sowie des Ansprechens des Patienten.
Wirkstoffgruppe | Wirkstoff | Altersbegrenzung |
|---|---|---|
nichtsteroidale Antirheumatika | Ibuprofen | sechs Monate |
Naproxen | zwei Jahre | |
Indometacin | zwei Jahre | |
Diclofenac | 14 Jahre | |
Glucocorticoide | Prednison, Prednisolon, Methylprednisolon | keine |
Triamcinolonhexacetonid, intraartikulär | fünf Monate | |
konventionelle synthetische DMARDs | Sulfasalazin | sechs Jahre |
Methotrexat | zwei Jahre | |
biologische DMARDs | Etanercept | in Abhängigkeit von Indikation und Körpergewicht |
Adalimumab | ||
Anakinra | ||
Canakinumab | ||
Tocilizumab | ||
Abatacept | ||
Golimumab |
Transition richtig begleiten
Eine nahtlose Therapie beim Übergang von Jugendlichen ins Erwachsenenalter ist sehr wichtig, aber nicht immer einfach. Um dem entgegenzuwirken, wurde im Jahr 2012 die Gesellschaft für Transitionsmedizin gegründet. Diese veröffentlichte federführend die Leitlinie „Transition von der Pädiatrie in die Erwachsenenmedizin“ [7], welche es ermöglichen soll, die Transition von der pädiatrischen Versorgung in Versorgungseinrichtungen der Erwachsenenmedizin für chronisch kranke Jugendliche und junge Erwachsene gleich welcher Erkrankung zu strukturieren und zu standardisieren. Hierdurch soll eine kontinuierliche spezialisierte medizinische Betreuung über die vulnerable Lebensphase der Adoleszenz bis in das Erwachsenenalter hinein sichergestellt werden. Gemäß dieser Leitlinie sollte für den Transitionsprozess ein individualisierter Transitionsplan erstellt werden, der die einzelnen Maßnahmen definiert und terminiert. Dafür sollte in einem ausführlichen Gespräch mit dem Jugendlichen geklärt werden ob die Befähigung, die Ressourcen und die Bereitschaft zur Transition vorliegen.
Der Zeitpunkt des Übergangs ist dabei nicht streng an den 18. Geburtstag gebunden, vielmehr sollte hierbei auf die individuelle Situation des Patienten eingegangen werden. Darüber hinaus sollte der Transitionsprozess eine Schulung des Patienten und gegebenenfalls seiner Eltern/Betreuungspersonen zu relevanten Aspekten der Krankheit und des Transfers enthalten. Die beste Betreuung erhält der Patient, wenn der Transitionsprozess interdisziplinär, das heißt nicht nur durch den Arzt, sondern auch durch Pflegekräfte, Physiotherapeuten, Fachkräfte für Ernährung, Psychologen, Sozialarbeiter, Berufsberater etc. begleitet wird. Dabei sollten auch die Eltern in den Prozess mit eingebunden werden. Niedrigschwellige Angebote durch geeignete Internetseiten, Apps, SMS, E-Mail und/oder Telefon können als Reminder und Informationsangebot zur Verbesserung der Adhärenz und Termintreue eingesetzt werden [7].
Transition-Peers erleichtern Übergang
Genau diesen Punkt greift das Angebot der Deutschen Rheuma-Liga auf. Eine seit 2016 zugängliche Seite liefert betroffenen Jugendlichen und jungen Erwachsenen zahlreiche Informationen und Checklisten rund um den Arztwechsel, aber auch zu allgemeinen Lebenssituationen wie Umzug oder Auslandsaufenthalt. Geben Sie den Webcode B9ZV2 in die Suchmaske auf DAZ.online unter www.deutsche-apotheker-zeitung.de ein und Sie gelangen direkt zum Jugendangebot der Rheuma-Liga. Die Seite ist als interaktives Selbsthilfemodul aufgebaut und vereint alle nötigen Informationen für einen reibungslosen Übergang. Zehn gleichaltrige Betroffene, die den Übergang in die Erwachsenenmedizin bereits hinter sich gebracht haben, stehen als Transition-Peers zur Verfügung. Sie erzählen auf dieser Seite ihre eigene Geschichte, stehen aber auch per WhatsApp, E-Mail oder telefonisch für Fragen zur Verfügung. Außerdem können betroffene Jugendliche ihre eigene Geschichte aufschreiben oder als Videobotschaft einsenden [8]. |
Auf einen Blick
- Unter dem Begriff Rheuma sind zahlreiche Erkrankungen zusammengefasst.
- Juvenile idiopathische Arthritis ist die häufigste chronische entzündlich-rheumatische Erkrankung im Kindes- und Jugendalter.
- Wichtig ist ein früher Therapiebeginn.
- Zur Therapie stehen NSAR, Glucocorticoide sowie konventionelle und biologische DMARDs zur Verfügung.
- Problematisch ist oft die Transition vom Kinderrheumatologen zur Erwachsenenversorgung.
- Die Leitlinie Transition gibt hilfreiche Empfehlungen für einen gelungenen Übergang.
- Bei der Deutschen Rheuma-Liga finden jugendliche Rheumatiker hilfreiche Informationen.
Literatur
[1] Transition. Informationen der Deutschen Gesellschaft für Rheumatologie e. V., https://dgrh.de/Start/Wissenschaft/Forschung/Versorgungsforschung/Transition.html, abgerufen am 22. Mai 2023
[2] Kinder-und Jugendrheumatologie. Informationen der Deutschen Gesellschaft für Kinder- und Jugendmedizin e. V., www.dgkj.de/eltern/spezialisten-portraits/kinder-und-jugendrheumatologie, abgerufen am 22. Mai 2023
[3] Ist es Rheuma? Deutsche Rheuma-Liga e. V., www.rheuma-liga.de/rheuma/ist-es-rheuma, abgerufen am 22. Mai 2023
[4] Oommen PT et al. Therapie der Juvenilen Idiopathischen Arthritis. S2k-Leitlinie der Gesellschaft für Kinder- und Jugendrheumatologie und Deutschen Gesellschaft für Kinder- und Jugendmedizin, 3. Auflage 2019, AWMF-Register Nr. 027/020
[5] Rheuma bei Kindern. Deutsche Rheuma-Liga e. V., www.rheuma-liga.de/rheuma/krankheitsbilder/rheuma-bei-kindern, abgerufen am 22. Mai 2023
[6] Juvenile idiopathische Arthritis (JIA) / juvenile chronische Arthritis (JCA). Berufsverband der Kinder- und Jugendärzte, www.kinderaerzte-im-netz.de/krankheiten/juvenile-idiopathische-arthritis-jia-juvenile-chronische-arthritis-jca/symptome-krankheitsbild/, abgerufen am 22. Mai 2023
[7] Transition von der Pädiatrie in die Erwachsenenmedizin. S3-Leitlinie der Gesellschaft für Transitionsmedizin, Version 1.1, AWMF-Register Nr. 186-001
[8] Deutsche Rheuma-Liga e.V. Deutsches Rheuma-Forschungszentrum, https://mein-rheuma-wird-erwachsen.de/, abgerufen am 30. Mai 2023























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.