
- DAZ.online
- DAZ / AZ
- DAZ 34/2023
- Magensäure außer ...
Beratung
Magensäure außer Kontrolle
Auslöser, Behandlung und Folgen der Gastritis
Die Magenschleimhaut kleidet den Magen aus und schützt die Magenwand sowohl vor Krankheitserregern als auch vor der hoch aggressiven Magensäure. Diese wird, abhängig von verschiedenen Stimuli wie z. B. Ernährung oder Stress, von den Belegzellen (Parietalzellen) der Magenschleimhaut gebildet. Wird zu viel Magensäure produziert oder wird die Schutzschicht durch andere Noxen gereizt oder beschädigt, kann es zu einer Entzündung der Magenschleimhaut (Gastritis) kommen. Akute Gastritis ist meist harmlos und heilt in der Regel ohne Folgen ab, sobald die Magenschleimhaut keinen Noxen mehr ausgesetzt ist. Bei einer unbehandelten chronischen Gastritis kann die Säure jedoch bis zur darunterliegenden Magenwand vordringen und weitere Schädigungen wie Magengeschwüre verursachen und das Krebsrisiko erhöhen. Gastritis tritt relativ häufig auf, das Risiko nimmt mit dem Alter zu. Gründe dafür sind unter anderem die im Alter dünneren Schleimhäute, verminderte Zirkulation sowie langsamerer Metabolismus und verlangsamte Reparaturmechanismen. Außerdem nehmen ältere Menschen häufiger schleimhautschädigende Arzneimittel wie nichtsteroidale Antirheumatika (NSAR) ein.
Akute Gastritis – schmerzhaft aber ungefährlich
Die akute Gastritis tritt plötzlich auf und macht sich meist durch starke Schmerzen im Oberbauch, die bis in den Rücken ausstrahlen können, bemerkbar. Typische Symptome sind Völlegefühl, besonders nach dem Essen, Brennen und Druckgefühl im Oberbauch, Druckempfindlichkeit des Magens, nächtliches Aufwachen, Appetitverlust, saures Aufstoßen, Übelkeit und Erbrechen. Zahlreiche Ursachen und Auslöser können bewirken, dass die Magenschleimhaut geschädigt wird und sich entzündet (siehe Kasten „Mögliche Auslöser und Ursachen einer Gastritis“). Zwar heilt eine akute Gastritis häufig von alleine ab. Um die Schmerzen zu lindern und den Heilungsprozess zu fördern, sollte jedoch jede weitere Reizung unterbleiben. Dazu müssen Auslöser identifiziert und möglichst vermieden werden. Hilfreich ist vor allem eine schonende Ernährung (siehe weiter unten in diesem Artikel). Bei anhaltender Reizung kann die akute Gastritis einen chronischen Verlauf nehmen.
Mögliche Auslöser und Ursachen einer Gastritis
- Alkohol, Kaffee, Nikotin, Schokolade
- ungesundes fettes, süßes und/oder scharfes Essen
- Stress
- Angst und Depressionen
- Trauma nach plötzlicher schwerer Erkrankung, Verletzungen, Unfällen, schweren Verbrennungen oder Operationen
- Verätzungen
- Infektionen (Bakterien, Viren, Schimmelpilze oder andere Mikroorganismen)
- Lebensmittelvergiftungen (z. B. durch Salmonellen, Staphylokokken)
- magenschädigende Arzneimittel (z. B. nichtsteroidale Antirheumatika [NSAR] wie Acetylsalicylsäure, Diclofenac und Ibuprofen; Cortison – vor allem in Kombination mit NSAR; Zytostatika oder Bisphosphonate)
- Gallereflux
- Leistungssport („Runner’s stomach“)
- Strahlentherapie
- Fremdkörper, Magensonden
Chronische Gastritis oft unbemerkt
Mehr als die Hälfte der über 50-Jährigen in den westlichen Ländern hat Schätzungen zufolge eine chronische Gastritis. Im Gegensatz zur akuten Gastritis entwickelt sich diese langsam und kann lange Zeit unbemerkt bleiben. Später treten oft nur leichte und unspezifische Beschwerden besonders nach dem Essen auf, z. B. Völlegefühl, Brennen, Aufstoßen und Blähungen. Aber auch stärkere Beschwerden wie bei einer akuten Gastritis sind möglich. Die anhaltende aggressive Entzündung kann im Laufe der Jahre die Magenschleimhaut zerstören (atrophische Gastritis). Durch die fortschreitende Verschlimmerung ist es in Extremfällen möglich, dass gar keine Magensäure mehr gebildet wird. Sowohl die atrophische Gastritis selbst als auch ein säurefreier Magen sind unabhängige Risikofaktoren für die Entstehung von Magenkrebs. Darüber hinaus sind sie mit einer Malabsorption assoziiert, essenzielle Vitamine und Mikronährstoffe wie Vitamin B12, Eisen, Calcium, Magnesium und Zink sowie Nahrungs- und Arzneimittel werden nur noch unzureichend aufgenommen.
Unterscheidung in Typ-A-, Typ-B- oder Typ-C-Gastritis
Je nach Ursache werden verschiedene Typen der chronischen Gastritis unterschieden. Die Typ-A-Gastritis wird auch als Autoimmungastritis bezeichnet und tritt im Vergleich zu den Typen B und C relativ selten auf. Dabei werden die Magensäure-produzierenden Belegzellen von Autoantikörpern angegriffen und zerstört. Als Folge wird zu wenig Magensäure produziert und es kann zu einer Achlorhydrie kommen. Zusätzlich werden Autoantikörper gegen den Intrinsic-Faktor (IF) gebildet. Dieser wird ebenfalls von den Belegzellen hergestellt und ist für den Transport und die Resorption von Vitamin B12 (Cobalamin) im terminalen Ileum erforderlich. Während Typ-1-Antikörper die Vitamin-B12-Bindungsstelle des Intrinsic-Faktor blockieren, binden Typ-2-Antikörper an den Vitamin B12-IF-Komplex und stören den Transport von Vitamin B12 durch den Magen-Darm-Trakt. Die Antikörper-vermittelte Zerstörung der Belegzellen sowie die direkt gegen den Intrinsic-Faktor gerichteten Autoantikörper resultieren in einem Intrinsic-Faktor-Mangel und einer gestörten Vitamin-B12-Aufnahme im Darm. Langfristige Folge ist eine Blutarmut (perniziöse Anämie), da Vitamin B12 für die Bildung der roten Blutkörperchen essenziell ist. Häufig treten auch Eisenmangel und eine kompensatorische Hypergastrinämie auf. Typische Symptome dieser Gastritis-Form sind Müdigkeit, Blässe, Kurzatmigkeit, Fatigue und Parästhesien. Unbehandelt kann der Vitamin-B12-Mangel auch zu irreversiblen Schädigungen des zentralen Nervensystems führen. Wird eine Typ-A-Gastritis vermutet, ist eine Blutuntersuchung zum Nachweis der Autoantikörper angezeigt. Eine ursächliche Behandlung ist noch nicht möglich. Es ist jedoch wichtig, die Vitamin-B12-Spiegel im Blick zu behalten und einen Mangel parenteral auszugleichen, um eine Anämie zu verhindern. Deshalb sind bei einer nachgewiesenen Autoimmungastritis lebenslang regelmäßige Kontrolluntersuchungen erforderlich. Das gilt auch bezüglich des erhöhten Krebsrisikos. Die Auslöser für die Autoimmunerkrankung sind noch ungeklärt. Bei einem Teil der Betroffenen wird Helicobacter pylori (H. pylori) als Auslöser angenommen. Häufig geht die Autoimmungastritis auch mit anderen Autoimmunerkrankungen z. B. Diabetes mellitus Typ 1 oder Autoimmunthyreopathien einher.
Mit 85% ist die Typ-B-Gastritis (bakterielle Gastritis) die häufigste Form der chronischen Gastritis. Ursache ist meist eine Infektion mit dem Bakterium Helicobacter pylori, das sich in der Magenschleimhaut einnistet. Dort kann es sowohl die Magensäureproduktion selbst als auch Abwehrmechanismen der Magenschleimhaut gegen zu niedrige pH-Werte beeinflussen. Vom Bakterium abgesonderte Enzyme können zudem Entzündungen und Geschwüre auslösen. Mit einer Prävalenz von etwa 30% sind Infektionen mit Helicobacter pylori in Deutschland die häufigste Ursache für gastroduodenale Ulkuskrankheiten. Der Erreger ist auch kausal an der Entstehung maligner Erkrankungen des Magens beteiligt und wichtigster Risikofaktor für das Magenkarzinom.
Vermutlich ist mehr als die Hälfte der Menschheit mit Helicobacter pylori infiziert. Meist wird die Infektion im Kindesalter unbemerkt erworben und bleibt unbehandelt lebenslang bestehen. Wichtigster Übertragungsweg ist die intrafamiliäre Übertragung vor allem zwischen Kindern und infizierten Familienangehörigen, überwiegend fäkal-oral und/oder oral-oral. Aber auch die gastral-orale Übertragung (durch Erbrochenes) wird diskutiert. Der genaue Übertragungsmechanismus ist zwar noch unklar, gute Hygiene ist jedoch essenziell, um das Ansteckungsrisiko zu minimieren. Es wird angenommen, dass alle Menschen nach einer Infektion mit Helicobacter pylori eine chronische Gastritis entwickeln. Bei 10 bis 20% der Infizierten kommt es zu Folgekrankheiten wie der Ulkuskrankheit oder Magenmalignomen.
Jede zehnte chronische Gastritis wird durch chemische Einflüsse ausgelöst und gehört damit zu den Typ-C-Gastritiden (chemisch-toxische Gastritis). Übermäßiger Alkoholkonsum, langfristige bzw. häufige Schmerzmitteleinnahme sowie der Gallereflux sind häufige Ursachen für eine Typ-C-Gastritis. Beim Gallereflux fließen Gallensäuren aus dem Zwölffingerdarm in die falsche Richtung durch den Magenpförtner (Pylorus) in den Magen. Das kann auch nach Magenoperationen auftreten. Neben den Typen A, B und C gibt es noch sehr viel seltenere Sonderformen, die als Typ-D-Gastritis zusammengefasst werden, z. B. die Crohn-Gastritis (bei Morbus Crohn) oder die Riesenfaltengastritis (Morbus Ménétrier).
Länger anhaltende und wiederkehrende Symptome ärztlich abklären lassen
Typische Symptome einer Gastritis (Dyspepsie) können auch durch harmlose Verdauungsstörungen oder andere, mehr oder weniger ernsthafte Erkrankungen (z. B. Reizmagen, Refluxkrankheit, Magen-/Zwölffingerdarmgeschwüre oder Krebs) ausgelöst werden, denen keine entzündete Magenschleimhaut zugrunde liegt. Die Ursachen für die Beschwerden können letztlich nur durch eine gründliche ärztliche Untersuchung festgestellt werden. Halten die Symptome länger als zwei Wochen an oder kehren häufig wieder, sollte ein Arzt aufgesucht werden. In begründeten Fällen wird eine Magenspiegelung (Gastroskopie) durchgeführt. Nur so kann Gastritis sicher diagnostiziert werden. In der Regel entnimmt der Arzt dabei auch Gewebeproben, anhand derer sowohl Zellveränderungen als auch eine eventuell vorhandene Infektion mit Helicobacter pylori nachgewiesen werden kann. Anzeichen von Blut im Stuhl (schwarzer Stuhl) oder Erbrechen von Blut (Hinweis auf Magenblutung) sind medizinische Notfälle, und es ist sofort ein Arzt aufzusuchen. Auch blutige Magenschleimhautentzündung (hämorrhagische Gastritis) kann lebensgefährlich sein.
Erste-Hilfe-Maßnahmen –Schonkost und Ausschaltung von Noxen
Die Behandlung der Gastritis hängt von den Ursachen und dem Beschwerdegrad ab. Eine magenschonende Ernährung ist fast immer hilfreich und führt insbesondere bei akuter Gastritis zu schneller Besserung. Ideal ist es, ein bis zwei Tage ganz auf Nahrung zu verzichten und dann einige Tage Schonkost zu sich zu nehmen, das heißt kein fettes, scharfes oder süßes Essen und keine reizenden Nahrungs- oder Genussmittel wie Alkohol, Schokolade und Kaffee. Ungesüßter Tee, Hafer- oder Reisschleim und Zwieback haben sich bewährt. Um jeglichen Stress zu vermeiden, tut Bettruhe gut. Anschließend sollten größere Mahlzeiten vermieden werden. Fünf bis sechs kleine Mahlzeiten über den Tag verteilt und leicht verdauliche Speisen schonen den Magen. Gedämpfte und gedünstete Speisen sind bekömmlicher als Rohkost, Gebratenes und Frittiertes. Wichtig sind langsames Essen und ausgiebiges Kauen, um die Speisen weitgehend zu zerkleinern, bevor sie in den Magen gelangen, denn die Verdauung beginnt bereits im Mund. Zwei bis drei Stunden nach den Mahlzeiten sollte man sich nicht hinlegen, um Gastritis-assoziierten Verdauungsstörungen vorzubeugen. Darüber hinaus ist es ratsam im Rahmen der Selbstmedikation eingenommene magenschädigende Arzneimittel wie NSAR abzusetzen und andere auslösende Faktoren zu vermeiden. Stehen ärztlich verordnete Arzneimittel im Verdacht die Auslöser zu sein, sollten diese nicht eigenmächtig abgesetzt, sondern zunächst Rücksprache mit dem Arzt gehalten werden. Alles was dem Stressabbau dient, ist für die Behandlung förderlich. Nicht umsonst heißt es, dass Stress, Ärger und Aufregung auf den Magen schlagen. Dazu müssen die „Stressoren“ zunächst identifiziert werden. Ein achtsamer Umgang mit sich selbst, Ruhepausen und genügend Schlaf sowie das Erlernen von Entspannungstechniken sind nur einige Möglichkeiten zur Stressbewältigung. Wenn all diese Maßnahmen nicht reichen, können diverse Arzneimittel helfen.
Schnelle aber kurzfristige Wirkung mit Antazida
Bei leichten Beschwerden stehen für die kurzzeitige Anwendung diverse frei verkäufliche Arzneimittel zur Verfügung. Eine sehr schnelle, aber kurzfristige Wirkung versprechen Antazida, die die überschüssige Magensäure neutralisieren. Traditionelle Antazida wie das früher häufig eingesetzte Natriumhydrogencarbonat (Bullrich Salz®, Kaisernatron®) sind vor allem wegen des Rebounds kritisch zu sehen und heutzutage obsolet. Besser sind die wie ein Puffer wirkenden „modernen Antazida“, die meist aus einer Kombination von Magnesiumhydroxid und Aluminiumhydroxid bestehen, z. B. Magaldrat (Riopan®) oder Hydrotalcit (Talcid®). Zusätzlich zu ihrem Magensäure-neutralisierenden Effekt adsorbieren sie toxische Gallensäuren und haben eine protektive Wirkung auf die Magenschleimhaut. Bei Ulzerationen fördern sie die Heilung. Antazida müssen mehrmals täglich nach dem Essen sowie vor dem Schlafengehen eingenommen werden.
Protonenpumpen-Inhibitoren, H2-Antihistaminika und Prokinetika
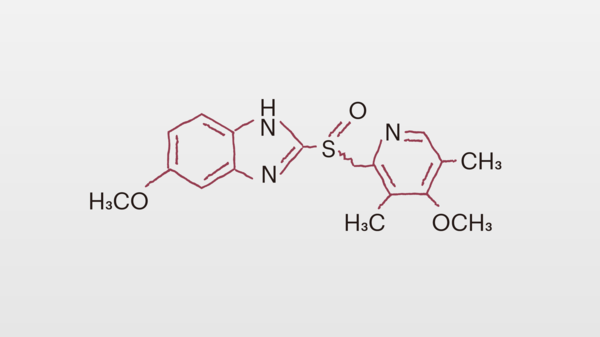
Stärker und länger wirksam als Antazida sind die zum Teil verschreibungspflichtigen Protonenpumpen-Inhibitoren (PPIs) wie Omeprazol (z. B. Antra Mups®, Omep®), Esomeprazol (z. B. Nexium®) und Pantoprazol (z. B. Rifun®) und die H2-Antihistaminika Famotidin (z. B. Pepdul®) und Cimetidin (z. B. Cimetidin acis®). Die Zulassung für Arzneimittel mit dem H2-Antihistaminikum Ranitidin ruht derzeit in Deutschland aufgrund einer Verunreinigung mit geringen Mengen von N-Nitrosodimethylamin. Zur Kurzzeitbehandlung und in niedrigen Dosierungen sind Protonenpumpen-Inhibitoren auch rezeptfrei erhältlich. Der Wirkeintritt von H2-Antihistaminika und PPI ist langsamer als bei den lokal wirksamen Antazida, da Vertreter beider Wirkstoffgruppen erst aus dem Magen-Darm-Trakt resorbiert und mit dem Blut an ihren Wirkort transportiert werden müssen. H2-Antihistaminika hemmen vor allem die Histamin-induzierte Magensäureproduktion in den Belegzellen der Magenschleimhaut. Um die therapeutische Wirkung sicherzustellen, ist es wichtig, die Substanzen am Abend einzunehmen. Ihre Wirksamkeit lässt bei regelmäßiger Anwendung rasch nach. Protonenpumpen-Inhibitoren sind den H2-Antihistaminika bei der Therapie magensäureassoziierter Erkrankungen überlegen und haben letztere weitgehend verdrängt. Sie werden idealerweise einmal täglich morgens auf nüchternen Magen eingenommen. Werden Protonenpumpen-Inhibitoren in der Selbstmedikation eingenommen und halten die Beschwerden länger als zwei Wochen an, sollte ein Arzt aufgesucht werden. Dieser kann ernsthafte Erkrankungen ausschließen und stärkere, verschreibungspflichtige Arzneimittel verordnen. Neben H2-Antihistaminika und Protonenpumpen-Inhibitoren in höheren Dosierungen gehören dazu auch Prokinetika wie Metoclopramid (z. B. MCP-ratiopharm®) und Domperidon (z. B. Motilium®), die die natürliche Magenbewegung anregen und regulieren. Die beschleunigte Magenentleerung wirkt Völlegefühl, Übelkeit und Erbrechen entgegen. Auch Spasmolytika wie Butylscopolamin (Buscopan®) können durch ihre krampflösende und schmerzlindernde Wirkung hilfreich sein. Im Fall von Übelkeit und Brechreiz helfen Antiemetika. Kann bei einer Arzneimittel-induzierten Typ-C-Gastritis nicht auf die auslösenden Arzneimittel verzichtet werden, sind Protonenpumpen-Inhibitoren indiziert. Bei einem Gallereflux als Ursache sind Prokinetika plus Gallensäure-bindende Arzneimittel wie Antazida geeignet.
Eradikationstherapie beim Nachweis von Helicobacter pylori
Nach den neuesten Empfehlungen wird bereits der Nachweis von Helicobacter pylori als bakterielle Infektionskrankheit des Magens eingestuft. Damit ist eine Eradikationstherapie indiziert, unabhängig davon, ob Symptome vorliegen oder nicht. Sie führt in den meisten Fällen zu einer vollständigen Heilung. Bevorzugte Erstlinientherapie ist eine Bismut-basierte Quadrupeltherapie aus Bismut-Kaliumsalz, Tetracyclin, Metronidazol z. B. in Pylera® und einem Protonenpumpen-Inhibitor für mindestens zehn Tage. Die Clarithromycin-basierte Tripel-Therapie wird aufgrund zunehmender Resistenzen nun nicht mehr in der Erstlinien-Therapie empfohlen. Vier bis sechs Wochen später sollte eine Nachuntersuchung erfolgen. Dazu wird meist ein 13C-Harnstoff-Atemtest oder ein Stuhltest zum Nachweis des Erregers eingesetzt.
Auf einen Blick
- Eine Magenschleimhautentzündung (Gastritis) kann akut mit heftigen Schmerzen auftreten oder unbemerkt und langsam fortschreiten (chronische Gastritis).
- Die Behandlung der Gastritis hängt von den Ursachen und der Symptomatik ab.
- Akute Gastritis ist in der Regel harmlos und heilt oft von alleine ohne Folgen ab.
- Schonkost und Ausschaltung der Noxen sind für den Heilungsprozess hilfreich.
- Phytopharmaka, Teemischungen, Wärmeanwendungen und Bewegung können wohltuend sein und unterstützend wirken.
- Als Arzneimittel können Antazida, Protonenpumpenhemmer, H2-Antihistaminika, Prokinetika, Spasmolytika und Antiemetika eingesetzt werden.
- Länger anhaltende Beschwerden sollten ärztlich abgeklärt werden.
- Bei einer Autoimmungastritis müssen Vitamin-B12-Spiegel lebenslang kontrolliert werden.
- Beim Nachweis von Helicobacter pylori ist eine Eradikationstherapie indiziert.
Phytopharmaka und Hausmittel
Unterstützend können Phytopharmaka und Arzneitees zur Linderung der Magen-Darm-Beschwerden empfohlen werden. Zu den pflanzlichen Prokinetika, deren Wirksamkeit bei Magen-Darm-Beschwerden durch Studien belegt ist, gehören Pfefferminzöl und Extrakte der Schleifenblume (Iberis amara). Meistens werden sie in Kombinationspräparaten eingesetzt, wie z. B. Carmenthin® (Pfefferminz- und Kümmelöl) und Iberogast® Classic (ethanolische Auszüge aus Iberis amara, Angelikawurzel, Kamillenblüten, Kümmel- und Mariendistelfrüchten, Melissen- und Pfefferminzblättern, Schöllkraut und Süßholzwurzel). Geeignete Teemischungen enthalten z. B. Schafgarbenkraut, Fenchel, Anis, Kümmel und Kamillenblüten. Auch Kaltauszüge aus Malvenblüten und -blättern sind bei Schleimhautentzündungen des Magen-Darm-Trakts hilfreich. Für den Fall, dass Patienten nach homöopathischen Arzneimitteln verlangen, stehen Präparate wie z. B. Gastricumeel® und Gastritis-Hevert® Complex zur Verfügung. Darüber hinaus sind lokale Wärmeanwendungen (Wärmekissen, Wärmflasche) wohltuend. Empfehlenswert ist auch leichter Sport und Bewegung, denn das fördert die Verdauung und baut Stress ab. |
Literatur
[1] Gastritis. Information der Cleveland Clinic, Stand: Juli 2023, https://my.clevelandclinic.org/health/diseases/10349-gastritis
[2] Internisten im Netz. Webseite des Berufsverband Deutscher Internistinnen und Internisten (BDI), www.internisten-im -netz.de
[3] Geisslinger G, Menzel S, Gudermann T, Hinz B, Ruth P. Mutschler Arzneimittelwirkungen. Pharmakologie – Klinische Pharmakologie – Toxikologie. 11., völlig neu bearbeitete Auflage 2020, Wissenschaftliche Verlagsgesellschaft Stuttgart
[4] Sipponen P, Maaroos HI. Chronic gastritis. Scandinavian Journal of Gastroenterology 2015;50:657-667
[5] Al-Awami HM et al. Physiology, Gastric Intrinsic Factor. Information des National Center of Biotechnology (NCBI), Stand: Juli 2022, www.ncbi.nlm.nih.gov/books/NBK546655
[6] Müller C. Was Apotheker über Vitamin B12 wissen müssen. Artikel auf DAZ online vom 8. August 2018, www.deutsche-apotheker-zeitung.de
[7] Suerbaum S et al. Medizinische Mikrobiologie und Infektiologie. 9. Auflage 2020, Springer Verlag
[8] Fischbach W et al. Aktualisierte S2k-Leitlinie „Helicobacter pylori und gastroduodenale Ulkuskrankheit“. Z Gastroenterol 2023;61:544-606
[9] Habermann J. Was versteht man unter einer Gastritis. Medizintexte der Techniker Krankenkasse, Stand: Dezember 2020, www.tk.de/techniker/gesundheit-und-medizin/behandlungen-und-medizin/verdauungstrakt/was-versteht-man-unter-einer-gastritis-2021478
[10] Bosseckert H, Bubenzer RH. Antazida-Therapie. DAZ 2004;8:77
[11] Mackenroth T, Jessen P. Magenschleimhautentzündung (Gastritis). Information des Gastroenterologie-Portals, Stand: Dezember 2021, https://das gastroenterologieportal.de/Magenschleimhautentzuendung
[12] Ranitidin: EMA überprüft ranitidinhaltige Arzneimittel aufgrund des Nachweises von N-Nitrosodimethylamin (NDMA). Bescheid im Stufenplanverfahren vom 13.Dezember 2022 des Bundesinstitut für Arzneimittel und Medizinprodukte (BfArM), www.bfarm.de/SharedDocs/Risikoinformationen/Pharmakovigilanz/DE/RV_STP/m-r/ranitidin.html
[13] Neubeck M. Evidenzbasierte Selbstmedikation. 5. Auflage, Deutscher Apotheker Verlag 2021



























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.